![]() Пациенты, испытывающие боли в правой части живота, ни в коем случае не должны игнорировать этот симптом. Несмотря на то, что он является достаточно распространенным (встречается в любом возрасте как у мужчин, так и у женщин) и может быть вызван временными нарушениями, иногда он является первым признаком очень серьезных патологий. Порой поздняя диагностика и лечение ставят под угрозу жизнь пациента.
Пациенты, испытывающие боли в правой части живота, ни в коем случае не должны игнорировать этот симптом. Несмотря на то, что он является достаточно распространенным (встречается в любом возрасте как у мужчин, так и у женщин) и может быть вызван временными нарушениями, иногда он является первым признаком очень серьезных патологий. Порой поздняя диагностика и лечение ставят под угрозу жизнь пациента.
Больные с такими жалобами могут быть обследованы самыми разными способами. Это объясняется широким спектром возможных заболеваний. Без точного диагноза невозможно начать правильное лечение и помочь пациенту. Лечение также может быть разнообразным.
Характер болей в правой части живота
![]() Боли в животе могут различаться по своему характеру и интенсивности. Каждый пациент описывает боль по-разному, так как это субъективное ощущение, и врач не может сам определить ее характер. Однако ориентируясь по жалобам пациента, порой можно заподозрить то или иное заболевание. Разумеется, постановка диагноза этим не заканчивается. Анализ жалоб и выявление характера болей лишь сузят круг возможных заболеваний.
Боли в животе могут различаться по своему характеру и интенсивности. Каждый пациент описывает боль по-разному, так как это субъективное ощущение, и врач не может сам определить ее характер. Однако ориентируясь по жалобам пациента, порой можно заподозрить то или иное заболевание. Разумеется, постановка диагноза этим не заканчивается. Анализ жалоб и выявление характера болей лишь сузят круг возможных заболеваний.
Следует помнить, что практически все патологии, вызывающие боли в правой части живота, могут вызывать различные боли. То есть, при аппендиците, например, боль может быть поначалу тупой, затем тянущей, а потом и острой, невыносимой (когда воспалительный процесс распространяется на брюшину). Тем не менее, определенную закономерность в характере болевых ощущений можно выделить. Ориентируются при этом не только на тип боли, но и на условия, в которых она появляется.
Чаще всего пациенты жалуются на следующие виды болей в животе:
- болит живот справа при ходьбе;
- болит живот справа при нажатии;
- болит живот справа при месячных;
- болит живот справа после секса;
- ноющая боль в животе справа;
- режущая боль внизу живота справа;
- пульсирующая боль внизу живота справа;
- постоянная боль в животе справа;
- периодическая боль в животе справа;
- схваткообразная боль внизу живота справа;
- резкие острые боли в животе справа.
Болит живот справа при ходьбе
При ходьбе происходит напряжение мышц брюшного пресса и рост внутрибрюшного давления. Именно этим объясняется обострение болей в животе. Первопричиной же этих болей могут быть самые разные заболевания, от патологий мышц до воспалительных процессов и новообразований. Если боли обостряются при ходьбе, необходимо соблюдать постельный режим. Ни в коем случае нельзя игнорировать этот симптом (даже если боли умеренные) и ходить через силу. Боль говорит о раздражении определенных структур в животе. Чем дольше это происходит, тем серьезнее могут быть последствия. Например, хронический аппендицит в таких условиях может перейти в острый, а эластичная, неущемленная грыжа – осложниться и вызвать перитонит.
Болит живот справа при нажатии
Нажатие на живот увеличивает внутрибрюшное давление, которое, в свою очередь, может спровоцировать усиление болей при некоторых патологиях. Также при нажатии листок брюшины прижимается к области воспаления, что вызывает боль. В целом считается, что усиление болей при пальпации живота в определенном месте говорит, что патологический процесс локализуется именно там. То есть, при отраженных болях (например, боли в животе при пневмонии или инфаркте миокарда) боль не будет усиливаться в ответ на нажатие.
Если боль появляется при нажатии на нижнюю часть живота справа, речь может идти об аппендиците, а также аднексите или кисте яичника у женщин. При локализации же болей в верхней части живота справа причиной может быть холецистит, язва двенадцатиперстной кишки, гепатиты. Следует отметить, что если больной заметил локальную болезненность при нажатии на живот, не стоит специально нажимать повторно, «исследуя» характер боли. Лучше обратиться к врачу, который проведет квалифицированную пальпацию этой области, установит размеры органов и предположит возможный диагноз.
Болит живот справа в середине менструального цикла
Боли в животе в середине менструального цикла являются достаточно распространенным явлением и далеко не всегда говорят о патологическом процессе. Зачастую они вызваны разрывом фолликула в яичнике и выходом яйцеклетки в маточную трубу. Если в этом процессе принимает участие правый яичник, то боли, соответственно, будут локализоваться справа внизу.
Из патологических процессов, которые могут обостряться в период менструации, следует отметить ряд венерических заболеваний (гонорея, хламидиоз, трихомониаз и др.). Однако эти инфекции редко поднимаются настолько высоко, чтобы давать боли справа внизу живота. Также боль может быть связана с доброкачественными или злокачественными новообразованиями матки, кистой яичника.
Болит живот справа после секса
После полового акта боли в нижней части живота возникают чаще всего у женщин. Обычно это связано с наличием хронического воспалительного процесса в малом тазу, который активируется через физическую нагрузку и повышение внутрибрюшного давления. Например, при наличии кисты яичника во время полового акта может произойти ее разрыв (апоплексия). Тогда в первые же часы (а иногда и минуты) после этого начинают нарастать болевые ощущения. При апоплексии правого яичника, соответственно, возникает боль в правой подвздошной ямке, отдающая в пах, в ягодицу или в ногу.
Ноющая боль в животе справа
Ноющая боль, как правило, возникает при воспалительных процессах умеренной интенсивности. Например, во время обострения язвенной болезни двенадцатиперстной кишки она локализуется в правом подреберье или в эпигастрии. Начинается такая боль после приема пищи и длится несколько часов. Происхождение ее связано с раздражением слизистой оболочки органа. Также ноющие боли возможны при некоторых вариантах течения холецистита, аппендицита и других воспалительных заболеваний.
Режущая боль внизу живота справа
Режущая боль в животе справа более характерна для патологий кишечника. Чаще всего она локализуется в нижней части живота. Вызваны такие боли спазмом гладкой мускулатуры в стенках органа, нарушениями проталкивания пищи. Причиной обычно являются кишечные инфекции или пищевые отравления. В обоих случаях боль может быть достаточно сильной, однако нет такой серьезной угрозы летального исхода, как при «остром животе».
Пульсирующая боль внизу живота справа
Пульсирующая боль внизу живота справа может быть вызвана некоторыми заболеваниями сосудов либо острым воспалительным процессом. В первом случае речь идет об аневризмах нижней части брюшной аорты. Расширение сосуда образует мешок, который и пульсирует в такт сердцу. Однако при этом боли будут умеренными (неосложненная аневризма не дает острых болей). Если же боль сильная, то, скорее всего, имеет место гнойное воспаление. В правой нижней части живота это может быть связано с запущенным аппендицитом. Червеобразный отросток разрывается, вызывая локальное воспаление брюшины (перитонит).
Постоянная боль в животе справа
Постоянная боль обычно не слишком острая. Некоторые больные не придают ей значения по несколько недель и лишь по прошествии этого времени (обычно при ее усилении) обращаются к врачу. Умеренные по интенсивности, но длительные боли характерны для хронического аппендицита или холецистита, гастрита. В некоторых случаях воспалительный процесс постепенно затихает, однако он может также перейти в острую фазу. Игнорировать длительные боли в любом случае не стоит. Лучше обратиться к специалисту и сразу установить их причину. Тогда высок шанс, что с болезнью удастся справиться консервативными методами, без операции.
Периодическая боль в животе справа
Периодические боли в животе, которые появляются в течение нескольких месяцев или лет, могут быть связаны с рядом хронических заболеваний. При этом боли будут появляться лишь в определенных условиях во время обострений. Например, язва желудка и двенадцатиперстной кишки может вызывать более сильные боли весной и осенью, а также в ответ на нарушение диеты.
Кроме того, такие воспалительные заболевания кишечника как болезнь Крона или неспецифический язвенный колит не вызывают постоянных болей. Как правило, обострение при них длится несколько недель, а затем наступает период ремиссии. Однако полного выздоровления добиться сложно. Соблюдение диеты и профилактическое лечение лишь снижаю интенсивность болей и частоту приступов.
Также периодические боли могут возникать при атеросклерозе мезентериальных артерий, паразитарных инфекциях, синдроме раздраженного кишечника. При внимательном наблюдении за периодичностью болей, обычно можно выделить факторы, которые провоцируют их обострение.
Схваткообразная боль внизу живота справа
Схваткообразная боль в правой части живота почти всегда вызвана напряжением мышц, хотя редко связана с воспалительным процессом именно в мышцах. Болезненные спазмы могут возникать, например, при кишечной непроходимости, вызванной опухолью или закупоркой просвета. Перистальтические сокращения кишечника при этом доходят до преграды, но не распространяются дальше. Вместо этого возникает приступ сильной боли в виде схваток.
Резкие острые боли в животе справа
Острые боли в животе справа часто появляются при разрывах внутренних органов или закупорке сосудов. Именно в этих случаях (в отличие от постепенно развивающегося воспалительного процесса) происходит одномоментное раздражение большого участка брюшины или гибель большого объема тканей. Внезапная острая боль, от которой может даже перехватить дыхание, характерна, например, для перфорации язвы желудка, разрыва желчного пузыря или аппендикса, тромбоза мезентериальных артерий.
Как уже отмечалось выше, ни один квалифицированный врач не рассматривает характер боли в животе как ведущий признак. Ориентироваться он будет в основном по сопутствующим симптомам и жалобам. Только рассматривая их в комплексе можно установить причину тех или иных болевых ощущений.
Диагностика причин болей в правой части живота
![]() Диагностика болей в правой части живота – весьма сложный процесс, так как этот симптом может быть вызван множеством различных причин. В то же время установить причину необходимо для назначения правильного лечения. Предварительный диагноз обычно ставят врачи скорой помощи или семейный врач при первом контакте с пациентом. После этого, в зависимости от результатов этого обследования, пациента могут госпитализировать в отделение хирургии, гастроэнтерологии, гинекологии, терапии для дальнейшего обследования и уточнения диагноза.
Диагностика болей в правой части живота – весьма сложный процесс, так как этот симптом может быть вызван множеством различных причин. В то же время установить причину необходимо для назначения правильного лечения. Предварительный диагноз обычно ставят врачи скорой помощи или семейный врач при первом контакте с пациентом. После этого, в зависимости от результатов этого обследования, пациента могут госпитализировать в отделение хирургии, гастроэнтерологии, гинекологии, терапии для дальнейшего обследования и уточнения диагноза.
Наиболее информативными методами диагностики при болях в правой части живота являются:
Физикальное обследование
Физикальное обследование предполагает ряд простых манипуляций и общий осмотр пациента с целью сбора первичной информации о заболевании. При болях в животе наибольшее внимание обычно уделяют пальпации живота. Это прощупывание органов и образований брюшной полости сквозь переднюю брюшную стенку. Больной принимает лежачее положение, слегка сгибает ноги в коленях, дышит глубоко и расслабляет мышцы живота. Пальпацию нужно начинать от той области, которая наименее болезненна, и заканчивать наиболее болезненным участком. Некоторые заболевания можно подозревать с высокой долей вероятности уже на этом этапе (с условием, что исследование было выполнено правильно).
При пальпации живота возможны следующие изменения:
- усиление болей (часто говорит о воспалительном процессе);
- гиперчувствительность кожи – боль при простом прикосновении в определенных местах;
- доскообразное напряжение мышц живота – часто говорит о перфорации язвы, перитоните и других серьезных хирургических патологиях;
- боль при медленном нажатии и резком отрывании руки (положительный симптом Щеткина-Блюмберга) говорит о локальном вовлечении брюшины в воспалительный процесс;
- увеличение печени – может указывать на гепатит различного происхождения;
- боль в правой подвздошной ямке – часто встречается при аппендиците, аднексите у женщин;
- локальное вздутие живота – может говорить о кишечной непроходимости в этом месте;
- аномально расположенные уплотнения – как правило, оказываются опухолями различных органов;
- равномерное увеличение живота со скоплением жидкости – чаще всего указывает на патологические процессы в печени.
Существуют и другие патологические изменения, по которым врач может заподозрить диагноз. Кроме пальпации важно послушать дыхание и прощупать пульс. И дыхание, и пульс учащаются при остром воспалительном процессе. Кроме того, при сильных болях дыхание у пациента модифицируется, он старается увеличить амплитуду вдоха грудной клеткой, но в этот процесс не вовлекается живот.
Другими важными показателями общего состояния являются температура, артериальное давление, выслушивание (аускультация) тонов сердца. Все это дает информацию о том, как работают различные системы организма и нередко позволяет заподозрить причину болей.
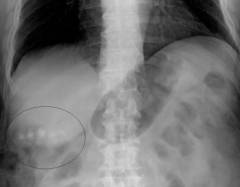
Рентгенография
Рентгенография представляет собой получение и последующее изучение рентгеновского изображения. Такое изображение формируется за счет рентгеновских лучей, прошедших через изучаемый участок тела и попавших затем на пленку. Источником излучения этих лучей является рентгеновская трубка, находящаяся перед исследуемым объектом. Рентгенограмма (рентгеновское изображение) образуется благодаря разной плотности тканей, так как структуры человеческого тела имеют различную степень поглощения лучей. Те ткани, которые имеют более высокую плотность, будут поглощать излучение сильнее (на снимке – темные участки), а те, у которых плотность ниже – слабее (светлые участки).
Данное исследование желательно осуществлять в двух взаимно перпендикулярных проекциях (позициях) – прямой и боковой. Это делается для предотвращения наложения друг на друга теней и, тем самым, для более эффективной диагностики различных патологий.
Рентгенография бывает следующих видов:
- Обычная рентгенография. Первым видом является обычная рентгенография, которая основана на естественном контрасте тканей и структур человеческого тела, из-за их разной плотности.
- Контрастная рентгенография. Вторым видом является искусственная контрастная рентгенография. Суть данного метода заключается во введении в полости, органы или сосуды организма контрастных веществ, которые поглощают излучение слабее (кислород, закись азота, углекислый газ) или, наоборот, сильнее (соединения йода, бария) чем изучаемый орган. После введения в организм контрастного вещества, делают рентгеновский снимок и анализируют полученный результат. Это позволяет лучше оценить контуры полостей, образований, границы органов и др.
- Обзорная рентгенография. Обзорная рентгенография представляет собой исследование целого органа или группы органов (например, обзорная рентгенография органов брюшной полости). Оценивается взаимоположение органов, их относительные размеры.
- Прицельная рентгенография. Прицельная радиография представляет собой исследование определенного участка или образования, в каком-либо органе (например, прицельная рентгенография кисты печени).
Данный метод является полностью безопасным для пациента, стоит недорого и не занимает много времени. Как правило, на современных компьютерных аппаратах изображение можно получить уже через 10 – 15 минут после процедуры. Несколько более сложна в выполнении контрастная рентгенография (требуется ввести контраст, проверить, нет ли у пациента аллергии на него). После этой процедуры пациента какое-то время наблюдают, так как могут возникнуть побочные реакции.
На рентгенограмме можно обнаружить следующие виды изменений:
- Увеличение или уменьшение в размерах органа. Рентгенологическим признаком некоторых заболеваний может быть увеличение пораженного органа в размерах. Данный феномен можно наблюдать при гепатите, панкреатите, простатите, нефролитиазе, метеоризме, непроходимости кишечника. Уменьшение в размерах органа может встречаться при циррозе печени, спазме кишечника, вследствие послеоперационного рубцевания исследуемого органа.
- Смещение органа в сторону. Смещение органов, как правило, вызвано увеличенным соседним органом, который зачастую и является пораженным. Такое часто наблюдается при панкреатите, метеоризме, новообразованиях различных органов, холелитиазе, непроходимости кишечника, дивертикулах.
- Наличие затемнения. Обычно затемнения встречаются при опухолях печени, кишечника, желудка, простаты, желчного пузыря, поджелудочной железы (ткань новообразования более плотная). Затемнения при новообразованиях на рентгенограмме выглядят как более темные массы с неправильными контурами. Их размеры могут сильно варьировать и зависеть от стадии заболевания. Такие затемнения могут встречаться также при нефролитиазе и холелитиазе (камни).
- Наличие кольцевой тени. Наличие кольцевой тени связано с такими заболеваниями как абсцесс печени, киста печени, яичника и др. Кольцевая тень является границей очага в пораженном органе. Внутри этой тени может быть либо просветленный участок (ткань поражена и разлагается), либо темный участок с горизонтальным уровнем (наличие патологической жидкости), либо чередование светлых и затемненных участков (чередование пораженной и непораженной ткани).
- Непроходимость. Одним из важных диагностических признаков контрастной рентгенографии является непроходимость. Ее делят на сосудистую и органную. Сосудистая непроходимость встречается при тромбозах и эмболиях вен и артерий, когда их просвет сужается. Органная же встречается при опухолях желудка и кишечника, нефролитиазе, холелитиазе, паразитарных заболеваниях кишечника.
- Изменение рисунка складок слизистой оболочки. Изменение рисунка слизистой желудка и кишечника обычно встречается при инфекционных, аутоиммунных, воспалительных и склерозирующих заболеваниях этих органов, а также при новообразованиях.
- Изменение контуров органа. При некоторых заболеваниях контуры органа отличаются от нормальных анатомических. Это можно наблюдать при опухолях и язвах желудка и кишечника, опухолях печени, простаты, почек и др.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) представляет собой диагностический метод изучения тканей и органов, основанный на явлении ядерного магнитного резонанса. Суть заключается в том, что в каждой ткани тела содержится различная концентрация ионов водорода. Их движение в электромагнитном поле и улавливает аппарат.
В момент исследования в кабине МРТ создается магнитное поле, а на ткани организма воздействует электромагнитное излучение определенной частоты, которое вызывает возбуждение атомов водорода. Одновременно с этим сканером МРТ кабины регистрируется электромагнитный ответ этих возбужденных атомов. Поступившая со сканеров в компьютер информация обрабатывается, а затем проявляется в форме изображений на экране монитора. Их можно распечатать и получить снимок МРТ.
МРТ является одним из самых точных и безопасных методов современной диагностики при болях в животе справа. Однако ограниченное его использование в медицине в первую очередь связано с высокой стоимостью, а также с тем фактом, что такое исследование невозможно провести тем, у кого есть ферромагнитные импланты (кардиостимуляторы, спицы и др.).
Существует несколько видов магнитно-резонансной томографии:
- Обычная МРТ. Обычная МРТ используется в диагностике многочисленных заболеваний. Ее применяют как для выявления объемных образований (кист, опухолей, абсцессов, обструкций, грыж, камней), так и для обнаружения воспалительной, инфекционной, аутоиммунной и другой патологии.
- МР-перфузия. МР-перфузия является разновидностью МРТ, позволяющей оценить уровень кровоснабжения органов. При болях в животе справа наиболее часто используется в диагностике заболеваний сосудов, печени и почек.
- МР-спектроскопия. МР-спектроскопия помогает определить биохимические концентрации отдельных метаболитов (продуктов обмена веществ) в исследуемом органе или ткани. Значительным плюсом данного вида исследования является способность обнаружения патологии на ее ранних стадиях.
- МР-ангиография. МР-ангиография – метод диагностики сосудистой патологии. Различают МР-ангиографию без контраста и с контрастом. При болях в животе в правой области этот вид исследования, в основном, применяют в диагностике аневризм брюшной аорты, тромбозах и эмболиях мезентериальных сосудов.
Компьютерная томография
Компьютерная томография (КТ) представляет собой метод поперечного, послойного рентгенологического исследования. Также как и при рентгенографии, источником излучения служит лучевая трубка (рентгеновская). Приемником же излучения в данном исследовании являются специальные ионизационные камеры. После попадания в приемник рентгеновских лучей они трансформируются в электрические импульсы, которые затем передаются на компьютер для обработки. Во время КТ источник и приемник излучения синхронно двигаются в одном направлении, вокруг продольной оси тела пациента, что позволяет осуществить необходимое количество снимков в любой интересующей врача области.
Выделяют два основных вида компьютерной томографии:
- Без искусственного контрастирования. При этом виде КТ не вводят в организм контрастные вещества, а только используют компьютерный томограф. Такой вид исследования применяется в диагностике новообразований, воспалительных, инфекционных, паразитарных и других заболеваний.
- С искусственным контрастированием. Этот вид исследования отличается от предыдущего тем, что в организм пациента вводят контрастное вещество, которое абсолютно безвредно и помогает увеличить эффективность диагностической процедуры. Наиболее часто искусственное контрастирование применяют при подозрении на тромбоз или эмболию какого-либо сосуда. Такое исследование еще называют КТ-ангиографией. Оно помогает быстро выявить и определить локализацию закупорки сосуда.
Несмотря на то, что компьютерная томография в сравнении с рентгенологическим исследованием относительно дорога, она является ценным диагностическим методом исследования при болях в животе справа. Являясь высокоинформативной, КТ помогает обнаружить и оценить степень тяжести заболевания, наличие осложнений, сопутствующей патологии, присутствие или отсутствие каких-либо изменений в тканях и органах.
Колоноскопия
Колоноскопия - это метод диагностики, позволяющий оценить состояние слизистой оболочки толстого кишечника. Данную процедуру осуществляет врач-эндоскопист с помощью медицинского эндоскопического зонда. Он представляет собой трубку со встроенной видеокамерой, которая и передает информацию о состоянии слизистой на экран монитора. Колоноскопия является быстрой и незаменимой диагностической процедурой при таких заболеваниях как рак, полипы, язвы, воспаление толстого кишечника, язвенный колит и др. При колоноскопии можно провести не только визуализацию состояния слизистой кишечника, но также и отобрать материал для исследования (провести биопсию).
Данная процедура безвредна, однако во время ее проведения пациент может испытывать дискомфорт. Для его уменьшения перед проведением колоноскопии пациенту назначают прием спазмолитиков, которые расслабляют кишечную стенку. Затем делают обезболивающий укол, для того чтобы процедура была менее болезненной. И только после этого начинают колоноскопию. В среднем сама процедура длится от 10 до 15 минут в зависимости от целей исследования. Результаты исследования пациенту предоставляют мгновенно по окончании колоноскопии (если не были взяты ткани для микроскопического анализа).
Накануне процедуры пациенту запрещается есть (за 12 часов до процедуры). Если процедура проводится утром, то вечером делается перфузионная клизма, чтобы полностью очистить кишечник. Это необходимо для лучшей визуализации стенок кишечника на экране во время процедуры.
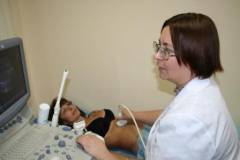
Ультразвуковое исследование
УЗИ – это метод диагностики, основанный на получении и анализе ультразвуковых волн, отраженных от тканей организма. Принцип данного исследования заключается в том, что разные ткани и среды в организме человека имеют разное акустическое сопротивление (препятствуют прохождению ультразвука). Ткани, у которых это сопротивление больше, отражают ультразвук сильнее (светлые и яркие изображения), чем те, у которых этот показатель меньше. Чем сильнее отражение, тем больше волн попадают на регистратор (датчик) и тем светлее и ярче выглядят ткани и структуры (на экране монитора), отразившие облученный участок.
Существуют следующие виды ультразвукового исследования:
- Экстракорпоральное сканирование. Экстракорпоральное сканирование представляет собой самый распространенный вид УЗИ, который заключается в сканировании внутренних органов и тканей с поверхности тела человека. Преимуществами метода являются его высокая доступность, дешевизна, отсутствие противопоказаний, необременительность и информативность.
- Интракорпоральное сканирование. Суть метода интракорпорального УЗИ состоит во введении в полости организма специальных УЗИ-датчиков. Их вводят как через естественные отверстия (через уретру, влагалище, анальное или оральное отверстие), так и через искусственные (через травматические и операционные отверстия). Значительным плюсом данного метода является возможность максимального приближения самого датчика к органу (что улучшает четкость изображения), который необходимо исследовать. Минусом же является инвазивность (травматичность) и специальные показания, по которым его можно осуществить.
- Допплерография. Одной из разновидностей экстракорпорального УЗИ является допплерография. Она основана на эффекте Доплера. Принцип этого эффекта основан на изменении отражения ультразвуковых волн в зависимости от скорости движения объектов в исследуемой среде. В медицине допплерография нашла свое применение в диагностике поражений сердечно-сосудистой системы.
- Эхоконтрастирование. Данный метод основан на введении в сосудистое русло микропузырьков газа (контрастное вещество) и оценки проходимости сосудов и перфузии тканей.
Метод ультразвукового исследования позволяет оценить размеры, форму, положение внутренних органов, их контуры, а также структуру паренхиматозных и полых органов (характеристики стенок и оболочек). Кроме определения физиологических характеристик, с помощью этого исследования можно определить наличие и локализацию различных заболеваний, которые являются причиной болей в животе справа.
С помощью УЗИ можно обнаружить следующие виды патологических изменений:
- Увеличение органа в размерах. Увеличение органа может наблюдаться при холецистите, панкреатите, гепатите, аппендиците, хроническом простатите, обструкции кишечника, гидронефрозе и др.
- Уменьшение органа в размерах. Уменьшение органа констатируют при таких заболеваниях как цирроз печени, почечный амилоидоз, хронические отравления различными тяжелыми металлами и др.
- Объемные образования. Из основных объемных образований можно выделить кисты, заполненные серозной жидкостью, и опухоли. На УЗИ кисты выглядят как круг или овал. Их края ровные, с четкими контурами. Внутри краев находится черная (анэхогенная) зона, которая является отображением серозной жидкости, находящейся внутри кисты. УЗИ-структура новообразований разнообразна. Выделяют анэхогенные (кровотечение) черные, низкоэхогенные (некроз) темно-серые, эхогенно-позитивные (опухолевая ткань) светло-серые и гиперэхогенные (обызвествления) светлые зоны.
- Полостные образования. Полостные образования, такие как абсцессы или туберкулезные каверны в отличие от кист имеют неровные края и гетерогенную (неоднородную) внутреннюю структуру.
- Воспалительные образования. Для воспалительных образований свойственны неправильные края, разнообразная форма и умеренная гипоэхогенность зоны поражения. Такое, например, можно наблюдать при различных воспалительных и инфекционных заболеваниях брюшной полости.
- Обструкции кровеносных сосудов. Для диагностики закупорки кровеносных сосудов часто используют допплерографию или эхоконтрастирование. Эти методы позволяют быстро определить наличие и локализацию нарушения кровотока.
- Камни. С помощью УЗИ можно легко диагностировать такие заболевания как холелитиаз и нефролитиаз. На снимках камни выглядят как округлые, гиперэхогенные образования с четкими краями.
- Патологическое скопление жидкости. Методом УЗИ можно обнаружить патологическое скопление жидкости (экссудата) в брюшной полости. Экссудат (анэхогенная зона) является одним из признаков воспаления и наблюдается при перитонитах, травмах, инфекционных поражениях кишечника и др.
Диагностическая лапароскопия и лапаротомия
Лапароскопия и лапаротомия как методы диагностики используются очень редко. Их применяют лишь в тех случаях, когда другие методы недостаточно информативны, а врач хочет получить более достоверную информацию о заболевании.
Лапаротомия представляет собой хирургическое разрезание тканей стенки живота для доступа к различным органам брюшной полости. При лапароскопии же в брюшную полость, через маленькое отверстие, вводят эндоскопический прибор лапароскоп. Он позволяет визуально (посредством экрана монитора) исследовать внешнюю структуру органов брюшной полости.
Преимуществами лапароскопии в отличие от лапаротомии является быстрота, малый травматизм тканей, отсутствие послеоперационных грубых и болезненных рубцов. После лапароскопии пациенты, как правило, очень быстро восстанавливаются, благодаря чему срок их пребывания в больнице уменьшается. Значительными минусами обеих методик являются их инвазивность (травматичность) и невозможность оценки внутренней структуры тканей органов.
Основными возможными осложнениями при осуществлении лапароскопии и лапаротомии могут стать внутреннее кровотечение или перитонит (при занесении инфекции). Причинами осложнений, зачастую, становятся случайные механические повреждения кровеносных сосудов и кишечника, возникшие во время диагностических процедур.
Общий анализ крови
Общий анализ крови является самым распространенным лабораторным методом исследования. Он дает важную информацию о состоянии, в первую очередь, клеточного состава крови, а также уровня других специфичных показателей. Появление изменений в крови зачастую связано с болями в правой области, поэтому назначение данного исследования является важным диагностическим этапом.
Возможные изменения основных показателей в общем анализе крови
| Показатель анализа | Изменение | Примеры возможных заболеваний |
| Гемоглобин – белковый элемент эритроцитов, способный переносить кислород и углекислый газ. | Повышение | Инфекционные заболевания кишечника, сахарный диабет, новообразования почек, тромбоз или эмболия почечной артерии. |
| Понижение | Опухоли печени или кишечника, внутреннее кровотечение. |
| Эритроциты – клетки крови красного цвета, осуществляющие транспортировку и обмен газов (кислорода и углекислого газа) между организмом и внешней средой. | Повышение | Атеросклероз или тромбоз почечной артерии, инфекционные заболевания. |
| Понижение | Отравления тяжелыми металлами, кровопотеря, аутоиммунные заболевания. |
| Лейкоциты – клетки крови, играющие важную роль в антибактериальном иммунитете. | Повышение | Воспалительные, инфекционные, аутоиммунные заболевания, новообразования различных органов, травмы и ожоги области живота. |
| Понижение | Некоторые инфекционные и вирусные заболевания (СПИД, гепатит и др.), некоторые аутоиммунные заболевания. |
| Тромбоциты – клетки крови, отвечающие за ее свертывание. | Повышение | Воспалительные заболевания, опухоли различной локализации. |
| Понижение | Тромбоз почечных вен, аутоиммунные и инфекционные заболевания. |
| Лимфоциты – клетки крови, участвующие в развитии как клеточного, так и гуморального (образуют антитела) иммунитета. | Повышение | Инфекционные заболевания, отравления тяжелыми металлами. |
| Понижение | СПИД, туберкулез, почечная недостаточность, онкологические заболевания. |
| Эозинофилы – разновидность клеток крови, играющих важную роль в развитии аллергических реакций, а также реакций связанных с антипаразитарным иммунитетом. | Повышение | Паразитарные, аллергические заболевания. |
| Понижение | При некоторых заболеваниях крови, не связанных с болями в животе. |
| Моноциты – клетки крови, отвечающие за развитие иммунитета, направленного на борьбу с вирусами, простейшими и грибами. | Повышение | Туберкулез, неспецифический язвенный колит, аутоиммунные заболевания, отравление фосфором или тетрахлорэтаном. |
| Понижение | Травматизм, гнойные воспалительные заболевания. |
| СОЭ – представляет собой скорость оседания эритроцитов, то есть время, за которое эритроциты отделяются от плазмы и оседают на дно пробирки. | Повышение | Аутоиммунные, воспалительные, онкологические, инфекционные заболевания. |
Кровь для данного анализа можно брать как из пальца, так и из вены (чаще берут из пальца). Не обязательно брать кровь натощак, но жирная пища или в целом плотный обед могут несколько исказить результат.
Биохимический анализ крови
Биохимический анализ крови - это разновидность лабораторных анализов, помогающих проанализировать концентрацию некоторых продуктов обмена и ферментов, находящихся в сыворотке крови. По результатам этого исследования врач может сделать заключение о состоянии и работе многих органов. Биохимический анализ крови - это очень быстрый, экономный и информативный метод исследования функции внутренних органов, который широко используется в диагностике различных заболеваний.
При изучении результатов биохимического анализа крови можно обнаружить различные изменения биохимических показателей. В основном эти изменения связаны с их повышением.
Изменения основных биохимических показателей и возможные причины
| Показатель анализа | Изменение | Примеры возможных заболеваний |
Глюкоза
(сахар) | Повышение | Сахарный диабет, опухоль надпочечника, инфекционный гепатит. |
| Понижение | Сепсис, гормонпродуцирующая опухоль поджелудочной железы, аутоиммунные заболевания, почечная недостаточность. |
| Мочевина | Повышение | Почечная недостаточность, перитонит, нефролитиаз, кишечная непроходимость, гепатит, инфекционные заболевания кишечника. |
| Креатинин | Повышение | Травмы, отравление тяжелыми металлами, нефролитиаз, инфекционные заболевания почек, тиреотоксикоз. |
| Общий билирубин | Повышение | Гепатит, цирроз печени, отравления тяжелыми металлами, опухоли печени, поджелудочной железы, желчнокаменная болезнь. |
Аланинаминотрансфераза
(АЛТ) | Повышение | Рак печени, гепатит, отравление тяжелыми металлами. |
Аспартатаминотрансфераза
(АСТ) | Повышение | Гепатит, рак печени, инфаркт миокарда, травмы мышц, холелитиаз. |
| Щелочная фосфатаза | Повышение | Холелитиаз, инфаркт почки, туберкулез, рак печени. |
| Амилаза | Повышение | Панкреатит, новообразования поджелудочной железы. |
| Общий белок | Повышение | Инфекционные заболевания кишечника, ожоги. |
| Понижение | Хронические кровотечения, гепатиты, опухоли, сахарный диабет. |
| Альбумин | Понижение | Новообразования различных органов, сепсис, тиреотоксикоз, травмы, токсический гепатит, инфекционные заболевания кишечника. |
| Липаза | Повышение | Панкреатит, холецистит, сахарный диабет, холелитиаз, опухоль поджелудочной железы, почечная недостаточность, травматизм. |
| С-реактивный белок | Повышение | Инфекционные, воспалительные, аутоиммунные заболевания различных органов и систем. |
Лактатдегидрогеназа
(ЛДГ) | Повышение | Инфаркт миокарда, заболевания почек, различные новообразования, гепатит, мышечные и костные травмы. |
Анализ мочи
Анализ мочи является стандартным диагностическим элементом комплексной диагностики заболеваний мочеполовой, сердечно-сосудистой, пищеварительной и других систем. При заболеваниях, вызывающих боли в животе справа, в анализе мочи часто можно обнаружить изменения ее нормальных показателей, некоторые из которых и представлены ниже в таблице.
Типичные изменения в анализе мочи и примеры патологий
| Показатель | Изменение | Примеры заболеваний |
| Цвет | Красный | Нефролитиаз, пиелонефрит, туберкулез почек, инфаркт почки. |
| Бесцветная | Сахарный диабет. |
| Темно-коричневый | Печеночная недостаточность, гепатит, цирроз печени, холелитиаз, порфирия. |
| Прозрачность | Помутнение | Пиелонефрит, нефролитиаз, простатит, рак почки. |
| Белок в моче | Повышение | Пиелонефрит, гломерулонефрит, почечная недостаточность. |
| Глюкоза | Повышение | Сахарный диабет, панкреатит, опухоль надпочечника. |
| Билирубин | Появление | Желчнокаменная болезнь, гепатит, печеночная недостаточность. |
| Уробилиноген | Повышение | Воспалительные заболевания кишечника, печеночная недостаточность, сепсис. |
| Эритроциты | Повышение | Инфаркт почки, нефролитиаз, новообразования простаты или почек. |
| Лейкоциты | Повышение | Нефролитиаз, пиелонефрит, опухоль почки, рак простаты, простатит, туберкулез почек. |
| Бактерии в осадке | Повышение | Простатит, пиелонефрит. |
Обычно для анализа необходима первая порция утренней мочи, так как за ночь человек не пьет воду. В почках за это время фильтруется значительный объем крови, и концентрация различных веществ будет наиболее объективно отражать процессы в организме.
Анализ кала
Чаще всего анализ кала берется с целью обнаружения в нем яиц паразитов (глистов). Особенно часто этот анализ помогает выявить причины болей в животе у маленьких детей, однако данная проблема может встречаться у пациентов любого возраста. Помимо яиц глистов в кале могут быть обнаружены примеси гноя, крови или слизи. Гной указывает на размножение гноеродной микрофлоры в непосредственной близости от кишечника (например, абсцесс спонтанно вскрылся в просвет толстой кишки). Кровь в стуле может говорить о прободении язвы, локальном разрушении слизистой оболочки кишечника (трещина), злокачественных новообразованиях. Также кровь иногда появляется при некоторых кишечных инфекциях.
Значительную роль играет также цвет каловых масс. Более светлые тона (а иногда и вовсе стул почти белого цвета) говорят о проблемах с выделением желчи в просвет кишечника. При наличии болей в правом подреберье это говорит в пользу холецистита, холелитиаза, холангита или других проблем с желчным пузырем. Почти черный жидкий стул (мелена) является следствием кровотечения в верхних отделах желудочно-кишечного тракта (желудок, двенадцатиперстная кишка). По мере прохождения по кишечнику кровь отчасти переваривается и становится почти черной.
Серологические тесты
Серологическими тестами называются особые реакции, которые позволяют обнаружить в крови пациента различные антигены или антитела. Данный метод исследования широко применяется при подозрении на различные кишечные инфекции или аутоиммунные заболевания. В первом случае ищут антигены (чужеродные фрагменты) бактерий или антитела, вырабатываемые иммунной системой. При аутоиммунных патологиях можно обнаружить специфические аутоантитела к собственным клеткам организма.
Данный анализ применяется только при наличии соответствующих симптомов. Для него требуется обычная сдача крови, а результат может быть готов через несколько часов или дней (в зависимости от используемого метода). Серологические тесты позволяют подтвердить наличие инфекционного заболевания и окончательно поставить диагноз.
Данный метод может обнаружить следующие причины болей в животе:
Микробиологические методы исследования
Микробиологические методы применяются для обнаружения возбудителей инфекционных заболеваний, которые могли стать причиной болей в правой части живота. Исследованию может подвергаться любой биологический материал, в котором, по мнению лечащего врача, присутствуют микробы, вызвавшие болезнь. В случае болей в животе это чаще всего пробы кала, однако при некоторых заболеваниях берутся и пробы мочи, крови, рвотные массы и др.
Основными микробиологическими методами являются:
- Микроскопия. Материал, полученный от пациента, обрабатывают специальными красителями и рассматривают под микроскопом. Данный метод позволяет выявить некоторые инфекционные и большинство паразитарных заболеваний. Этот метод не является окончательным в процессе диагностики, так как многие бактерии схожи между собой по форме и размерам. Однако он определяет и ускоряет дальнейший процесс.
- Бактериологический метод. Данный метод основан на получении культуры возбудителя на питательных средах в лабораторных условиях. Колонии, полученные таким способом, легче исследовать, так как концентрация бактерий при микроскопии будет больше. Также появляется возможность проверить чувствительность возбудителя к различным антибиотикам (составляется антибиотикограмма).
- Биологический метод. В наши дни применяется крайне редко из-за высокой стоимости и длительности исследования. Суть состоит в заражении лабораторных животных возбудителем, взятым от пациента, и дальнейшем наблюдении за ними.
- Иммунофлюоресцентный метод. Суть заключается в обработке материала или культуры специальными флюоресцирующими растворами, которые фиксируются на клетках возбудителя (или на его антигенах). После этого точность микроскопии сильно возрастает.
- Молекулярно-генетические методы. Основаны на обнаружении ДНК возбудителя в материале, взятом у пациента. Данный метод очень точен, но редко используется из-за высокой стоимости. Он применяется для обнаружения скрытых инфекций, которые не удается выявить другими способами.
Электрокардиография
Одной из возможных причин болей в правой части живота может быть и инфаркт миокарда. Электрокардиография позволяет оценить биоэлектрическую активность сердечной мышцы. Это наиболее простой, быстрый и безопасный способ для исключения инфаркта как возможной причины болей. Как правило, это исследование рекомендуется делать большинству пациентов, у которых боль в животе не сочетается с другими симптомами (нет вздутия, пальпация живота боли не усиливает, нет проблем с пищеварением).
Снятие ЭКГ занимает не более 15 – 20 минут. В то же время, опытный врач по ее результатам может с высокой точностью сделать заключение о работе сердца. Таким образом, этот метод позволяет исключить кардиологию как причину болей в животе и дает дополнительную информацию, которая может понадобиться для лечения в дальнейшем.
Фиброэзофагогастродуоденоскопия
Данный диагностический метод относится к инструментальным. Суть метода заключается во введении через ротовое отверстие специального аппарата – эндоскопа. На конце гибкого провода располагается маленькая камера, передающая изображение на монитор. Перед процедурой пациент не должен есть (минимум за 12 часов). Чтобы ослабить рвотный рефлекс также назначаются противорвотные препараты и успокоительные средства.
ФЭГДС позволяет врачу осмотреть верхние отделы ЖКТ (желудочно-кишечного тракта). С его помощью можно подтвердить наличие язвы желудка, гастрита, раковых опухолей. При необходимости прямо во время процедуры делается биопсия подозрительных образований (берется кусочек тканей для анализа). Также возможна остановка небольших кровотечений. С помощью данной процедуры можно исключить или подтвердить ряд патологий желудка и двенадцатиперстной кишки, которые могут вызывать боли в правой верхней части живота.
Диагностическое зондирование
Целью диагностического зондирования является получение желчи непосредственно из желчного пузыря. Для этого через пищевод и желудок в двенадцатиперстную кишку вводят специальный зонд на гибкой трубочке. Когда он достигает выхода общего желчного протока, зонд фиксируют. После этого пациент ложится на правый бок и ставит под ребра теплую грелку. Под воздействием тепла мышцы желчного пузыря расслабляются, и через зонд начинает выходить желчь. Иногда для ускорения оттока желчи приходится прибегать к стимулирующему массажу.
Перед процедурой (за 10 – 12 часов) пациент не должен ничего есть, так как это может усилить рвотный рефлекс при проглатывании зонда. Заранее также выпивают некоторое количество раствора сорбита или особых минеральных вод, которые стимулируют расслабление желчного пузыря. Для получения хорошей пробы желчи больной лежит на грелке 1 – 2 часа, после чего зонд извлекают.
При помощи данного метода можно собрать информацию о патологических процессах в печени и желчном пузыре. При подозрении на инфекцию можно также исследовать полученную желчь с помощью микробиологических методов.
Подпишитесь на Здоровьесберегающий видеоканал


Что делать при болях в правой части живота?
![]() Одним из наиболее серьезных состояний в медицине считается острый живот. Оно характеризуется сильными болями в любой части брюшной полости и чаще всего вызвано активным воспалительным процессом. Заболевания с симптомами острого живота являются срочным показанием к госпитализации в профильное (чаще всего хирургическое) отделение ближайшей больницы. Наиболее благоприятен прогноз тогда, когда хирургическое вмешательство проводится в первые несколько часов от появления симптомов. При более позднем обращении к врачу развиваются серьезные осложнения, которые ухудшают эволюцию патологического процесса и удлиняют восстановительный период после оказания квалифицированной медицинской помощи.
Одним из наиболее серьезных состояний в медицине считается острый живот. Оно характеризуется сильными болями в любой части брюшной полости и чаще всего вызвано активным воспалительным процессом. Заболевания с симптомами острого живота являются срочным показанием к госпитализации в профильное (чаще всего хирургическое) отделение ближайшей больницы. Наиболее благоприятен прогноз тогда, когда хирургическое вмешательство проводится в первые несколько часов от появления симптомов. При более позднем обращении к врачу развиваются серьезные осложнения, которые ухудшают эволюцию патологического процесса и удлиняют восстановительный период после оказания квалифицированной медицинской помощи.
При сильных болях в животе недопустимо заниматься самолечением и самодиагностикой, отказываться от госпитализации или применять различные манипуляции в домашних условиях с целью уменьшения симптомов. Нецелесообразно также на догоспитальном этапе терять время на попытки установления точной причины, вызвавшей симптомы. Этих причин существует слишком много, а некоторые из них требуют немедленного лечения. Окончательный диагноз будет поставлен уже в больнице. Иногда он выясняется только во время операции, которую проводят, если боли не проходят, и их причина не ясна.
При сильных болях в животе существуют следующие рекомендации:
- вызвать бригаду скорой помощи;
- принять максимально удобное положение в постели, при котором боль уменьшается;
- приложить холод к животу - это замедляет кровообращение и тормозит воспалительные процессы в брюшной полости;
- регулярный контроль артериального давления;
- по прибытии врачей транспортировать больного желательно в лежачем положении на носилках;
- специальных мер для транспортировки обычно не требуется, но при развитии острой артериальной гипотензии (резкое снижение артериального давления) может понадобиться переливание коллоидных растворов (реополиглюкин, плазма).
- до госпитализации желательно ограничить питье и не потреблять никакой еды до осмотра врача и постановки точного диагноза.
Также существует несколько важных запретов, о которых надо помнить при оказании первой помощи. При остром животе нельзя применять для уменьшения болей препараты из группы НПВП (нестероидные противовоспалительные препараты) и обезболивающих (Нимесулид, Ибупрофен, Кетопрофен, Трамадол и т. д.) до осмотра специалистом. Данные лекарственные средства уменьшают боль, но не устраняют причину, вызвавшую заболевание. Симптомы болезни становятся стертыми, и в таких условиях врачу сложнее поставить своевременный правильный диагноз. Это, в свою очередь, может ухудшать прогноз в течение патологии из-за промедления в оказании квалифицированной медицинской помощи. Также нежелательно применять различные согревающие процедуры, принимать горячие ванны, прикладывать грелку к больному участку живота. Это может привести к более быстрому ухудшению общего состояния, ускорить прогрессирование воспалительных процессов (сосуды расширяются, отек нарастает, а инфекция активизируется).
Также не следует употреблять алкоголь. Спиртные напитки угнетают действие нервной системы, обладают обезболивающим действием, что, как и при применении анальгетиков (обезболивающих), уменьшает симптомы и затрудняет хирургу быструю постановку диагноза. По тем же причинам необходимо воздерживаться от применения снотворных препаратов, нейролептиков и других медикаментозных средств, угнетающих нервную систему.
Крайне опасно стимулировать перистальтику кишечника различными слабительными лекарственными препаратами, а также применять очистительные клизмы. Растяжение кишечника и напряжение его стенок часто вызывают усиление болей. Например, при перфорации кишечника, его содержимое начнет попадать в больших количествах в брюшную полость и разовьется генерализованный перитонит. Состояние пациента серьезно ухудшится в считанные минуты. По этой же причине нельзя вызывать принудительно рвоту или промывать желудок.
Если же боли в животе умеренные либо появляются периодически, то такое состояние не расценивается как острый живот. Однако все равно желательно обратиться к врачу и стараться следовать предписанным выше правилам. После постановки диагноза либо если пациенту диагноз уже известен (имеет место обострение известной патологии) принимают специальные меры для борьбы с болью. В случае каждой патологии они различны, поэтому и не существует единых стандартов лечения для всех болей в животе.
Для каждого отдельного заболевания необходимы специфические меры по устранению болей в животе и полноценному лечению:
- острый холецистит;
- острый аппендицит;
- стеноз привратника желудка;
- кишечные инфекции;
- синдром раздраженного кишечника.
Острый холецистит
При остром холецистите лечение строго оперативное. После постановки диагноза боль обычно снимается спазмолитическими средствами, расслабляющими гладкую мускулатуру желчного пузыря. Затем больного оперируют, чаще всего удаляя желчный пузырь. Данная операция называется холецистэктомия.
Холецистэктомия может быть проведена двумя способами:
- Лапаротомия. Данный способ считается традиционным, но устаревшим. Рассекается брюшная стенка с последующим извлечением желчного пузыря. При этом у больного остаются долго заживающие швы, есть риск послеоперационных осложнений.
- Лапароскопия. При лапароскопии делается лишь несколько небольших отверстий в передней брюшной стенке. Через них с помощью специальной аппаратуры извлекается желчный пузырь. Кровотечений избегают путем прижигания тканей. Реабилитация после такой операции значительно быстрее, а риск осложнений – ниже.
Острый аппендицит
При остром аппендиците также рекомендуется срочное удаление воспалившегося червеобразного отростка – аппендэктомия. Она практически всегда делается с рассечением передней брюшной стенки. Это необходимо, так как в ходе операции может выясниться, что аппендикс занимает атипичное положение. Тогда разрез придется увеличить. Аппендэктомия считается рутинной операцией, и смертность при ней очень низкая. Боли проходят в течение 1 – 2 недель после операции.
При отказе от операции есть риск развития перитонита. Тогда прогноз сильно ухудшается. Также возможно образование аппендикулярного пластрона, при котором аппендикс «склеивается» с соседними органами, образуя большой воспалительный очаг. Тогда риск осложнений при операции возрастает.
Стеноз привратника желудка
Кардинальным методом лечения при стенозе привратника желудка является хирургическое вмешательство. Оно заключается в расширении данного отверстия, чтобы пища могла свободно проходить в двенадцатиперстную кишку. Иногда этого удается добиться с помощью специального зонда, который проводят в желудок через рот. В грушу на конце зонда накачивают воздух, она увеличивается в диаметре и расширяет суженный участок.
Однако хирургическое лечение в данном случае является не единственным выходом. При стенозе нет такого высокого риска осложнений, как при воспалительных заболеваниях брюшной полости. Пациентам могут быть назначены спазмолитические препараты и особая диета. Принцип диеты – жидкая и полужидкая пища (супы, каши и др.). Она легче и быстрее проходит желудок, не задерживаясь в области суженного привратника. При этом следует регулярно показываться врачу, чтобы в случае чего обнаружить возможные изменения в состоянии пациента. Если пациент теряет в весе, это говорит о недостаточной эффективности консервативного лечения и рекомендуется операция.
Кишечные инфекции
При кишечных инфекциях рекомендуется соблюдать диету. Нельзя употреблять мясо, жирную или соленую пищу, алкоголь, сырые овощи и фрукты. Все это усилит сокращения кишечника, в то время как его стенки из-за инфекции и так ослаблены. Питательные вещества не будут всасываться, а боли усилятся.
Большинство кишечных инфекций проходит самостоятельно через 2 – 3 недели, когда в организме вырабатываются антитела к возбудителям болезни. Для ускорения лечения и предотвращения тяжелых форм болезней чаще всего назначается антибиотикотерапия. Выбор антибиотика полностью зависит от вида инфекции. Правильно подобранный препарат уменьшит боли и другие симптомы уже через 5 – 7 дней.
При холере и тяжелых формах некоторых других инфекций пациент может страдать от обезвоживания. Это сильно ослабляет организм, создает нагрузку на сердце, ухудшает работу почек. Поэтому рекомендуется госпитализация с постоянным внутривенным вливанием растворов, компенсирующих потерю жидкости через диарею или рвоту. По мере улучшения состояния переходят от внутривенных вливаний к пероральным (регидрон).
Синдром раздраженного кишечника
При синдроме раздраженного кишечника эффективного оперативного лечения не существует. Боли вызваны различными внешними факторами, которые предстоит определить и исключить. Прежде всего, это касается режима питания и диеты. Рекомендуется прием пищи 4 – 5 раз в сутки. Следует избегать продуктов, к которым у пациента есть индивидуальная чувствительность. Наиболее часто это мед, корнеплоды, пиво, квас, алкоголь. Спровоцировать боли и нарушения стула могут также стресс, физические нагрузки. Рекомендуется обсудить диету со специалистом. Соблюдение его предписаний поможет избежать болей и других симптомов заболевания.
На примере вышеперечисленных патологий можно заключить, что лечение болей в животе может сильно отличаться в зависимости от причины, которая вызвала боли. Самолечение или лечение только средствами народной медицины недопустимо ни в коем случае. Необходимо как можно быстрее обратиться к врачу для постановки правильного диагноза, который и укажет, какие препараты снимут боль и когда нужно срочное хирургическое вмешательство.
![]()
Почему у ребенка болит живот справа?
![]() Организм детей значительно отличается от организма взрослого человека не только анатомически, но также и физиологически. Многие органы и системы начинают полноценно работать лишь в совершеннолетнем возрасте. Этим объясняются некоторые различия в причинах, которые могут вызывать боли в животе справа у взрослых и детей. Статистически существует значительная часть патологий, которая встречается чаще в младшем детском возрасте и почти не встречается позже. Именно поэтому боль в животе у детей требует особого внимания и обращения к педиатру, специалисту, знакомому с особенностями детского организма.
Организм детей значительно отличается от организма взрослого человека не только анатомически, но также и физиологически. Многие органы и системы начинают полноценно работать лишь в совершеннолетнем возрасте. Этим объясняются некоторые различия в причинах, которые могут вызывать боли в животе справа у взрослых и детей. Статистически существует значительная часть патологий, которая встречается чаще в младшем детском возрасте и почти не встречается позже. Именно поэтому боль в животе у детей требует особого внимания и обращения к педиатру, специалисту, знакомому с особенностями детского организма.
Одной из распространенных причин болей в животе у грудных детей являются кишечные инфекции. Это объясняется тем, что у ребенка еще недостаточная кислотность в желудке, чтобы нейтрализовать многие болезнетворные бактерии и вирусы. К тому же, пищеварительные ферменты кишечника и поджелудочной железы еще не имеют той активности, которая характерна для взрослого организма. Способствует инфицированию и поведение детей (часто они берут в рот грязные предметы, которые могут быть источником инфекции). Инфекционные заболевания ЖКТ у детей проявляются болями, вздутием живота, потерей аппетита, диареей.
Наиболее типичными кишечными инфекциями являются:
- сальмонеллез;
- дизентерия;
- эшерихиоз;
- энтеровирусы (вирус Коксаки В и др.).
Кроме инфекционных заболеваний у новорожденных детей причиной болей могут быть некоторые врожденные аномалии. Например, при непереносимости белка глютена развивается болезнь целиакия. Дети на кормление хлебом или другими злаковыми продуктами (где содержится этот белок) отвечают воспалительным процессом в кишечнике. Лечение заключается в исключении таких продуктов из рациона.
Другой распространенной проблемой являются дивертикулы. Это слепые выпячивания в стенке кишечника. Иногда в этих карманах застаивается плохо переваренная пища. Также там может развиваться патогенная микрофлора, что делает эпизоды диареи и метеоризма более частыми. В тяжелых случаях развивается воспаление самого кишечника, угрожающее перитонитом. Лечение в этих случаях, как правило, хирургическое. Однако надо отметить, что дивертикулы чаще всего не дают какой-либо симптоматики.
Иногда причиной болей в правой части живота у детей является неправильное питание. Следует понимать, что ни желудок, ни кишечник маленького ребенка не приспособлен для переваривания некоторых видов пищи. Если для взрослых это будет вполне безопасно, то у детей это может спровоцировать реактивные панкреатиты, гастрит, желчную колику.
Продуктами, которые могут спровоцировать эти заболевания, являются:
- алкоголь;
- копчености;
- соленья;
- чрезмерно жирная или пряная пища;
- грибы;
- маринованные продукты.
Также возможной причиной болей в животе у детей являются аллергические реакции. Они, вопреки распространенному мнению, не ограничиваются кожными проявлениями. Например, в ответ на кормление медом, орехами, цитрусовыми ребенок может дать диарею, боли в животе.
В то же время, для детей в меньшей степени характерны такие воспалительные заболевания брюшной полости как гастрит, аппендицит, холецистит. Эти патологии развиваются как следствие неправильного образа жизни и питания, а потому требуют более длительного воздействия провоцирующих факторов. Также редко у детей встречается, например, тромбоз мезентериальных артерий. В то же время аневризма брюшной аорты (если она врожденная) вполне может давать периодические боли.
Таким образом, спектр возможных причин болей в правой части живота у детей достаточно широк. Определенные трудности представляет и обследование таких пациентов. Маленькие дети не могут указать на характер боли, а иногда и попросту не могут сказать, что у них болит. Тогда приходится ориентироваться по поведению младенца, сопутствующим симптомам. При необычном поведении, постоянном плаче в сочетании с диареей, рвотой или метеоризмом следует заподозрить и боли в животе. Только своевременное обращение к специалисту поможет установить истинную причину заболевания.
Почему болит справа внизу живота при беременности?
![]() Боли в животе при беременности являются довольно распространенным явлением, с которым сталкивается подавляющее большинство женщин. Чаще всего они вызваны физиологическими причинами и не указывают на развитие какого-либо серьезного заболевания. Умеренные периодические боли и дискомфорт могут быть вызваны перееданием, ростом плода, движениями ребенка (на поздних сроках), сдавливанием некоторых органов или их смещением. Однако любые регулярные боли, и особенно острые, должны быть восприняты со всей серьезностью. Многие опасные заболевания дебютируют или обостряются именно в период беременности. В этом случае они могут поставить под угрозу здоровье как матери, так и плода.
Боли в животе при беременности являются довольно распространенным явлением, с которым сталкивается подавляющее большинство женщин. Чаще всего они вызваны физиологическими причинами и не указывают на развитие какого-либо серьезного заболевания. Умеренные периодические боли и дискомфорт могут быть вызваны перееданием, ростом плода, движениями ребенка (на поздних сроках), сдавливанием некоторых органов или их смещением. Однако любые регулярные боли, и особенно острые, должны быть восприняты со всей серьезностью. Многие опасные заболевания дебютируют или обостряются именно в период беременности. В этом случае они могут поставить под угрозу здоровье как матери, так и плода.
Частое обострение некоторых патологий у беременных женщин объясняется следующими изменениями в организме:
- Гормональные перестройки. С момента зачатия ребенка эндокринные железы будущей матери начинают работать по-другому. Процесс прикрепления плода в матке сопровождается усилением выработки ряда гормонов, которые готовят организм к периоду беременности. Это может запустить некоторые аутоиммунные и генетические заболевания, которые до этого не проявлялись.
- Смещение органов брюшной полости. Растущий плод смещает некоторые подвижные органы. Например, слепая кишка вместе с аппендиксом на поздних сроках беременности поднимается из правой подвздошной ямки до уровня пупка, а иногда и выше. Сдавливание петель кишечника, сосудов или нервов может спровоцировать воспалительный процесс.
- Наличие растущего плода. Нередко боли связаны непосредственно с растущим плодом и являются следствием осложнений беременности.
- Изменение предпочтений в еде. У беременных женщин зачастую меняется рацион питания. Некоторые стараются перейти на более здоровую пищу, другим же попросту начинают нравиться новые, порой экзотические блюда. Однако органы пищеварительной системы, привыкшие к определенному рациону, не всегда принимают такие изменения. Может развиться дисбактериоз кишечника, обострение некоторых его болезней.
- Ослабление иммунитета. Во время беременности иммунная система в норме работает хуже, чем обычно. Из-за этого повышается риск инфекционных заболеваний. Нередко наблюдаются кишечные инфекции, вызванные условно патогенными микробами, которые в норме присутствуют в кишечнике, но не вызывают болезни.
В совокупности все эти изменения создают благоприятную почву для развития различных заболеваний. В принципе все причины, вызывающие боли в животе у обычных людей, могут встречаться и у беременных женщин. Однако некоторые из них, в силу механизма развития, встречаются чаще именно во время беременности.
Наиболее частыми причинами болей в правой части живота при беременности являются следующие патологии:
- Воспалительные заболевания брюшной полости. Такие заболевания как аппендицит, холецистит, колит встречаются чаще пи беременности из-за механического сдавливания органов увеличивающейся маткой. В аппендиксе, например, может сдавливаться его просвет, в кишечнике – ухудшаться проходимость его содержимого. Однако без хронических проблем с этими органами или попадания инфекции воспаление не разовьется.
- Нарушение кровообращения. Известны случаи, когда растущий плод смещал органы брюшной полости таким образом, что пережимались некоторые сосуды. В этих случаях возникает острое кислородное голодание определенных тканей. Например, перекрут петель кишечника ведет к сдавливанию мезентериальных артерий. Также возможно перекручивание яичника или других органов, обладающих относительно большой подвижностью.
- Аутоиммунные процессы. Некоторые болезни, связанные с повышенной активностью иммунитета, также могут обостриться при беременности. Боли в животе могут вызывать болезнь Крона, неспецифический язвенный колит.
- Осложнения течения беременности. Такие опасные осложнения как гипоксия плода, отслоение плаценты или внутриутробная смерть могут вызывать острые боли. Также острая боль в правой нижней части живота может быть связана с внематочной беременностью, когда оплодотворенная яйцеклетка прикрепляется не в теле матки, а в >маточной трубе. Тогда в процессе роста плода труба растягивается и может разорваться.
- Эндокринные заболевания. Гормональные перестройки могут иметь каскадный характер, так как многие железы внутренней секреции влияют на работу друг друга. Поэтому усиленное выделение гормонов, необходимых для нормального течения беременности, иногда вызывают тиреотоксикоз (высокая концентрация гормонов щитовидной железы в крови), обострение сахарного диабета (вплоть до диабетической комы). В этих случаях могут появляться периодические боли в животе различной локализации.
- Генетические заболевания. Некоторые генетические заболевания могут не проявляться долгое время. Их развитие часто спровоцировано различными видами стресса (одним из которых можно считать беременность). Типичным примером такого заболевания является порфирия, при которой усиленное выделение белка порфирина вызывает периодические сильные боли в животе. Доказано, что данная патология во многом предопределена врожденными факторами, но проявляется зачастую именно во время беременности.
В целом, причин болей в животе при беременности может быть очень много. О появлении этого симптома следует обязательно уведомлять врача, ведущего беременность.