Содержание статьи:
Переломом называется нарушение целостности кости скелета под воздействием силы, которая превышает пределы сопротивляемости данной кости. Различного рода переломы занимают третье место в мировом рейтинге заболеваний.
Переломы пальцев ног достаточно часто встречаются в практике врачей травматологов. По статистике данный вид травмы встречается в 3 – 5% всех переломов и составляет около трети переломов свободной нижней конечности.
Среди населения данный вид перелома неоправданно считается простым ввиду небольшого размера фаланг пальцев ног и незначительной их функциональной нагрузки. Однако отсутствие своевременной диагностики и лечения перелома в ряде случаев может привести к осложнениям, которые причиняют пострадавшему гораздо больше неудобств, нежели сама травма.
![]() Стопа человека в норме состоит из 24 – 26 костей, которые условно разделяются на три группы – предплюсна, кости плюсны и фаланги пальцев ног. В число костей предплюсны входят таранная, пяточная, ладьевидная, кубовидная и три клиновидные кости. Предплюсна выдерживает вес человеческого тела при помощи всего лишь двух плотно связанных между собой костей – таранной и пяточной. Данные кости соединяются с костями голени при помощи массивного блоковидного по форме голеностопного сустава. В укреплении связи между различными костями участвует мощный связочный аппарат стопы, который перераспределяет нагрузку всего тела с двух вышеупомянутых костей на остальные.
Стопа человека в норме состоит из 24 – 26 костей, которые условно разделяются на три группы – предплюсна, кости плюсны и фаланги пальцев ног. В число костей предплюсны входят таранная, пяточная, ладьевидная, кубовидная и три клиновидные кости. Предплюсна выдерживает вес человеческого тела при помощи всего лишь двух плотно связанных между собой костей – таранной и пяточной. Данные кости соединяются с костями голени при помощи массивного блоковидного по форме голеностопного сустава. В укреплении связи между различными костями участвует мощный связочный аппарат стопы, который перераспределяет нагрузку всего тела с двух вышеупомянутых костей на остальные.
Плюсна имеет схожее строение с пястью, поскольку также состоит из пяти трубчатых костей. Она сочленяется с проксимальными фалангами пальцев при помощи шарообразных суставов, физиологически позволяющих выполнять большой спектр движений. Пальцы ног являются конечным, наиболее гибким сегментом стопы. Благодаря их гибкости стопа, во-первых, становится более стабильной, а во-вторых, более защищенной от повреждений о различные препятствия. Каждый палец, за исключением большого пальца стопы, состоит из трех фаланг, представляющих собой небольшие трубчатые кости, уменьшающиеся по мере отдаления от центра стопы. Большой палец является наиболее подвижным из всех и по аналогии с большим пальцем кисти руки состоит всего из двух фаланг.
Прочность и гибкость стопы обеспечивается правильным функционированием суставов и связочного аппарата. Наиболее массивные и функционально значимые суставы уже были упомянуты при описании костного скелета, а связочный аппарат следует упомянуть отдельно. Голеностопный сустав с внутренней стороны укрепляется мощной медиальной связкой, а с внешней стороны - передней и задней таранно-малоберцовой и пяточно-малоберцовой связками. Суставы, образованные более мелкими костями стопы, вместе со связками их укрепляющими формируют своды стопы, выполняющие преимущественно амортизационную функцию. Различают продольный и поперечный своды стопы. Продольный свод образован пятью плюсневыми костями и фиксируется длинной подошвенной пяточно-ладьевидной связкой, а также подошвенным апоневрозом. Поперечный свод образуется при участии клиновидной, кубовидной, а также оснований пяти плюсневых костей. Его фиксация осуществляется при помощи глубокой поперечно-плюсневой и межкостных плюсневых связок.
Мышцы стопы приводят ее в движение и отчасти выполняют амортизационную функцию, поскольку участвуют в удержании сводов стопы. Мышцы стопы разделяются на две основные группы – мышцы тыла стопы и подошвенные мышцы. Мышцы тыла стопы осуществляют преимущественно разгибательные, а подошвенные мышцы – сгибательные движения. Наиболее значимыми мышцами тыла стопы являются короткий разгибатель пальцев, короткий разгибатель большого пальца и межкостные мышцы. Наиболее значимыми подошвенными мышцами являются мышцы, отводящие и приводящие большой палец стопы, квадратная мышца стопы, короткий и длинный сгибатель пальцев, а также мышцы мизинца (мышца противопоставляющая мизинец, отводящая мизинец и короткий сгибатель мизинца).
Кровоснабжение стоп осуществляется посредством двух крупных артерий. Тыл стопы питается за счет тыльной артерии стопы, являющейся продолжением передней большеберцовой артерии. Подошвенная часть стопы кровоснабжается медиальной и латеральной артериями стоп, являющимися продолжением задней большеберцовой артерии. Иннервация тыла стопы осуществляется также согласно поверхностям. Тыл стопы иннервируется подкожным нервом и ветвями латерального тыльного кожного нерва. Подошвенная поверхность стопы и подошвенные мышцы иннервируются медиальным и латеральным подошвенными нервами, являющимися продолжением большеберцового нерва.
Важно упомянуть о том, что фаланги пальцев ног являются трубчатыми костями, а соответственно их структура схожа с трубчатыми костями других локализаций. В центре кости находится костномозговой канал, в котором располагается красный костный мозг. Вокруг канала располагается слой губчатого вещества, в полостях которого располагается желтый костный мозг. Вокруг губчатого вещества располагается слой компактного вещества, придающий кости плотность. Внешним слоем кости является хорошо иннервированная надкостница. Она важна тем, что обеспечивает рост кости в толщину. Под надкостницей располагается сеть кровеносных сосудов, часть из которых проходит через компактное вещество по направлению к костному мозгу. По краям кости находятся суставные поверхности, покрытые гиалиновым хрящом. При резких сотрясениях хрящ выполняет амортизационную функцию, а также отчасти обеспечивает рост кости в длину.
![]() Любые переломы подразделяются на две категории согласно вызвавшей их причине. К первой категории относятся травматические переломы, которые случаются на условно здоровой кости. Ко второй категории относят патологические переломы, которые развиваются на кости ослабленной остеопорозом, туберкулезом или метастазами злокачественной опухоли. По статистике около 95% переломов приходятся на долю травм, а оставшиеся 5% являются патологического происхождения. Перевес в сторону травматической природы переломов вполне оправдан, но соотношение не совсем соответствует истине, поскольку провести причинно-следственную связь между переломом и травмой просто, а доказать, что перелом случился по вышеуказанным патологическим причинам удается далеко не всегда.
Любые переломы подразделяются на две категории согласно вызвавшей их причине. К первой категории относятся травматические переломы, которые случаются на условно здоровой кости. Ко второй категории относят патологические переломы, которые развиваются на кости ослабленной остеопорозом, туберкулезом или метастазами злокачественной опухоли. По статистике около 95% переломов приходятся на долю травм, а оставшиеся 5% являются патологического происхождения. Перевес в сторону травматической природы переломов вполне оправдан, но соотношение не совсем соответствует истине, поскольку провести причинно-следственную связь между переломом и травмой просто, а доказать, что перелом случился по вышеуказанным патологическим причинам удается далеко не всегда.
Существует множество различных классификаций переломов, но клиническое значение имеют только некоторые из них.
По наличию повреждения кожных покровов костными отломками различают:
По признаку смещения костных отломков как открытые, так и закрытые переломы подразделяются на:
Переломы со смещением, в свою очередь, разделяются на:
Угловое смещение при переломе пальца ноги происходит редко и преимущественно у детей. Механизм данного смещения связан с тем, что надкостница детей мягче, чем у взрослых. В результате этого сломанной может оказаться только одна сторона кости, а вторая остаться целой за счет удерживания ее надкостницей. При этом костный отломок смещается в сторону противоположную стороне излома.
Боковое смещение отломков при переломе пальца ноги также практически не встречается, поскольку для выполнения данного условия необходимо, чтобы к разным концам кости прикреплялись мышцы, тянущие кость в противоположные направления перпендикулярно ее оси. Поскольку фаланги пальцев являются небольшими костями, а также к ним не прикрепляются сухожилия мышц, тянущие кость в различных направлениях, то условия для бокового смещения просто-напросто отсутствуют.
Переломы с вклинением костных отломков можно встретить в четверти, а то и в трети случаев перелома фаланг пальцев на ногах. В силу того, что наиболее часто направление удара по пальцу совпадает с его продольной осью, суставные поверхности соседних фаланг принимают на себя основную нагрузку. Однако нужно признать, что классические переломы с вклинением костных отломков, когда суставные поверхности костей очень сильно деформируются и одна кость частично входит в другую – редкость. Чаще происходит сильная деформация хряща с несколькими различными по величине подсуставными трещинами. Данный перелом часто ошибочно относят к закрытым переломам без смещения. Однако при детальном рассмотрении рентгенологического снимка, сравнении длины травмированного пальца со здоровым, а также выяснении механизма перелома сомнения рассеиваются.
По линии излома переломы без смещения классифицируются на:
По количеству костных отломков переломы разделяют на:
![]() Определение наличия перелома является важнейшим этапом оказания экстренной медицинской помощи, присутствующей в программе обучения большинства общепрофильных и специализированных учебных заведений. Знание и способность применения на практике способов распознавания перелома зачастую может предотвратить тяжелые осложнения, связанные с неправильной тактикой оказания первичной помощи.
Определение наличия перелома является важнейшим этапом оказания экстренной медицинской помощи, присутствующей в программе обучения большинства общепрофильных и специализированных учебных заведений. Знание и способность применения на практике способов распознавания перелома зачастую может предотвратить тяжелые осложнения, связанные с неправильной тактикой оказания первичной помощи.
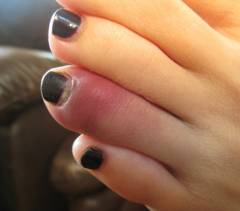
Симптомы перелома пальца ноги идентичны симптомам перелома других локализаций. По степени надежности симптомы перелома разделяются на две категории – вероятные и достоверные.
Вероятными признаками перелома являются:
При переломе пальца болезненность может быть высокой, но всегда терпимой. При переломах других костей случается, что от сильной боли пострадавшие теряют сознание. При переломе пальца ноги такие инциденты встречаются редко. Боль в данном случае вызывается двумя компонентами. Наиболее сильная острая боль, которую больной испытывает в сам момент перелома, связана с повреждением высокоиннервированной надкостницы. Тупая боль, появляющаяся через короткое время после перелома и сохраняющаяся впоследствии, вызывается развитием кровотечения, отека и воспаления в месте перелома.
Покраснение, отек и гипертермия являются следствием выделения в кровь таких биологически активных веществ как гистамин, серотонин и брадикинин. Данные вещества провоцируют развитие местного воспалительного процесса, расширяют сосуды, вызывают просачивание плазмы из кровеносного русла в ткани, параллельно разогревая их.
Палец принимает вынужденное положение, при котором больной испытывает наименьшую болезненность. Зачастую положение пальца, в котором мышцы находятся в расслабленном состоянии, не совпадает с его вынужденным положением. В таких случаях для уменьшения болей пациент вынужден искусственно поддерживать палец в неудобном положении или иммобилизировать его шиной или подручными средствами, для того чтобы снизить боль.
Бережное постукивание по верхушке пальца в направлении его основания является, пожалуй, наиболее часто применяемым и верным признаком наличия перелома среди вероятных признаков. При правильном исполнении данной пробы в большинстве случаев удается отличить закрытый перелом от сильного ушиба. При переломе боль определяется четко в месте деформации кости и не определяется над здоровой костью. Поэтому при ушибе данный симптом будет отрицателен, и боль в месте ушиба при осевом постукивании не будет ощущаться. Однако важно помнить, что при подозрении на перелом со смещением проверка данного симптома противопоказана, поскольку она может привести к дальнейшей миграции костных отломков и развитию тяжелых осложнений.
Достоверными признаками перелома являются:
Патологическая подвижность кости определяется вместе с визуальной деформацией кости и крепитацией костных отломков. Вначале визуально оценивается форма травмированной кости и сравнивается со здоровой костью. Затем бережно берут в руки дальний отломок, а ближний фиксируют неподвижно. Симптом патологической подвижности считается положительным, если при попытке оказания давлении на кость происходит отклонение одного из отломков от привычной оси. Если при этом на слух ощущается скрежет костных отломков друг об друга, то и симптом костной крепитации считается положительным.
Использование достоверных признаков перелома не всегда является необходимой мерой, поскольку они сложны в исполнении и причиняют сильную боль пациентам. Данные признаки могут быть замечены и без намеренного их осуществления, например, при случайном движении пациента.
![]() Зачастую перелом пальца ноги может протекать без ярко выраженной клиники, в особенности, если речь идет о переломе без смещения или небольшой трещине. В подобных случаях больной часто игнорирует боль и не уделяет перелому достаточного внимания по причине того, что не знает о нем. Более того, часто пациенты попросту ленятся обратиться к доктору и провести необходимые исследования для установления точного диагноза. Последствиями подобного пренебрежительного отношения к собственному здоровью могут стать такие осложнения как деформация кости, неправильное ее сращение, образование ложного сустава или остеомиелит.
Зачастую перелом пальца ноги может протекать без ярко выраженной клиники, в особенности, если речь идет о переломе без смещения или небольшой трещине. В подобных случаях больной часто игнорирует боль и не уделяет перелому достаточного внимания по причине того, что не знает о нем. Более того, часто пациенты попросту ленятся обратиться к доктору и провести необходимые исследования для установления точного диагноза. Последствиями подобного пренебрежительного отношения к собственному здоровью могут стать такие осложнения как деформация кости, неправильное ее сращение, образование ложного сустава или остеомиелит.
Помимо упомянутых ранее признаков перелома большое значение в диагностике перелома пальца ноги играет рентгенография ступни в одной или двух проекциях. При помощи данного параклинического исследования с точностью до 95 – 99% удается распознать перелом пальца ноги. Рентгенография стопы в двух проекциях позволяет с точностью до миллиметра определить локализацию перелома и положение костных отломков, что в конечном итоге позволит выставить уровень сложность перелома и определить тактику дальнейшего лечения.
Более сложные методы визуализации перелома, такие как, например, компьютерная томография на практике не применяются, поскольку в них не возникает острой необходимости и стоимость их в десятки раз больше стоимости простого рентгена.
![]() Оказание первой помощи при переломе пальца ноги преследует несколько целей. В первую очередь выполняется обезболивание, поскольку оно уменьшает связанные с травмой неприятные ощущения и позволяет производить дальнейшие манипуляции с пальцем. Во вторую очередь производится дезинфекция раны, если таковая имеется. В последнюю очередь осуществляется иммобилизация перелома.
Оказание первой помощи при переломе пальца ноги преследует несколько целей. В первую очередь выполняется обезболивание, поскольку оно уменьшает связанные с травмой неприятные ощущения и позволяет производить дальнейшие манипуляции с пальцем. Во вторую очередь производится дезинфекция раны, если таковая имеется. В последнюю очередь осуществляется иммобилизация перелома.
В число наиболее распространенных обезболивающих средств входят:
После приема лекарства не следует ожидать немедленного прекращения болей. У большинства препаратов терапевтический эффект начинает развиваться не ранее, чем через 15 – 20 минут и достигает пика в конце первого или даже второго часа. Также нужно знать, что принятое обезболивающее средство совсем не обязательно полностью устранит боль. Даже более вероятно, что боль останется, но станет менее интенсивной. Это должно предостеречь нетерпеливых больных от дополнительного приема медикаментов и передозировки с развитием сопутствующих осложнений. Вышеперечисленные препараты обладают схожим механизмом действия, поэтому совместное их применение также вызовет передозировку.
Если иммобилизация все-таки необходима, то ее выполняют подручными средствами. Перелом большого пальца ноги фиксируется к шине при помощи бинта. В качестве шины могут использоваться два карандаша или пластины, обмотанные двумя слоями ткани и проведенные слева и справа от пальца. Иммобилизация остальных пальцев осуществляется перематыванием пострадавшего пальца вместе с одним или двумя соседними. Таким способом осуществляется достаточная иммобилизация, для того чтобы избежать дополнительных повреждений пальца и окружающих его структур во время транспортировки пострадавшего в больницу.
Обезболивающее действие холода осуществляется посредством временной инактивации нервных рецепторов и замедления скорости передачи болевых импульсов в головной мозг. Для наиболее качественного эффекта рекомендуется применение пакетов с раздробленным льдом. Это способствует тому, что лед скорее принимает форму сломанного пальца и обеспечивает наиболее плотный контакт с ним. Однако необходимо помнить о том, что длительное холодовое обезболивание может привести к обморожению пальца. Для того чтобы избежать этого осложнения требуется каждые 5 – 10 минут снимать пакет со льдом на 2 – 3 минуты, а затем снова его прикладывать.
![]() Лечение перелома пальца ноги не многим отличается от лечения перелома пальца руки, ввиду схожести их анатомического строения. В зависимости от вида перелома, а также сопутствующих осложнений прибегают к определенному виду лечения.
Лечение перелома пальца ноги не многим отличается от лечения перелома пальца руки, ввиду схожести их анатомического строения. В зависимости от вида перелома, а также сопутствующих осложнений прибегают к определенному виду лечения.
На сегодняшний день существует три основных подхода к лечению перелома пальца ноги:
Данный метод лечения применим при закрытых переломах пальцев ног со смещением костных отломков. Суть метода заключается в обезболивании места перелома и последующем плавном вытягивании пальца с параллельным возвращением костных отломков в физиологическое положение. Обезболивание осуществляется несколькими уколами прокаина или лидокаина вокруг места перелома и в проекцию нервов. Важно помнить, что сам обезболивающий препарат может вызвать аллергическую реакцию, поэтому, перед тем как провести местную анестезию пальца ноги необходимо проверить чувствительность организма к анестетику, используя накожную скарификационную пробу.
После вправления перелома аккуратно проверяется движение во всех межфаланговых и плюснефаланговом суставах с целью контроля совмещения отломков. Если движение в каком-либо из суставов невозможно, то возникает необходимость повторной репозиции отломков или прибегания к другим методам лечения перелома. В случае, если движения во всех суставах присутствуют, то репозиция считается успешной, а палец иммобилизируется либо гипсовой повязкой, либо любым другим не менее эффективным способом.
Скелетное вытяжение
Данный метод применяется при несостоятельности одномоментной репозиции или, иными словами, когда совмещенные костные отломки не удерживаются в правильном положении после многократных попыток закрытого их вправления. Суть метода заключается в поддерживании дистального отломка в оттянутом положении, для того чтобы снизить давление на сломанную фалангу и предотвратить повторное расхождение отломков. С целью фиксации дистального отломка после предварительного обезболивания через ноготь или кожу проводится плотная капроновая нить или специальные булавки. В дальнейшем концы нити связывают и делают из нее подобие кольца, проведенного через ткани пальца. Свободный край кольца оттягивается при помощи проволочного крючка, плотно фиксированного к гипсу.
В таком положении палец должен находиться в течение 2 – 3 недель. При этом ежедневно следует обрабатывать места прокола пальца спиртовым раствором зеленки, йода или бетадином. По прошествии данного срока механизм для вытяжения разбирается, нить из пальца извлекается, и он снова иммобилизируется на 2 – 3 недели для дальнейшего заживления перелома.
Открытая репозиция
Открытая репозиция костных отломков является полноценной операцией, в ходе которой выполняется соединение частей кости и восстановление правильной ее формы. Данный метод используется при всех открытых переломах, многооскольчатых закрытых переломах и при осложнениях, возникших после предыдущих методов репозиции. Преимущества открытой репозиции очевидны. Во-первых, при помощи данного метода удается восстановить кость после сложных многооскольчатых переломов, что невозможно осуществить при помощи остальных методов. Во-вторых, высокая точность сопоставления отломков обеспечивается при прямом визуальном контроле. В-третьих, высокое качество фиксации отломков достигается непосредственным вживлением в кость приспособлений для внутрикостной фиксации. Недостаток открытой репозиции только один, но достаточно весомый. Данная репозиция является полноценным хирургическим вмешательством и ей характерны все осложнений связанные с проведением анестезии и непосредственно самих хирургических манипуляций.
Процесс сопоставления костных отломков с последующей их фиксацией называется внутрикостным остеосинтезом. С целью фиксации костных отломков при переломе пальца ноги во время операции используются спицы, пластины, шурупы и металлическая проволока. Выбор средства фиксации всегда основывается на характере перелома, а также зависит от опыта травматолога, отдающего предпочтение тому или иному приспособлению. По окончании операции устанавливается дренаж и накладывается лонгета или закрытая гипсовая повязка на срок от 4 до 8 недель в зависимости от сложности перелома.
Помимо внутрикостного остеосинтеза существует еще и внешний остеосинтез, выполняющийся при помощи аппаратов типа Илизарова. Классический аппарат Илизарова представляет собой систему металлических полудуг или окружностей, объединенных в сплошной каркас. Через отверстия полудуг проводятся металлические стержни, которые прочно фиксируют костные отломки. Несмотря на несомненную ценность данного метода, он редко используется при переломах пальцев ног. Отчасти это объясняется небольшим размером фаланг и неудобством установки аппарата, отчасти отсутствием самого аппарата Илизарова столь малых размеров в большинстве клиник.
![]() В древнейших медицинских трактатах сказано, что больному органу для выздоровления необходим покой. Кость является органом. Основной ее функцией является создание опоры для прикрепляющихся к ней мышц. Соответственно, эквивалентом отдыха для кости является полное отключение ее функции или, иными словами, прекращение использования ее с целью опоры, полное ее обездвиживание. Именно с этой целью необходимо произвести иммобилизацию кости, призванную ускорить и направить в правильное русло процесс регенерации кости.
В древнейших медицинских трактатах сказано, что больному органу для выздоровления необходим покой. Кость является органом. Основной ее функцией является создание опоры для прикрепляющихся к ней мышц. Соответственно, эквивалентом отдыха для кости является полное отключение ее функции или, иными словами, прекращение использования ее с целью опоры, полное ее обездвиживание. Именно с этой целью необходимо произвести иммобилизацию кости, призванную ускорить и направить в правильное русло процесс регенерации кости.
Иммобилизация чаще выполняется простыми бинтовыми повязками, смоченными в растворе гипса. При накладывании на конечность повязка принимает ее форму, а затем застывает, сохраняя данную ее форму вплоть до выздоровления больного. Помимо гипса на сегодняшний день существуют различные полимеры, использующиеся для иммобилизации места перелома. Их общее преимущество заключается в меньшем весе, влагоустойчивости и низкой теплопроводности. Иными словами, их проще использовать в быту, поскольку они практически не чувствуются на ноге. В отличие от гипса, который теряет форму при намокании, полимерные повязки не имеют такого недостатка. В холодную погоду через определенное время гипс остывает и начинает холодить место перелома, что отрицательно сказывается на прочности костной мозоли. Полимеры же сохраняют тепло тела, предотвращая переохлаждение места перелома. Однако недостаток полимеров в том, что их стоимость не покрывается страховыми полисами. К тому же, как правило, их сложно найти в больницах и приходится покупать по более высоким ценам у частных клиник или специально заказывать.
Гипсовая повязка при переломе пальца ноги обычно накладывается не только на сам палец, а еще и на стопу с нижними двумя третями голени. Такая высокая иммобилизация кажется не совсем оправданной, поскольку сильно ограничивает движения всей ноги. Однако, для того чтобы обездвижить палец необходимо обеспечить неподвижность всей стопы, что достигается именно при помощи гипсовой повязки типа «сапожок».
В некоторых случаях гипсовая иммобилизация может не накладываться. В число исключений попадают костные трещины, заживающие самостоятельно, а также первые несколько дней после оперативного вмешательства на ноге с сопутствующим переломом пальца, являющимся вторичной патологией. В этом случае возникает необходимость постоянного контроля заживления раны. Когда признаки заживления раны начинают четко проявляться, на ногу накладывается гипс. Помимо этого, при множественных травмах гипсовую иммобилизацию могут заменить аппаратом внешней фиксации костных отломков.
Осложнения могут значительно замедлить сроки выздоровления. Так, остеомиелит требует обязательного хирургического вмешательства, после которого восстановление наступает на 3 – 4 недели позднее, и это при условии полного излечения остеомиелита. При неправильном сращении кости со сдавлением нервов или сосудов возникает необходимость в повторном разрушении кости и правильном ее формировании. Такое вмешательство, как минимум, удвоит сроки выздоровления, а соответственно и гипсовой иммобилизации.
![]() Многие пациенты, перенесшие травму пальца ноги, не спешат обращаться за медицинской помощью, поскольку не считают данную травму значительной и вместе с тем теряют дни и недели в надежде на успешное заживление раны. Иногда заживление протекает успешно без осложнений, а иногда осложнения приносят пациенту больше неудобств и переживаний, чем сама травма.
Многие пациенты, перенесшие травму пальца ноги, не спешат обращаться за медицинской помощью, поскольку не считают данную травму значительной и вместе с тем теряют дни и недели в надежде на успешное заживление раны. Иногда заживление протекает успешно без осложнений, а иногда осложнения приносят пациенту больше неудобств и переживаний, чем сама травма.
Наиболее частыми осложнениями нелеченного перелома пальца ноги являются:
Костная мозоль является физиологическим разрастанием костной ткани в месте перелома. Размеры костной мозоли могут варьировать. Величина костной мозоли после перелома во многом зависит от качества сопоставления отломков. При точном сопоставлении костных отломков в больнице или травмпункте образуется мозоль, как правило, небольших размеров. При неправильном сопоставлении отломков, которое случается при отсутствии квалифицированного лечения, костная мозоль разрастается за пределы кости с целью компенсировать образовавшийся дефицит прочности. Чем массивнее костная мозоль, тем дольше происходит перестроение ее ткани с образованием в ней трабекул, как в здоровой кости. Соответственно, большая костная мозоль мешает не только своими размерами, но и оттягивает сроки полноценного восстановления сломанного пальца. В дополнение к уже сказанному данное образование является постоянным источником воспалений и болей при изменении атмосферного давления.
Ложный сустав
Данное осложнение перелома пальца ноги характерно для нелеченного перелома со смещением костных отломков. При невправлении перелома в течение первых нескольких дней костные каналы отломков закрываются. Костные края вследствие постоянного трения друг о друга стираются и округляются. В результате через определенное время на месте одной сплошной кости образуются две кости, ничем не соединенные между собой. Опорная функция некогда сломанной кости сильно снижается, из-за чего палец становится избыточно подвижным. Кроме того, постоянно соприкасающиеся кости, образующие ложный сустав, не имеют между собой хряща, который бы снижал трение, поэтому ложный сустав будет в постоянном хроническом воспалении с периодическими обострениями.
Анкилоз
Данное осложнение достаточно часто случается именно при переломах пальцев ног. Это связано с тем, что фаланги пальца имеют небольшую длину и образуют целых три сустава на таком относительно небольшом участке тела как палец. Соответственно, при травме пальца ноги очень вероятно, что перелом затронет несколько костей и суставов. При трещинах суставных поверхностей или переломе подхрящевой зоны фаланг развивается бурный воспалительный процесс как в окружающих перелом тканях, так и в самих суставах. В ходе воспаления суставов происходит их затвердение и, в конечном итоге, окостенение. В результате вместо двух или трех соседних костей образуется одна сплошная с массивными костными мозолями. С уменьшением количества функционирующих суставов снижается и степень подвижности конечности. К великому сожалению, на сегодняшний момент эффективного лечения данного осложнения не существует. Определенный временный эффект может предоставить протезирование суставов. Однако пальцы ноги не несут столь важной функциональной нагрузки в сравнении с пальцами руки, поэтому при образовании в них анкилоза пациенты, как правило, всю оставшуюся жизнь проводят вместе с данной патологией.
Неправильное сращение кости
Указанное осложнение характерно для отсутствия надлежащего лечения при любом переломе со смещением. Неправильная репозиция костных отломков или полное ее отсутствие при условии дальнейшей иммобилизации кости приводит к неправильному заживлению перелома. Образуется огромная костная мозоль, патологический изгиб кости и ее укорочение. В результате сильно нарушается ее опорная функция. При небольшом давлении в любом направлении кость с большой вероятностью повторно сломится.
Лечение данного осложнения сложно и длительно. Оно заключается в разрушении больших костных мозолей в местах неправильного сращения кости и повторном правильном соединении костных отломков. Показатель эффективности подобных операций довольно велик, однако восстановленная таким образом кость будет более уязвима по сравнению с первично правильно сросшейся костью.
Остеомиелит
Остеомиелит является воспалением костного мозга. Различают первичный гематогенный и вторичный травматический остеомиелиты. При первом типе остеомиелита патогенные бактерии попадают в костномозговой канал посредством переноса кровью из любого другого очага инфекции в теле. При втором типе остеомиелита бактерии попадают в кость вследствие прямого контакта с загрязненными предметами. Соответственно, остеомиелит пальца ноги в абсолютном большинстве случаев развивается только при открытых переломах.
Правильное лечение открытого перелома подразумевает тщательную предварительную обработку раны. При обработке раны антисептическими растворами вероятность возникновения вторичного травматического остеомиелита снижается в десятки раз. Соответственно, отсутствие первичной обработки раны при необращении за медицинской помощью создает предпосылки для заболевания остеомиелитом.
Основным признаком развития остеомиелита является сильнейшая распирающая боль в кости. Антибиотики, применяемые в виде таблеток или инъекций, обычно не справляются с нагноением, поскольку не попадают в достаточной концентрации внутрь кости. Единственным лечебным мероприятием при данном осложнении является разгерметизация кости посредством просверливания в ней нескольких отверстий. Впоследствии через данные отверстия растворами антисептиков и антибиотиков будет промываться костномозговой канал и удаляться гнойное содержимое. При хорошей динамике лечения воспалительный процесс останавливается через несколько дней, а полное заживление раны и восстановление функции пальца наступает только через 2 – 3 недели. Однако, к сожалению, остеомиелит более чем в 50% случаев развивает рецидивы воспаления даже после полного излечения.
Гангрена
Гангреной называется отмирание определенных тканей организма. При переломе пальца ноги гангрена развивается постепенно, начиная с момента удара. Механизм ее развития заключается в резком сдавлении участка ткани и последующем его кислородным голоданием из-за нарушения кровообращения данного участка. У молодых людей без своевременного надлежащего лечения гангрена чаще отграничивается от здоровых тканей самостоятельно. Однако при попадании в отмирающую ткань патогенных бактерий происходит нагноение с перспективой дальнейшего распространения воспаления на всю конечность. У пожилых людей и у больных с сосудистыми заболеваниями гангрена редко отграничивается самостоятельно и имеет тенденцию к прогрессированию. Каждый день без соответствующего хирургического лечения приводит к увеличению объема отмершей ткани и большей степени инвалидизации.
![]() Восстановительный период после операции зависит от сложности перелома, возраста больного, его сопутствующих заболеваний и возможных гнойных осложнений.
Восстановительный период после операции зависит от сложности перелома, возраста больного, его сопутствующих заболеваний и возможных гнойных осложнений.
Операции по репозиции костных отломков при открытом переломе со смещением считаются относительно несложными, поэтому после них самый короткий восстановительный период в 3 – 4 надели. При многооскольчатых переломах срок восстановления после операции, в среднем, увеличивается на 2 недели.
Гнойное осложнение раны подразумевает повторное ее вскрытие и удаление нежизнеспособных тканей. При этом срок выздоровления, как правило, удваивается. Наиболее высокие темпы костной регенерации наблюдаются у детей и подростков. Ориентировочно, с 40 лет ежегодно темпы регенерации снижаются вплоть до самой старости.
Переломы пальцев ног достаточно часто встречаются в практике врачей травматологов. По статистике данный вид травмы встречается в 3 – 5% всех переломов и составляет около трети переломов свободной нижней конечности.
Среди населения данный вид перелома неоправданно считается простым ввиду небольшого размера фаланг пальцев ног и незначительной их функциональной нагрузки. Однако отсутствие своевременной диагностики и лечения перелома в ряде случаев может привести к осложнениям, которые причиняют пострадавшему гораздо больше неудобств, нежели сама травма.
Анатомия стопы
 Стопа человека в норме состоит из 24 – 26 костей, которые условно разделяются на три группы – предплюсна, кости плюсны и фаланги пальцев ног. В число костей предплюсны входят таранная, пяточная, ладьевидная, кубовидная и три клиновидные кости. Предплюсна выдерживает вес человеческого тела при помощи всего лишь двух плотно связанных между собой костей – таранной и пяточной. Данные кости соединяются с костями голени при помощи массивного блоковидного по форме голеностопного сустава. В укреплении связи между различными костями участвует мощный связочный аппарат стопы, который перераспределяет нагрузку всего тела с двух вышеупомянутых костей на остальные.
Стопа человека в норме состоит из 24 – 26 костей, которые условно разделяются на три группы – предплюсна, кости плюсны и фаланги пальцев ног. В число костей предплюсны входят таранная, пяточная, ладьевидная, кубовидная и три клиновидные кости. Предплюсна выдерживает вес человеческого тела при помощи всего лишь двух плотно связанных между собой костей – таранной и пяточной. Данные кости соединяются с костями голени при помощи массивного блоковидного по форме голеностопного сустава. В укреплении связи между различными костями участвует мощный связочный аппарат стопы, который перераспределяет нагрузку всего тела с двух вышеупомянутых костей на остальные.Плюсна имеет схожее строение с пястью, поскольку также состоит из пяти трубчатых костей. Она сочленяется с проксимальными фалангами пальцев при помощи шарообразных суставов, физиологически позволяющих выполнять большой спектр движений. Пальцы ног являются конечным, наиболее гибким сегментом стопы. Благодаря их гибкости стопа, во-первых, становится более стабильной, а во-вторых, более защищенной от повреждений о различные препятствия. Каждый палец, за исключением большого пальца стопы, состоит из трех фаланг, представляющих собой небольшие трубчатые кости, уменьшающиеся по мере отдаления от центра стопы. Большой палец является наиболее подвижным из всех и по аналогии с большим пальцем кисти руки состоит всего из двух фаланг.
Прочность и гибкость стопы обеспечивается правильным функционированием суставов и связочного аппарата. Наиболее массивные и функционально значимые суставы уже были упомянуты при описании костного скелета, а связочный аппарат следует упомянуть отдельно. Голеностопный сустав с внутренней стороны укрепляется мощной медиальной связкой, а с внешней стороны - передней и задней таранно-малоберцовой и пяточно-малоберцовой связками. Суставы, образованные более мелкими костями стопы, вместе со связками их укрепляющими формируют своды стопы, выполняющие преимущественно амортизационную функцию. Различают продольный и поперечный своды стопы. Продольный свод образован пятью плюсневыми костями и фиксируется длинной подошвенной пяточно-ладьевидной связкой, а также подошвенным апоневрозом. Поперечный свод образуется при участии клиновидной, кубовидной, а также оснований пяти плюсневых костей. Его фиксация осуществляется при помощи глубокой поперечно-плюсневой и межкостных плюсневых связок.
Мышцы стопы приводят ее в движение и отчасти выполняют амортизационную функцию, поскольку участвуют в удержании сводов стопы. Мышцы стопы разделяются на две основные группы – мышцы тыла стопы и подошвенные мышцы. Мышцы тыла стопы осуществляют преимущественно разгибательные, а подошвенные мышцы – сгибательные движения. Наиболее значимыми мышцами тыла стопы являются короткий разгибатель пальцев, короткий разгибатель большого пальца и межкостные мышцы. Наиболее значимыми подошвенными мышцами являются мышцы, отводящие и приводящие большой палец стопы, квадратная мышца стопы, короткий и длинный сгибатель пальцев, а также мышцы мизинца (мышца противопоставляющая мизинец, отводящая мизинец и короткий сгибатель мизинца).
Кровоснабжение стоп осуществляется посредством двух крупных артерий. Тыл стопы питается за счет тыльной артерии стопы, являющейся продолжением передней большеберцовой артерии. Подошвенная часть стопы кровоснабжается медиальной и латеральной артериями стоп, являющимися продолжением задней большеберцовой артерии. Иннервация тыла стопы осуществляется также согласно поверхностям. Тыл стопы иннервируется подкожным нервом и ветвями латерального тыльного кожного нерва. Подошвенная поверхность стопы и подошвенные мышцы иннервируются медиальным и латеральным подошвенными нервами, являющимися продолжением большеберцового нерва.
Важно упомянуть о том, что фаланги пальцев ног являются трубчатыми костями, а соответственно их структура схожа с трубчатыми костями других локализаций. В центре кости находится костномозговой канал, в котором располагается красный костный мозг. Вокруг канала располагается слой губчатого вещества, в полостях которого располагается желтый костный мозг. Вокруг губчатого вещества располагается слой компактного вещества, придающий кости плотность. Внешним слоем кости является хорошо иннервированная надкостница. Она важна тем, что обеспечивает рост кости в толщину. Под надкостницей располагается сеть кровеносных сосудов, часть из которых проходит через компактное вещество по направлению к костному мозгу. По краям кости находятся суставные поверхности, покрытые гиалиновым хрящом. При резких сотрясениях хрящ выполняет амортизационную функцию, а также отчасти обеспечивает рост кости в длину.
Причины перелома пальцев ног
 Любые переломы подразделяются на две категории согласно вызвавшей их причине. К первой категории относятся травматические переломы, которые случаются на условно здоровой кости. Ко второй категории относят патологические переломы, которые развиваются на кости ослабленной остеопорозом, туберкулезом или метастазами злокачественной опухоли. По статистике около 95% переломов приходятся на долю травм, а оставшиеся 5% являются патологического происхождения. Перевес в сторону травматической природы переломов вполне оправдан, но соотношение не совсем соответствует истине, поскольку провести причинно-следственную связь между переломом и травмой просто, а доказать, что перелом случился по вышеуказанным патологическим причинам удается далеко не всегда.
Любые переломы подразделяются на две категории согласно вызвавшей их причине. К первой категории относятся травматические переломы, которые случаются на условно здоровой кости. Ко второй категории относят патологические переломы, которые развиваются на кости ослабленной остеопорозом, туберкулезом или метастазами злокачественной опухоли. По статистике около 95% переломов приходятся на долю травм, а оставшиеся 5% являются патологического происхождения. Перевес в сторону травматической природы переломов вполне оправдан, но соотношение не совсем соответствует истине, поскольку провести причинно-следственную связь между переломом и травмой просто, а доказать, что перелом случился по вышеуказанным патологическим причинам удается далеко не всегда.Существует множество различных классификаций переломов, но клиническое значение имеют только некоторые из них.
По наличию повреждения кожных покровов костными отломками различают:
- открытый перелом;
- закрытый перелом.
По признаку смещения костных отломков как открытые, так и закрытые переломы подразделяются на:
- переломы со смещением;
- переломы без смещения.
Переломы со смещением, в свою очередь, разделяются на:
- переломы с продольным расхождением костных отломков;
- переломы с продольным захождением костных отломков;
- переломы с угловым смещением;
- переломы с боковым смещением;
- переломы с вклинением отломков.
Угловое смещение при переломе пальца ноги происходит редко и преимущественно у детей. Механизм данного смещения связан с тем, что надкостница детей мягче, чем у взрослых. В результате этого сломанной может оказаться только одна сторона кости, а вторая остаться целой за счет удерживания ее надкостницей. При этом костный отломок смещается в сторону противоположную стороне излома.
Боковое смещение отломков при переломе пальца ноги также практически не встречается, поскольку для выполнения данного условия необходимо, чтобы к разным концам кости прикреплялись мышцы, тянущие кость в противоположные направления перпендикулярно ее оси. Поскольку фаланги пальцев являются небольшими костями, а также к ним не прикрепляются сухожилия мышц, тянущие кость в различных направлениях, то условия для бокового смещения просто-напросто отсутствуют.
Переломы с вклинением костных отломков можно встретить в четверти, а то и в трети случаев перелома фаланг пальцев на ногах. В силу того, что наиболее часто направление удара по пальцу совпадает с его продольной осью, суставные поверхности соседних фаланг принимают на себя основную нагрузку. Однако нужно признать, что классические переломы с вклинением костных отломков, когда суставные поверхности костей очень сильно деформируются и одна кость частично входит в другую – редкость. Чаще происходит сильная деформация хряща с несколькими различными по величине подсуставными трещинами. Данный перелом часто ошибочно относят к закрытым переломам без смещения. Однако при детальном рассмотрении рентгенологического снимка, сравнении длины травмированного пальца со здоровым, а также выяснении механизма перелома сомнения рассеиваются.
По линии излома переломы без смещения классифицируются на:
- продольные;
- поперечные;
- косые;
- S-образные;
- винтообразные;
- Т-образные и др.
По количеству костных отломков переломы разделяют на:
- безоскольчатые;
- однооскольчатые;
- двухоскольчатые;
- многооскольчатые.
Симптомы перелома пальца ноги
 Определение наличия перелома является важнейшим этапом оказания экстренной медицинской помощи, присутствующей в программе обучения большинства общепрофильных и специализированных учебных заведений. Знание и способность применения на практике способов распознавания перелома зачастую может предотвратить тяжелые осложнения, связанные с неправильной тактикой оказания первичной помощи.
Определение наличия перелома является важнейшим этапом оказания экстренной медицинской помощи, присутствующей в программе обучения большинства общепрофильных и специализированных учебных заведений. Знание и способность применения на практике способов распознавания перелома зачастую может предотвратить тяжелые осложнения, связанные с неправильной тактикой оказания первичной помощи.Симптомы перелома пальца ноги идентичны симптомам перелома других локализаций. По степени надежности симптомы перелома разделяются на две категории – вероятные и достоверные.
Вероятными признаками перелома являются:
- болезненность в месте перелома;
- покраснение в месте перелома;
- отек мягких тканей;
- вынужденное положение пальца;
- увеличение температуры тканей в месте перелома (локальная гипертермия);
- снижение или полное исчезновение произвольных движений пальцем;
- появление острых болей в месте перелома во время постукивания по концу пальца в направлении его оси (встык).
Покраснение, отек и гипертермия являются следствием выделения в кровь таких биологически активных веществ как гистамин, серотонин и брадикинин. Данные вещества провоцируют развитие местного воспалительного процесса, расширяют сосуды, вызывают просачивание плазмы из кровеносного русла в ткани, параллельно разогревая их.
Палец принимает вынужденное положение, при котором больной испытывает наименьшую болезненность. Зачастую положение пальца, в котором мышцы находятся в расслабленном состоянии, не совпадает с его вынужденным положением. В таких случаях для уменьшения болей пациент вынужден искусственно поддерживать палец в неудобном положении или иммобилизировать его шиной или подручными средствами, для того чтобы снизить боль.
Бережное постукивание по верхушке пальца в направлении его основания является, пожалуй, наиболее часто применяемым и верным признаком наличия перелома среди вероятных признаков. При правильном исполнении данной пробы в большинстве случаев удается отличить закрытый перелом от сильного ушиба. При переломе боль определяется четко в месте деформации кости и не определяется над здоровой костью. Поэтому при ушибе данный симптом будет отрицателен, и боль в месте ушиба при осевом постукивании не будет ощущаться. Однако важно помнить, что при подозрении на перелом со смещением проверка данного симптома противопоказана, поскольку она может привести к дальнейшей миграции костных отломков и развитию тяжелых осложнений.
Достоверными признаками перелома являются:
- определение костного дефекта при ощупывании кости;
- укорочение сломанного пальца;
- патологическая подвижность кости;
- визуальная деформация кости;
- крепитация костных отломков.
Патологическая подвижность кости определяется вместе с визуальной деформацией кости и крепитацией костных отломков. Вначале визуально оценивается форма травмированной кости и сравнивается со здоровой костью. Затем бережно берут в руки дальний отломок, а ближний фиксируют неподвижно. Симптом патологической подвижности считается положительным, если при попытке оказания давлении на кость происходит отклонение одного из отломков от привычной оси. Если при этом на слух ощущается скрежет костных отломков друг об друга, то и симптом костной крепитации считается положительным.
Использование достоверных признаков перелома не всегда является необходимой мерой, поскольку они сложны в исполнении и причиняют сильную боль пациентам. Данные признаки могут быть замечены и без намеренного их осуществления, например, при случайном движении пациента.
Диагностика перелома пальца ноги
 Зачастую перелом пальца ноги может протекать без ярко выраженной клиники, в особенности, если речь идет о переломе без смещения или небольшой трещине. В подобных случаях больной часто игнорирует боль и не уделяет перелому достаточного внимания по причине того, что не знает о нем. Более того, часто пациенты попросту ленятся обратиться к доктору и провести необходимые исследования для установления точного диагноза. Последствиями подобного пренебрежительного отношения к собственному здоровью могут стать такие осложнения как деформация кости, неправильное ее сращение, образование ложного сустава или остеомиелит.
Зачастую перелом пальца ноги может протекать без ярко выраженной клиники, в особенности, если речь идет о переломе без смещения или небольшой трещине. В подобных случаях больной часто игнорирует боль и не уделяет перелому достаточного внимания по причине того, что не знает о нем. Более того, часто пациенты попросту ленятся обратиться к доктору и провести необходимые исследования для установления точного диагноза. Последствиями подобного пренебрежительного отношения к собственному здоровью могут стать такие осложнения как деформация кости, неправильное ее сращение, образование ложного сустава или остеомиелит.Помимо упомянутых ранее признаков перелома большое значение в диагностике перелома пальца ноги играет рентгенография ступни в одной или двух проекциях. При помощи данного параклинического исследования с точностью до 95 – 99% удается распознать перелом пальца ноги. Рентгенография стопы в двух проекциях позволяет с точностью до миллиметра определить локализацию перелома и положение костных отломков, что в конечном итоге позволит выставить уровень сложность перелома и определить тактику дальнейшего лечения.
Более сложные методы визуализации перелома, такие как, например, компьютерная томография на практике не применяются, поскольку в них не возникает острой необходимости и стоимость их в десятки раз больше стоимости простого рентгена.
Первая помощь при подозрении на перелом пальца
 Оказание первой помощи при переломе пальца ноги преследует несколько целей. В первую очередь выполняется обезболивание, поскольку оно уменьшает связанные с травмой неприятные ощущения и позволяет производить дальнейшие манипуляции с пальцем. Во вторую очередь производится дезинфекция раны, если таковая имеется. В последнюю очередь осуществляется иммобилизация перелома.
Оказание первой помощи при переломе пальца ноги преследует несколько целей. В первую очередь выполняется обезболивание, поскольку оно уменьшает связанные с травмой неприятные ощущения и позволяет производить дальнейшие манипуляции с пальцем. Во вторую очередь производится дезинфекция раны, если таковая имеется. В последнюю очередь осуществляется иммобилизация перелома.Нужно ли вызывать скорую помощь?
Рекомендуется вызывать скорую помощь при переломе пальца ноги. Это просто объясняется с нескольких точек зрения. Во-первых, в арсенале бригады скорой помощи всегда есть необходимые средства для выполнения обезболивания, обработки и иммобилизации места перелома. Во-вторых, в состав бригады входят люди прошедшие специальное обучение и имеющие зачастую многолетний опыт оказания неотложной помощи. В-третьих, пострадавший будет находиться под бдительным надзором бригады во время транспортировки, что позволит предотвратить возникающие осложнения.В каком положении лучше держать ногу?
При переломе пальца ноги желательно придать конечности такое положение, в котором палец не соприкасался бы с окружающими предметами, а пациент, соответственно, не испытывал бы при этом боли. Наиболее выгодное положение в данном случае заключается в тыльном сгибании стопы и приведении основного упора ноги на пятку. При этом стопа оказывается подвешенной в воздухе, а пальцы не испытывают нагрузки. Приветствуется также приподнятое положение ноги, поскольку при нем улучшается отток крови от места перелома, снижается отек и интенсивность болей.Необходимо ли давать обезболивающее средство?
Назначение обезболивающего средства обязательно при любом переломе, в том числе и при переломе пальца. Дело в том, что боль, помимо того что неприятна самому пациенту, увеличивает воспалительный фон организма и в конечном итоге усиливает сама себя. Соответственно уменьшение боли приведет к уменьшению отека, вызванного воспалением, и прервет образовавшийся таким образом порочный круг. Поэтому, чем раньше после травмы пациент примет обезболивающее средство, тем менее выраженной будет болевая реакция. В большинстве домашних аптечек найдутся средства, которые могут пригодиться для купирования болевого синдрома. Однако пострадавшие практически никогда не используют их, потому как не имеют понятия о том, какой эффект они могут оказать.В число наиболее распространенных обезболивающих средств входят:
- мелоксикам;
- ибуфен;
- анальгин;
- нимесил;
- аспирин;
- парацетамол;
- кетанов и др.
После приема лекарства не следует ожидать немедленного прекращения болей. У большинства препаратов терапевтический эффект начинает развиваться не ранее, чем через 15 – 20 минут и достигает пика в конце первого или даже второго часа. Также нужно знать, что принятое обезболивающее средство совсем не обязательно полностью устранит боль. Даже более вероятно, что боль останется, но станет менее интенсивной. Это должно предостеречь нетерпеливых больных от дополнительного приема медикаментов и передозировки с развитием сопутствующих осложнений. Вышеперечисленные препараты обладают схожим механизмом действия, поэтому совместное их применение также вызовет передозировку.
Нужно ли делать иммобилизацию?
Перелом пальца ноги иммобилизируется только при подозрении на смещение костных отломков. В иных ситуациях иммобилизация пальца не оправдана, поскольку сама эта процедура может вызвать неприятные ощущения и боль. Для защиты сломанного пальца можно выполнить иммобилизацию голени вместе со стопой, но зачастую бывает достаточно придания ноге возвышенного положения на кровати или подушке.Если иммобилизация все-таки необходима, то ее выполняют подручными средствами. Перелом большого пальца ноги фиксируется к шине при помощи бинта. В качестве шины могут использоваться два карандаша или пластины, обмотанные двумя слоями ткани и проведенные слева и справа от пальца. Иммобилизация остальных пальцев осуществляется перематыванием пострадавшего пальца вместе с одним или двумя соседними. Таким способом осуществляется достаточная иммобилизация, для того чтобы избежать дополнительных повреждений пальца и окружающих его структур во время транспортировки пострадавшего в больницу.
Нужно ли прикладывать холод?
Применение холода как нельзя оправдано при переломе пальца ноги. За счет небольшого размера данной части тела и близости кости к коже холод оказывает качественное обезболивающее действие в достаточно короткие сроки.Обезболивающее действие холода осуществляется посредством временной инактивации нервных рецепторов и замедления скорости передачи болевых импульсов в головной мозг. Для наиболее качественного эффекта рекомендуется применение пакетов с раздробленным льдом. Это способствует тому, что лед скорее принимает форму сломанного пальца и обеспечивает наиболее плотный контакт с ним. Однако необходимо помнить о том, что длительное холодовое обезболивание может привести к обморожению пальца. Для того чтобы избежать этого осложнения требуется каждые 5 – 10 минут снимать пакет со льдом на 2 – 3 минуты, а затем снова его прикладывать.
Лечение перелома пальца ноги
 Лечение перелома пальца ноги не многим отличается от лечения перелома пальца руки, ввиду схожести их анатомического строения. В зависимости от вида перелома, а также сопутствующих осложнений прибегают к определенному виду лечения.
Лечение перелома пальца ноги не многим отличается от лечения перелома пальца руки, ввиду схожести их анатомического строения. В зависимости от вида перелома, а также сопутствующих осложнений прибегают к определенному виду лечения.На сегодняшний день существует три основных подхода к лечению перелома пальца ноги:
- одномоментная закрытая репозиция;
- скелетное вытяжение;
- открытая репозиция.
Данный метод лечения применим при закрытых переломах пальцев ног со смещением костных отломков. Суть метода заключается в обезболивании места перелома и последующем плавном вытягивании пальца с параллельным возвращением костных отломков в физиологическое положение. Обезболивание осуществляется несколькими уколами прокаина или лидокаина вокруг места перелома и в проекцию нервов. Важно помнить, что сам обезболивающий препарат может вызвать аллергическую реакцию, поэтому, перед тем как провести местную анестезию пальца ноги необходимо проверить чувствительность организма к анестетику, используя накожную скарификационную пробу.
После вправления перелома аккуратно проверяется движение во всех межфаланговых и плюснефаланговом суставах с целью контроля совмещения отломков. Если движение в каком-либо из суставов невозможно, то возникает необходимость повторной репозиции отломков или прибегания к другим методам лечения перелома. В случае, если движения во всех суставах присутствуют, то репозиция считается успешной, а палец иммобилизируется либо гипсовой повязкой, либо любым другим не менее эффективным способом.
Скелетное вытяжение
Данный метод применяется при несостоятельности одномоментной репозиции или, иными словами, когда совмещенные костные отломки не удерживаются в правильном положении после многократных попыток закрытого их вправления. Суть метода заключается в поддерживании дистального отломка в оттянутом положении, для того чтобы снизить давление на сломанную фалангу и предотвратить повторное расхождение отломков. С целью фиксации дистального отломка после предварительного обезболивания через ноготь или кожу проводится плотная капроновая нить или специальные булавки. В дальнейшем концы нити связывают и делают из нее подобие кольца, проведенного через ткани пальца. Свободный край кольца оттягивается при помощи проволочного крючка, плотно фиксированного к гипсу.
В таком положении палец должен находиться в течение 2 – 3 недель. При этом ежедневно следует обрабатывать места прокола пальца спиртовым раствором зеленки, йода или бетадином. По прошествии данного срока механизм для вытяжения разбирается, нить из пальца извлекается, и он снова иммобилизируется на 2 – 3 недели для дальнейшего заживления перелома.
Открытая репозиция
Открытая репозиция костных отломков является полноценной операцией, в ходе которой выполняется соединение частей кости и восстановление правильной ее формы. Данный метод используется при всех открытых переломах, многооскольчатых закрытых переломах и при осложнениях, возникших после предыдущих методов репозиции. Преимущества открытой репозиции очевидны. Во-первых, при помощи данного метода удается восстановить кость после сложных многооскольчатых переломов, что невозможно осуществить при помощи остальных методов. Во-вторых, высокая точность сопоставления отломков обеспечивается при прямом визуальном контроле. В-третьих, высокое качество фиксации отломков достигается непосредственным вживлением в кость приспособлений для внутрикостной фиксации. Недостаток открытой репозиции только один, но достаточно весомый. Данная репозиция является полноценным хирургическим вмешательством и ей характерны все осложнений связанные с проведением анестезии и непосредственно самих хирургических манипуляций.
Процесс сопоставления костных отломков с последующей их фиксацией называется внутрикостным остеосинтезом. С целью фиксации костных отломков при переломе пальца ноги во время операции используются спицы, пластины, шурупы и металлическая проволока. Выбор средства фиксации всегда основывается на характере перелома, а также зависит от опыта травматолога, отдающего предпочтение тому или иному приспособлению. По окончании операции устанавливается дренаж и накладывается лонгета или закрытая гипсовая повязка на срок от 4 до 8 недель в зависимости от сложности перелома.
Помимо внутрикостного остеосинтеза существует еще и внешний остеосинтез, выполняющийся при помощи аппаратов типа Илизарова. Классический аппарат Илизарова представляет собой систему металлических полудуг или окружностей, объединенных в сплошной каркас. Через отверстия полудуг проводятся металлические стержни, которые прочно фиксируют костные отломки. Несмотря на несомненную ценность данного метода, он редко используется при переломах пальцев ног. Отчасти это объясняется небольшим размером фаланг и неудобством установки аппарата, отчасти отсутствием самого аппарата Илизарова столь малых размеров в большинстве клиник.
Нужно ли накладывать гипс?
 В древнейших медицинских трактатах сказано, что больному органу для выздоровления необходим покой. Кость является органом. Основной ее функцией является создание опоры для прикрепляющихся к ней мышц. Соответственно, эквивалентом отдыха для кости является полное отключение ее функции или, иными словами, прекращение использования ее с целью опоры, полное ее обездвиживание. Именно с этой целью необходимо произвести иммобилизацию кости, призванную ускорить и направить в правильное русло процесс регенерации кости.
В древнейших медицинских трактатах сказано, что больному органу для выздоровления необходим покой. Кость является органом. Основной ее функцией является создание опоры для прикрепляющихся к ней мышц. Соответственно, эквивалентом отдыха для кости является полное отключение ее функции или, иными словами, прекращение использования ее с целью опоры, полное ее обездвиживание. Именно с этой целью необходимо произвести иммобилизацию кости, призванную ускорить и направить в правильное русло процесс регенерации кости.Иммобилизация чаще выполняется простыми бинтовыми повязками, смоченными в растворе гипса. При накладывании на конечность повязка принимает ее форму, а затем застывает, сохраняя данную ее форму вплоть до выздоровления больного. Помимо гипса на сегодняшний день существуют различные полимеры, использующиеся для иммобилизации места перелома. Их общее преимущество заключается в меньшем весе, влагоустойчивости и низкой теплопроводности. Иными словами, их проще использовать в быту, поскольку они практически не чувствуются на ноге. В отличие от гипса, который теряет форму при намокании, полимерные повязки не имеют такого недостатка. В холодную погоду через определенное время гипс остывает и начинает холодить место перелома, что отрицательно сказывается на прочности костной мозоли. Полимеры же сохраняют тепло тела, предотвращая переохлаждение места перелома. Однако недостаток полимеров в том, что их стоимость не покрывается страховыми полисами. К тому же, как правило, их сложно найти в больницах и приходится покупать по более высоким ценам у частных клиник или специально заказывать.
Гипсовая повязка при переломе пальца ноги обычно накладывается не только на сам палец, а еще и на стопу с нижними двумя третями голени. Такая высокая иммобилизация кажется не совсем оправданной, поскольку сильно ограничивает движения всей ноги. Однако, для того чтобы обездвижить палец необходимо обеспечить неподвижность всей стопы, что достигается именно при помощи гипсовой повязки типа «сапожок».
В некоторых случаях гипсовая иммобилизация может не накладываться. В число исключений попадают костные трещины, заживающие самостоятельно, а также первые несколько дней после оперативного вмешательства на ноге с сопутствующим переломом пальца, являющимся вторичной патологией. В этом случае возникает необходимость постоянного контроля заживления раны. Когда признаки заживления раны начинают четко проявляться, на ногу накладывается гипс. Помимо этого, при множественных травмах гипсовую иммобилизацию могут заменить аппаратом внешней фиксации костных отломков.
Как долго необходим гипс?
Сроки гипсовой иммобилизации всецело зависят от сложности перелома и осложнений в период регенерации. При трещинах и закрытых переломах без смещения иммобилизация показана на срок от 2 до 3 недель. Полное восстановление трудоспособности наступает на 3 – 4 неделе. При переломах со смещением и многооскольчатых переломах ношение гипса должно продлиться, по меньшей мере, 3 – 4 недели с восстановлением трудоспособности на 6 – 8 неделю. При открытых переломах или переломах, требующих открытой репозиции отломков, гипсовая иммобилизация обязательна в течение 5 – 6 недель, а восстановление трудоспособности происходит к 9 – 10 неделе.Осложнения могут значительно замедлить сроки выздоровления. Так, остеомиелит требует обязательного хирургического вмешательства, после которого восстановление наступает на 3 – 4 недели позднее, и это при условии полного излечения остеомиелита. При неправильном сращении кости со сдавлением нервов или сосудов возникает необходимость в повторном разрушении кости и правильном ее формировании. Такое вмешательство, как минимум, удвоит сроки выздоровления, а соответственно и гипсовой иммобилизации.
Осложнения отсутствия лечения перелома пальца ноги
 Многие пациенты, перенесшие травму пальца ноги, не спешат обращаться за медицинской помощью, поскольку не считают данную травму значительной и вместе с тем теряют дни и недели в надежде на успешное заживление раны. Иногда заживление протекает успешно без осложнений, а иногда осложнения приносят пациенту больше неудобств и переживаний, чем сама травма.
Многие пациенты, перенесшие травму пальца ноги, не спешат обращаться за медицинской помощью, поскольку не считают данную травму значительной и вместе с тем теряют дни и недели в надежде на успешное заживление раны. Иногда заживление протекает успешно без осложнений, а иногда осложнения приносят пациенту больше неудобств и переживаний, чем сама травма.Наиболее частыми осложнениями нелеченного перелома пальца ноги являются:
- большая костная мозоль;
- ложный сустав;
- анкилоз;
- неправильное сращение;
- остеомиелит;
- гангрена и др.
Костная мозоль является физиологическим разрастанием костной ткани в месте перелома. Размеры костной мозоли могут варьировать. Величина костной мозоли после перелома во многом зависит от качества сопоставления отломков. При точном сопоставлении костных отломков в больнице или травмпункте образуется мозоль, как правило, небольших размеров. При неправильном сопоставлении отломков, которое случается при отсутствии квалифицированного лечения, костная мозоль разрастается за пределы кости с целью компенсировать образовавшийся дефицит прочности. Чем массивнее костная мозоль, тем дольше происходит перестроение ее ткани с образованием в ней трабекул, как в здоровой кости. Соответственно, большая костная мозоль мешает не только своими размерами, но и оттягивает сроки полноценного восстановления сломанного пальца. В дополнение к уже сказанному данное образование является постоянным источником воспалений и болей при изменении атмосферного давления.
Ложный сустав
Данное осложнение перелома пальца ноги характерно для нелеченного перелома со смещением костных отломков. При невправлении перелома в течение первых нескольких дней костные каналы отломков закрываются. Костные края вследствие постоянного трения друг о друга стираются и округляются. В результате через определенное время на месте одной сплошной кости образуются две кости, ничем не соединенные между собой. Опорная функция некогда сломанной кости сильно снижается, из-за чего палец становится избыточно подвижным. Кроме того, постоянно соприкасающиеся кости, образующие ложный сустав, не имеют между собой хряща, который бы снижал трение, поэтому ложный сустав будет в постоянном хроническом воспалении с периодическими обострениями.
Анкилоз
Данное осложнение достаточно часто случается именно при переломах пальцев ног. Это связано с тем, что фаланги пальца имеют небольшую длину и образуют целых три сустава на таком относительно небольшом участке тела как палец. Соответственно, при травме пальца ноги очень вероятно, что перелом затронет несколько костей и суставов. При трещинах суставных поверхностей или переломе подхрящевой зоны фаланг развивается бурный воспалительный процесс как в окружающих перелом тканях, так и в самих суставах. В ходе воспаления суставов происходит их затвердение и, в конечном итоге, окостенение. В результате вместо двух или трех соседних костей образуется одна сплошная с массивными костными мозолями. С уменьшением количества функционирующих суставов снижается и степень подвижности конечности. К великому сожалению, на сегодняшний момент эффективного лечения данного осложнения не существует. Определенный временный эффект может предоставить протезирование суставов. Однако пальцы ноги не несут столь важной функциональной нагрузки в сравнении с пальцами руки, поэтому при образовании в них анкилоза пациенты, как правило, всю оставшуюся жизнь проводят вместе с данной патологией.
Неправильное сращение кости
Указанное осложнение характерно для отсутствия надлежащего лечения при любом переломе со смещением. Неправильная репозиция костных отломков или полное ее отсутствие при условии дальнейшей иммобилизации кости приводит к неправильному заживлению перелома. Образуется огромная костная мозоль, патологический изгиб кости и ее укорочение. В результате сильно нарушается ее опорная функция. При небольшом давлении в любом направлении кость с большой вероятностью повторно сломится.
Лечение данного осложнения сложно и длительно. Оно заключается в разрушении больших костных мозолей в местах неправильного сращения кости и повторном правильном соединении костных отломков. Показатель эффективности подобных операций довольно велик, однако восстановленная таким образом кость будет более уязвима по сравнению с первично правильно сросшейся костью.
Остеомиелит
Остеомиелит является воспалением костного мозга. Различают первичный гематогенный и вторичный травматический остеомиелиты. При первом типе остеомиелита патогенные бактерии попадают в костномозговой канал посредством переноса кровью из любого другого очага инфекции в теле. При втором типе остеомиелита бактерии попадают в кость вследствие прямого контакта с загрязненными предметами. Соответственно, остеомиелит пальца ноги в абсолютном большинстве случаев развивается только при открытых переломах.
Правильное лечение открытого перелома подразумевает тщательную предварительную обработку раны. При обработке раны антисептическими растворами вероятность возникновения вторичного травматического остеомиелита снижается в десятки раз. Соответственно, отсутствие первичной обработки раны при необращении за медицинской помощью создает предпосылки для заболевания остеомиелитом.
Основным признаком развития остеомиелита является сильнейшая распирающая боль в кости. Антибиотики, применяемые в виде таблеток или инъекций, обычно не справляются с нагноением, поскольку не попадают в достаточной концентрации внутрь кости. Единственным лечебным мероприятием при данном осложнении является разгерметизация кости посредством просверливания в ней нескольких отверстий. Впоследствии через данные отверстия растворами антисептиков и антибиотиков будет промываться костномозговой канал и удаляться гнойное содержимое. При хорошей динамике лечения воспалительный процесс останавливается через несколько дней, а полное заживление раны и восстановление функции пальца наступает только через 2 – 3 недели. Однако, к сожалению, остеомиелит более чем в 50% случаев развивает рецидивы воспаления даже после полного излечения.
Гангрена
Гангреной называется отмирание определенных тканей организма. При переломе пальца ноги гангрена развивается постепенно, начиная с момента удара. Механизм ее развития заключается в резком сдавлении участка ткани и последующем его кислородным голоданием из-за нарушения кровообращения данного участка. У молодых людей без своевременного надлежащего лечения гангрена чаще отграничивается от здоровых тканей самостоятельно. Однако при попадании в отмирающую ткань патогенных бактерий происходит нагноение с перспективой дальнейшего распространения воспаления на всю конечность. У пожилых людей и у больных с сосудистыми заболеваниями гангрена редко отграничивается самостоятельно и имеет тенденцию к прогрессированию. Каждый день без соответствующего хирургического лечения приводит к увеличению объема отмершей ткани и большей степени инвалидизации.
Когда нужна операция?
Операция при переломе пальца ноги производится при:- открытом переломе со смещением;
- закрытом многооскольчатом переломе со смещением;
- открытом многооскольчатом переломе со смещением;
- неправильном сращении костей;
- остеомиелите.
Какова длительность восстановительного периода после операции?
 Восстановительный период после операции зависит от сложности перелома, возраста больного, его сопутствующих заболеваний и возможных гнойных осложнений.
Восстановительный период после операции зависит от сложности перелома, возраста больного, его сопутствующих заболеваний и возможных гнойных осложнений.Операции по репозиции костных отломков при открытом переломе со смещением считаются относительно несложными, поэтому после них самый короткий восстановительный период в 3 – 4 надели. При многооскольчатых переломах срок восстановления после операции, в среднем, увеличивается на 2 недели.
Гнойное осложнение раны подразумевает повторное ее вскрытие и удаление нежизнеспособных тканей. При этом срок выздоровления, как правило, удваивается. Наиболее высокие темпы костной регенерации наблюдаются у детей и подростков. Ориентировочно, с 40 лет ежегодно темпы регенерации снижаются вплоть до самой старости.
Какие физиопроцедуры показаны после перелома?
Физиопроцедуры являются часто практикуемым способом ускорения заживления сломанной кости и предотвращения осложнений. Считается, что физиопроцедуры обладают большим терапевтическим эффектом, а вероятность навредить ими относительно мала. Наиболее часто практикуемые физиопроцедуры при переломе пальца ноги
| Вид процедуры | Механизм лечебного действия | Длительность лечения |
| УВЧ (ультравысокочастотная и ультракоротковолновая терапия) | Прогревание мягких и плотных тканей с целью стимуляции метаболических и регенераторных процессов. Улучшение микроциркуляции. Снижение чувствительности нервных волокон. Расслабление гладкой и поперечнополосатой мускулатуры. | 10 – 15 процедур. Ежедневно. Длительность процедуры 10 – 15 минут. Слабое излучение оказывает противовоспалительное действие. Излучение средней силы стимулирует обменные процессы и ускоряет образование и уплотнение костной мозоли. |
| Лечебная гимнастика | Выполняется на все пальцы кроме травмированного. Лечебное действие заключается в предотвращении образования контрактур здоровых пальцев при длительной гипсовой иммобилизации. | 10 – 15 процедур. Ежедневно или через день. Длительность процедуры 5 – 10 минут. Рекомендуется комбинация с солевыми и с содовыми ванночками. |
| Теплые солевые и содовые ванночки | Уменьшение чувствительности нервных окончаний. Миорелаксация. Улучшение местной гемодинамики. Ускорение реорганизации костной мозоли. Уменьшение местных воспалительных реакций. | С момента снятия гипса. 10 – 15 процедур. Ежедневно или через день. Длительность процедуры 10 – 15 минут. Температура воды в пределах 35 – 39 градусов. Применяется раствор соли и соды от 5% до 25%. |
| ЛФК (лечебная физкультура) | Постепенное разрабатывание коленного, голеностопного и других более мелких суставов ноги с целью восстановления прежнего объема движений нижней конечности после длительного периода иммобилизации. | Назначается после снятия гипса. 15 – 20 процедур. Ежедневно. Длительность процедуры 15 – 20 минут. |
| Аппликации озокерита или горячей соли | Местное прогревание тканей способствует расширению кровеносных сосудов, улучшению кровоснабжения, ускорению восстановительных процессов. К тому же под кожей стоп находится большое количество нервных рецепторов, раздражение которых оказывает благоприятное действие на сердечно-сосудистую, пищеварительную, дыхательную эндокринную и другие системы. | 15 – 20 процедур. Ежедневно или через день. Длительность процедуры 10 – 15 минут. Температура соли или озокерита не должна быть чересчур высокой во избежание ожогов. |
| Механотерапия | Перебирание пальцами ног небольших предметов, таких как камешки, болтики или палочки с целью восстановления мелкой двигательной активности. Особенно полезно при повреждении нервов костными отломками во время перелома. | Применяется исключительно после снятия гипса. 20 – 30 процедур. Ежедневно. Длительность процедуры 30 - 60 минут. |