Содержание статьи:
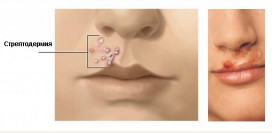
 Атопический дерматит – это хроническое заболевание кожи аллергической природы. Сегодня атопический дерматит принято относить к атопической болезни, проявлением которой кроме атопического дерматита является атопическая бронхиальная астма, атопический конъюнктивит.
Атопический дерматит – это хроническое заболевание кожи аллергической природы. Сегодня атопический дерматит принято относить к атопической болезни, проявлением которой кроме атопического дерматита является атопическая бронхиальная астма, атопический конъюнктивит.Частота встречаемости этого заболевания среди взрослого населения варьирует от 5 до 10 процентов. Эта цифра значительно возрастает в индустриально развитых странах, достигая 20 процентов. Рост заболеваемости этой патологией с каждым годом растет. Крайне редко атопический дерматит является самостоятельным заболеванием. Так, более чем в 35 процентах случаев он протекает с бронхиальной астмой, в 25 процентах – с ринитом, в 10 процентах – с поллинозом. На 100 случаев атопического дерматита приходится 65 женщин и 35 мужчин.
Интересные факты
Атопический дерматит в комплексе других атопических реакций организма был известен еще в античную эпоху. Поскольку причины этой болезни были не ясны, в те времена атопический дерматит назывался «идиосинкразия». Таким образом, название отражало механизм развития болезни (а именно повышенную реакцию организма на аллерген), но не уточняло его этиологию.В этимологии словосочетания атопический дерматит лежат греческие слова - атопос (переводится как необычный и странный), дерма (кожа) и итис (воспаление). Впервые термин атопия был использован в 1922 году для определения повышенной чувствительности организма наследственного типа к факторам внешней среды.
Причинами возникновения аллергической реакции могут быть не только классические аллергены, но и ряд необычных факторов.
Аллергия на воду – встречается у жителей Африки, Индии и других жарких стран. Люди, проживающие в этих зонах, имеют ограниченный доступ к жидкости, в результате чего их кожные покровы отвыкают от увлажнения. В результате попадания влаги на кожу в процессе купания на теле появляются признаки аллергической реакции.
Аллергическая реакция на красное вино встречается у 10 – 15 процентов людей. Следует отметить, что причиной аллергии является не сам напиток, а входящие в его состав полифенольные соединения.
Аллергия на людей может быть вызвана не только эмоциональной неприязнью. В ряде исследований было установлено, что человеческий пот может выступать в роли причины аллергической реакции. Интересным является тот факт, что данной особенностью обладает только мужской пот. Впервые такие реакции были обнаружены и зарегистрированы в середине двадцатого века.
Аллергия на прогресс – еще один необычный фактор, который может спровоцировать развитие или обострение атопического дерматита. Научное объяснение данного феномена заключается в том, что порядка 15 процентов населения обладает увеличенным уровнем чувствительности к электромагнитным полям. Современные телевизоры, компьютеры и мобильные телефоны не только излучают волны, но и формируют собственные магнитные поля. Сигналы этих устройств могут спровоцировать аллергическую реакцию.
Как работает иммунная система в норме?
 Понятие атопии (соответственно и атопического дерматита) отражает иммунологический механизм развития болезни. В основе этого механизма лежит генетическая способность организма в ответ на действие аллергенов вырабатывать избыточное количество антител. Эти антитела, образуя соединение с аллергеном, активируют каскады аллергической реакции, которые являются гораздо более выраженными, чем в норме. Таким образом, ключевым механизмом в развитии атопического дерматита является генетическая, своего рода, «аномалия» иммунной системы.
Понятие атопии (соответственно и атопического дерматита) отражает иммунологический механизм развития болезни. В основе этого механизма лежит генетическая способность организма в ответ на действие аллергенов вырабатывать избыточное количество антител. Эти антитела, образуя соединение с аллергеном, активируют каскады аллергической реакции, которые являются гораздо более выраженными, чем в норме. Таким образом, ключевым механизмом в развитии атопического дерматита является генетическая, своего рода, «аномалия» иммунной системы.Иммунная система человека представлена органами (тимус, лимфатические узлы) и иммунокомпетентными клетками, действие которых направлено на защиту организм от чужеродных элементов. Этими элементами могут быть вирусы, бактерии, грибки, аллергены. Принцип работы иммунной системы заключается в выработке защитных реакций организма. Эти защитные реакции обеспечиваются клетками, которые вырабатываются в ответ на проникновение в организм патологических факторов.
Функциями иммунной системы являются:
- распознавание и уничтожение чужеродных элементов
- формирование иммунологической памяти на этот элемент.
Распознавание и уничтожение чужеродных элементов
В осуществлении этой функции участвуют два типа клеток - В-лимфоциты и T-лимфоциты. В свою очередь, последние клетки в зависимости от своей функции делятся на киллеров, супрессоров и хелперов. Каждому из этих элементов отведена своя роль в функции распознавания и уничтожения.В-лимфоциты
Это главные клетки, которые отвечают за распознавание «чужаков». На своей поверхности они содержат специальные рецепторы или же антитела. Эти рецепторы строго специфичны к каждому чужаку. Распознав «врага» B-клетки начинают усиленно размножаться. Размножаясь они формируют клетки памяти, которые участвуют в дальнейшем формировании иммунологической памяти.
Т-киллеры
Это клетки-убийцы, главная функция которых заключается в уничтожении инородных элементов. Наряду с Т-хелперами эти клетки непосредственно отвечают за формирование иммунного ответа. Свою функцию уничтожения чужаков Т-киллеры осуществляют при помощи синтезированных ими же цитокинов. Цитокины представляют собой молекулы, которые регулируют защитные процессы организма.
Т-хелперы
Этот подтип клеток отвечает за силу иммунного ответа. Они участвуют в усилении иммунного ответа в ответ на проникновение в организм болезнетворных агентов. При гиперпродукции Т-хелперов (что наблюдается при атопическом дерматите) происходит повышенная реакция организма на аллерген.
Т-супрессоры
Т-супрессоры относятся к группе регуляторных лимфоцитов. Они регулируют силу ответа и соотношение хелперов и киллеров. Регулируя продолжительность и силу иммунного ответа они предотвращают гиперреакцию организма на аллерген. При их отсутствии или снижении их количества иммунный ответ выходит из-под контроля.
Таким образом, определенное соотношение иммунокомпетентных клеток является залогом адекватного функционирования иммунной системы. При их дисбалансе иммунологическая реакция приобретает выраженный характер.
Формирование иммунологической памяти
Чтобы предотвратить повторную агрессию возбудителя, иммунная система запоминает инфекцию. Для этого В-лимфоциты синтезируют на своей поверхности антитела. Антитела или же иммуноглобулины представлены классом белков, которые обладают высокой специфичностью к антигенам. Они, связываясь с антигенами, запускают реакцию по активации иммунного ответа. Причем, вид антитела зависит от типа антигена и того иммунного ответа, который последует.Видами антител, которые вырабатываются иммунной системой, являются:
- иммуноглобулины А;
- иммуноглобулины M;
- иммуноглобулины G;
- иммуноглобулины Е.
В иммуноаллергических реакциях главная роль отведена иммуноглобулинам Е. Они вырабатываются организмом (а точнее, слизистой, которая контактирует с внешней средой) в ответ на проникновение аллергена. Иммуноглобулины Е, подобно другим антителам, образуют комплекс «антиген-антитело». Этот комплекс запускает аллергическую реакцию, которая сопровождается выделением гистамина и других биологических веществ. Именно под действием этих веществ появляются симптомы атопического дерматита, такие как покраснение, отек, зуд.
В норме иммуноглобулины Е содержаться в ничтожном количестве в организме, так как они распадаются очень быстро. Однако у людей-атопиков содержание этих иммуноглобулинов изначально высоко, что является индикатором высокого риска развития атопической болезни.
При первой встрече с чужеродным объектом иммунная система синтезирует антитела. Эти антитела синтезируются иммунной системой и могут сохраняться на протяжении длительного периода времени, а иной раз и на протяжении всей жизни. Например, при первом контакте организма с каким-либо вирусом или бактерией организм является беззащитным, поскольку в нем нет соответствующих антител. Однако, после того как человек переболеет инфекцией в его организме насчитывается огромное количество антител. Эти антитела защищают организм от повторного заражения на определенное время.
При аллергических же реакциях иммунная система действует иначе. При первом контакте с аллергеном организм сенсибилизируется. В нем синтезируется достаточное количество антител, которые в дальнейшем будут связываться с аллергеном. При повторном контакте организма с веществом вызывающим аллергию образуется комплекс «антиген-антитело». В качестве антигена выступает аллерген (будь то пыль или яичный желток), а в качестве антитела – синтезированный организмом белок.
Далее этот комплекс активирует систему иммуноаллергических реакций. Степень выраженности иммунного ответа зависит от типа аллергической реакции, длительности контакта с аллергеном и степени реактивности организма. За иммуноаллергический ответ организма отвечают иммуноглобулины класса Е. Их количество прямо пропорционально степени выраженности ответа. Чем их больше в организме, тем сильнее и длительнее аллергическая реакция.
Медиаторы аллергических реакций
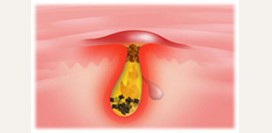
После того как был образован комплекс «антиген-антитело» запускается каскад аллергических реакций с высвобождением ряда биологически активных веществ. Эти вещества запускают те патологические процессы, которые приводят к образованию симптомов атопического дерматита (покраснению, отеку и т. д.).Главная роль среди медиаторов иммуноаллергической реакции отводится гистамину. Он повышает проницаемость сосудистой стенки и расширяет сосуды. Расширение кровеносных сосудов (вазодилатация) клинически сопровождается таким симптомом как покраснение. В то же время из расширенных сосудов в межклеточное пространство выходит жидкость. Это явление сопровождается развитием отека. Еще одним эффектом гистамина является спазм бронхов и развитие приступов удушья.
Кроме гистамина в иммуноаллергических реакциях участвуют лейкотриены, простагландины, кинины. Все эти медиаторы при атопическом дерматите высвобождаются из эпидермальных клеток кожи (клеток Лангерганса). Установлено, что в верхнем слое кожи людей-атопиков содержится повышенное количество таких клеток.

Причины атопического дерматита
 Атопический дерматит – это мультифакторное заболевание, то есть существует множество причин данного явления. Его развитие предопределяется не только пусковыми факторами (непосредственными причинами), но и генетической предрасположенностью, дисфункцией иммунной и других систем организма.
Атопический дерматит – это мультифакторное заболевание, то есть существует множество причин данного явления. Его развитие предопределяется не только пусковыми факторами (непосредственными причинами), но и генетической предрасположенностью, дисфункцией иммунной и других систем организма.Генетическая предрасположенность
Более чем у 80 процентов людей, страдающих атопическим дерматитом, наблюдается отягощенный семейный анамнез. Это значит, что у них один родственник или более страдает каким-либо атопическим заболеванием. Этими заболеваниями чаще всего являются пищевая аллергия, поллиноз или бронхиальная астма. В 60 процентах генетическая предрасположенность наблюдается у женского пола, то есть заболевание передается по линии матери. Генетическая передача по линии отца наблюдается в одной пятой всех случаев. В пользу генетического фактора говорит то, что у однояйцевых близнецов степень конкордантности составляет более 70 процентов, у двуяйцевых – более 20 процентов.Генетическая предрасположенность заболевания очень важна при прогнозировании риска атопического дерматита. Так, зная, что в семье отягощенный анамнез по атопическому дерматиту, легче предотвратить воздействие провоцирующих факторов.
Участие генетического фактора в развитии атопического дерматита подтверждается многочисленными иммуногенетическими исследованиями. Так, достоверно известно, что атопический дерматит ассоциируется с генами HLA B-12 и DR-4.
Дисфункция иммунной системы
Именно нарушения в работе иммунной системе провоцируют повышенную чувствительность организма к различным раздражителям, то есть к атопии. Таким образом, иммунная система создает те предпосылки, на фоне которых под воздействием провоцирующих (триггерных) факторов будут появляться симптомы атопического дерматита.Дисфункция иммунной системы затрагивает как гуморальное, так и клеточное звено. На уровне гуморального иммунитета отмечается повышенный уровень IgE. Рост этих иммуноглобулинов отмечается в 9 из 10 случаев. В то же время, параллельно с ростом иммуноглобулинов происходит ослабление клеточного звена. Это ослабление выражается в сниженном количестве клеток-киллеров и супрессоров. Снижение числа эти клеток, которые в норме регулируют ответ организма на провоцирующий фактор, приводит к дисбалансу на уровне киллер-хелпер. Это нарушенное соотношение и является причиной повышенной продукции клеток иммуноаллергической реакции.

Патология пищеварительной системы
Патологии пищеварительной системы могут выступать как в качестве пусковых факторов, так и в качестве создания почвы для ослабления иммунитета. Известно, что слизистая кишечника содержит в себе многочисленные лимфатические образования (Пейеровы бляшки), которые играют роль иммуномодуляторов. Таким образом, наряду с лимфатическими узлами кишечник в организме создает барьер для проникновения вредных факторов. Однако при различных патологиях пищеварительной системы этот барьер нарушается, и вредоносные вещества проникают в кровь. Это происходит, в первую очередь, потому что страдает слизистая кишечника. Нарушение целостности слизистой с развитием в ней воспаления приводит к тому, что бактерии и их токсины легко проникают через кишечник в кровеносное русло. Впоследствии бактерии и токсические вещества, проникшие из слизистой кишечного тракта в кровоток, могут усиливать аллергические реакции. В то же время хронические патологии, глистные инвазии ведут к снижению иммунитета.Патологиями, которые могут являться причинами атопического дерматита, являются:
- дисбактериоз кишечника;
- глистные инвазии;
- заболевания печени и желчного пузыря;
- нарушения моторики кишечника;
- различные ферментопатии (муковисцидоз, фенилкетонурия);
Дисфункция вегетативной нервной системы
Эта дисфункция заключается в усилении адренергического влияния на организм. Это приводит к тому, что у пациента появляется склонность к спазму сосудов. Более выражена эта склонность проявляется во время воздействия холода, стресса, при механическом воздействии на кожу. Это ведет к нарушению питания кожных покровов, что приводит к ее сухости. Сухость или ксероз кожи является предпосылкой для избыточного проникновения аллергенов через кожу. Через трещинки и ранки в коже аллергены (будь то пыль или тополиный пух) проникают в организм и запускают каскад аллергических реакций.Эндокринная дисфункция
У людей, страдающих атопическим дерматитом, отмечается снижения таких гормонов как кортизол и адренокортикотропный гормон. Также у них отмечается пониженная концентрация эстрогенов и андрогенов. Все это ведет к затяжному, хроническому течению атопического дерматита.Генетические аномалии
Как известно кожа в организме выполняет ряд функций, среди которых функция защиты. Эта функция предполагает, что в здоровом состоянии кожа людей является барьером для проникновения микробных агентов, механических и физических факторов. Однако у людей, страдающих атопическим дерматитом, сухая и обезвоженная кожа не выполняет этой функции. Это происходит из-за определенных генетических аномалий на уровне барьерной функции кожи.Генетическими нарушениями, которые создают предпосылки для развития атопического дерматита, являются:
- Уменьшенная продукция кожного сала сальными железами или же себостаз. Это является одной из причин сухости кожи;
- Нарушение синтеза филаггрина. Этот белок регулирует процесс ороговения клеток кожи. Также он регулирует образование увлажняющих факторов, которые удерживают воду. Благодаря этому вода удерживается в верхнем слое кожного покрова.
- Нарушение липидного барьера. В норме кожа содержит жировой водонепроницаемый слой, благодаря которому в нее не проникают вредные вещества из окружающей среды. При атопическом дерматите синтез этих липидов снижается, делая липидный барьер слабым и несостоятельным.
Пусковые механизмы
Пусковые механизмы - это те факторы, под действием которых запускается иммуноаллергический процесс, лежащий в основе атопического дерматита. Поскольку они запускают весь процесс, то их называют еще триггерами или триггерными факторами. Также эти факторы провоцируют периодические обострения атопического дерматита.Пусковые механизмы можно условно разделить на специфические (которые являются индивидуальными для каждого человека) и неспецифические (которые провоцируют обострение дерматита практически у всех людей).
Специфическими триггерными факторами являются:
- пищевые аллергены;
- лекарства;
- аэроаллергены.
Эта группа триггерных факторов, которые способны вызвать обострение атопического дерматита, является самой распространенной. Чаще всего у взрослых это молочные продукты и морепродукты.
Самыми распространенными пищевыми аллергенами являются:
- молочные продукты - молоко, яйца, соевые продукты;
- морепродукты - устрицы, крабы, омары;
- орехи – арахис, миндаль, грецкие орехи;
- шоколад;
- яйца.
Лекарства
Некоторые лекарственные препараты могут не только обострять аллергический процесс, но и являться основной причиной его развития. Так, аспирин может не только провоцировать аллергическую реакцию, но и быть причиной бронхиальной астмы.
Большинство же медикаментов лишь запускают иммуноаллергический процесс на уже подготовленной почве.
Медикаментами способными вызывать атопический дерматит являются:
- антибактериальные препараты из группы пенициллинов - ампициллин, амоксициклин;
- сульфаниламиды - стрептоцид, сульфазин, сульфален;
- противосудорожные препараты - препараты вальпроевой кислоты (депакин), препараты из группы карбамазепинов (тимонил);
- вакцины.
Аэроаллергены чаще всего являются причиной атопического дерматита вместе с бронхиальной астмой, поллинозом, то есть совместно с другими компонентами атопической болезни.
Аллергены, вызывающие атопический дерматит:
- шерсть животных;
- духи;
- пыльца растений;
- домашняя пыль;
- летучие химические вещества.
- погодные условия;
- моющие средства;
- одежда;
- эмоции, стресс.
Теплая, облегающая, синтетическая одежда также может спровоцировать атопический дерматит. Главным механизмом при этом является создание микроклимата повышенной влажности под одеждой.
В развитии атопического дерматита также принимают участие и профессиональные вредности. Так, например, люди, имеющие непосредственный контакт с летучими химическими веществами, медикаментами, моющими средствами, подвержены наибольшему риску развить атопический дерматит.
Таким образом, главными причинами в развитии атопического дерматита являются наследственная предрасположенность, нарушенный иммунологический фон с тенденцией к гиперреактивности и непосредственно сами пусковые механизмы.
Симптомы атопического дерматита
Симптомы атопического дерматита очень вариабельны и зависят от формы заболевания. Основные же клинические проявления сводятся к зуду и высыпаниям. Постоянными спутниками атопического дерматита даже во время ремиссии является сухость и покраснение кожи.Зуд
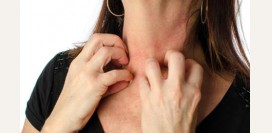
 Зуд является одним из самых постоянных симптомов атопического дерматита. Его интенсивность зависит от формы дерматита. Так, наиболее сильно выражен зуд при лихеноидных высыпаниях. Даже когда высыпания на время исчезают, зуд остается в силу сухости и раздраженности кожи. Сильный, порой нестерпимый зуд является причиной расчесов, которые, в свою очередь, осложняются присоединением инфекции.
Зуд является одним из самых постоянных симптомов атопического дерматита. Его интенсивность зависит от формы дерматита. Так, наиболее сильно выражен зуд при лихеноидных высыпаниях. Даже когда высыпания на время исчезают, зуд остается в силу сухости и раздраженности кожи. Сильный, порой нестерпимый зуд является причиной расчесов, которые, в свою очередь, осложняются присоединением инфекции.Сухость кожных покровов
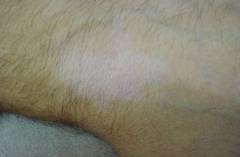
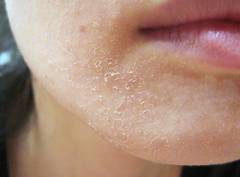 Сухость и покраснение локализуется не только в излюбленных местах дерматита (складках, под коленом, на локтях), но и на других участках тела. Так, может наблюдаться сухость лица, шеи, плеч. Кожа при этом выглядит огрубевшей, шероховатой.
Сухость и покраснение локализуется не только в излюбленных местах дерматита (складках, под коленом, на локтях), но и на других участках тела. Так, может наблюдаться сухость лица, шеи, плеч. Кожа при этом выглядит огрубевшей, шероховатой.Повышенная сухость кожи называется еще ксерозом. Ксероз кожи при атопическом дерматите вместе с шелушением и покраснением является важным диагностическим критерием.
Сухость кожных покровов при атопическом дерматите проходит несколько стадий. На первой стадии она проявляется лишь ощущением стянутости кожи, особенно лица. Это ощущение быстро проходит после нанесения крема. На втором этапе к сухости присоединяется шелушение кожи, покраснение и зуд. Могут появляться мелкие трещинки. После нарушения защитных свойств кожи, связанных с потерей влаги и нарушением липидной оболочки эпидермиса, наступает третий период. В этот период кожа выглядит грубой, натянутой, а трещины при этом становятся глубже.
Высыпания
Высыпания при атопическом делятся на первичные и вторичные. Первичные высыпания возникают на здоровой, неизмененной коже. Вторичные же высыпания появляются в результате изменения первичных элементов.
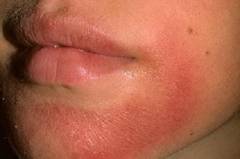
Хейлит
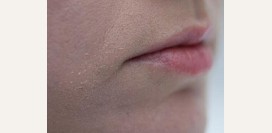
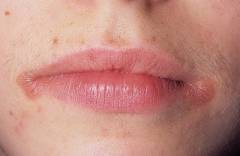 Хейлитом является воспаление слизистой оболочки рта. Проявляется сухими растрескавшимися губами, сухостью и повышенной складчатостью. Иногда слизистая оболочка губ покрывается мелкими чешуйками и сопровождается сильным зудом. При атопическом хейлите повреждается красная кайма губ, а особенно углы рта и окружающая вокруг кожа. Хейлит может быть единственным проявлением атопического дерматита при его ремиссии.
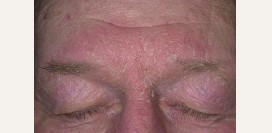
Хейлитом является воспаление слизистой оболочки рта. Проявляется сухими растрескавшимися губами, сухостью и повышенной складчатостью. Иногда слизистая оболочка губ покрывается мелкими чешуйками и сопровождается сильным зудом. При атопическом хейлите повреждается красная кайма губ, а особенно углы рта и окружающая вокруг кожа. Хейлит может быть единственным проявлением атопического дерматита при его ремиссии.Атопическое лицо
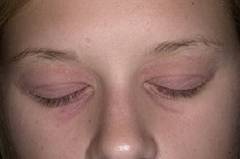 Атопическое лицо присуще людям, которые на протяжении многих лет страдают атопическим дерматитом. Появляющиеся при этом симптомы придают лицу характерный уставший вид.
Атопическое лицо присуще людям, которые на протяжении многих лет страдают атопическим дерматитом. Появляющиеся при этом симптомы придают лицу характерный уставший вид.Проявлениями, которые присущие атопическому лицу, являются:
- бледность лица и шелушение век;
- атопический хейлит;
- истончение и обламывание бровей в результате расчесывания;
- углубление складок на нижних и на верхних веках.
Формами атопического дерматита являются:
- эритематозная форма;
- лихеноидная форма;
- экзематозная форма.
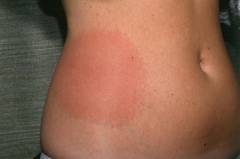
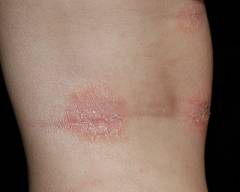
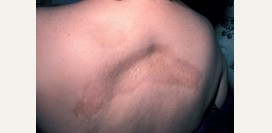
В этой форме атопического дерматита преобладают такие элементы как пятна (или же эритемы), папулы и чешуйки. Кожа пациента сухая, покрыта множеством мелких, сильно зудящих чешуек. Эти высыпания локализуются преимущественно на локтевых сгибах и в подколенных ямках. Встречается более чем в 50 процентах случаев.
Лихеноидная форма
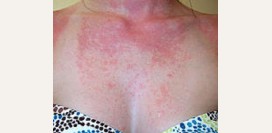
Кожа больных при этой форме отличается сухостью и наличием больших эритем. На фоне этих эритем вырисовываются папулы, которые покрыты большими, отрубевидными чешуйками. Из-за мучительного зуда у больных наблюдаются сильные расчесы, изъязвления, эрозии и трещины. Поражается преимущественно кожа шеи, локтевых и подколенных складок, а также верхней трети груди и спины. Встречается в одной пятой случаев.
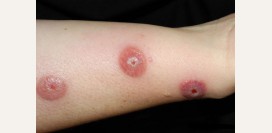
Экзематозная форма
При этой форме атопического дерматита выявляются ограниченные очаги сухой кожи, с наличием на них корочек, чешуек и пузырьков. Эти очаги локализуются в основном в области кистей, локтевых и подколенных сгибах. Этот вариант атопического дерматита встречается в 25 процентах случаев.
Особые формы атопического дерматита
Существуют особые формы атопического дерматита, которые проявляются специфическими симптомами.Поражение волосистой части головы
При этой форме в затылочной или лобной части головы появляются расчесы, эрозии и корочки. Кожа под волосами при этом всегда сухая, нередко покрыта белыми чешуйками. Эта форма атопического дерматита сопровождается сильным зудом, который приводит к расчесам и ранкам.
Поражение мочки уха
При этой форме заболевания за ушной складкой образуется хроническая, болезненная трещина. Иногда из-за постоянных расчесов она переходит в язвочку, которая постоянно кровоточит. Эта трещина очень часто осложняется присоединением вторичной инфекции.
Неспецифический дерматит стоп
Проявляется двусторонним симметричным поражением стоп. При этом на обеих стопах появляются пятна и трещинки, которые сопровождаются зудом и жжением.
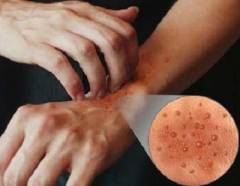
Атопическая экзема кистей
На кистях при этой форме атопического дерматита появляются очаги покраснения, на которых впоследствии появляются трещинки. Трещинки могут переходить в язвы под воздействием бытовой химии, воды, мыла.
Диагностика атопического дерматита
 Основные диагностические критерии сводятся к симптомам заболевания и характеру их течения. Так, зуд, характерные высыпания и хроническое, периодически обостряющееся течение являются базовыми критериями для постановки диагноза атопического дерматита.
Основные диагностические критерии сводятся к симптомам заболевания и характеру их течения. Так, зуд, характерные высыпания и хроническое, периодически обостряющееся течение являются базовыми критериями для постановки диагноза атопического дерматита.Консультация врача-аллерголога
Консультация у врача-аллерголога является неотъемлемым шагом при постановке диагноза атопического дерматита. Консультация включает опрос пациента и его осмотр.Опрос
Визит к аллергологу начинается с расспроса пациента, в ходе которого врач получает необходимые сведения о развитии заболевания, жизненных условиях больного, наследственности. Полученная информация позволяет медицинскому сотруднику установить предварительный диагноз.
Темами, которые затрагиваются аллергологом при сборе анамнеза, являются:
- предрасположенность членов семьи к аллергии;
- характер питания пациента (существует ли усиленное употребление таких продуктов-аллергенов как цитрусовые, коровье молоко, яйца);
- профессиональная деятельность пациента;
- тип и давность кожных высыпаний;
- связь между ухудшением состояния с изменениями в рационе питания или образе жизни больного;
- сезонность беспокоящих пациента расстройств;
- наличие дополнительных симптомов аллергии (кашель, чихание, заложенность носа);
- сопутствующие патологии (болезни почек, органов пищеварения, нервной системы);
- частота простудных заболеваний;
- жилищные и бытовые условия;
- наличие домашних животных.
- Чем болел пациент в детстве и юности?
- Какие патологии существуют в семье, и страдает ли кто-то из родственников бронхиальной астмой, ринитом, дерматитом?
- Как давно появились эти высыпания, и что предшествовало их появлению?
- Отмечается ли связь высыпаний с едой, принятием медикаментов, цветением растений или с каким-то временем года?
При осмотре аллерголог изучает характер и величину пораженных участков. Медик уделяет внимание расположению высыпаний на теле пациента и наличию других внешних критериев атопического дерматита.
К диагностическим показателям атопического дерматита внешнего типа относятся:
- лихенификация (утолщение и огрубение кожи) в зоне сгибательной поверхности конечностей;
- экскориация (нарушение целостности кожи, которое в большинстве случаев возникает при расчесывании);
- ксероз (сухость) кожных покровов;
- шелушение и уплотнение кожи рядом с волосяными фолликулами;
- трещины и другие поражения кожи на губах;
- атопические ладони (усиление кожного рисунка);
- наличие трещин за ушами;
- стойкий белый дермографизм (в результате проведения по коже пациента тонким предметом, в зоне давления остается след белого цвета);
- поражение кожи грудных сосков.
Консультация врача-дерматолога
Как подготовиться к визиту к дерматологу?При обследовании дерматологу может понадобиться полный осмотр тела пациента. Поэтому перед визитом к врачу необходимо принять душ и провести необходимые гигиенические мероприятия. За сутки до посещения специалиста необходимо отказаться от косметических и других продуктов по уходу за кожей. Также нужно исключить прием антигистаминных препаратов и не наносить на пораженные участки лечебные мази или другие средства.
Опрос пациента
Для диагностики атопического дерматита дерматолог задает ряд вопросов пациенту, которые позволяют ему определить влияние внешних и внутренних факторов на развитие заболевания.
Темами, которые обсуждает дерматолог с пациентом на приеме, являются:
- давность возникновения симптомов;
- факторы, которые предшествовали появлению кожных изменений;
- экологические факторы среды проживания пациента (близость промышленных предприятий);
- область, в которой работает больной (есть ли контакт с химическими веществами и другими веществами с высоким уровнем аллергенности);
- жилищные условия (наличие в квартире большого количества ковров, мебели, книг, уровень сырости, влажности);
- зависит ли состояние пациента от смены климатических условий;
- наличие хронических заболеваний;
- ухудшается ли состояние больного при стрессах и эмоциональных волнениях;
- характер рациона питания;
- страдают ли аллергическими реакциями близкие родственники;
- присутствует ли постоянный контакт с животными, птицами, насекомыми.
При осмотре дерматолог изучает характер кожных изменений и их локализацию на теле пациента. Также врач уделяет внимание анализу дополнительных внешних критериев, которые характерны для атопического дерматита. К основным признакам данной патологии относят сыпь на коже, которая поражает руки и ноги (передние поверхности), спину, грудь, живот. Кроме высыпаний могут появляться плотные узелки, которые сильно зудят.
Второстепенными внешними признаками атопического дерматита являются:
- сильная сухость кожных покровов;
- дерматит в области сосков;
- конъюнктивит (воспаление слизистой глаз);
- сухая кожа, трещины в зоне губ;
- складки по краю нижних век;
- поперечная складка от верхней губы к носу;
- усиленный рисунок кожи и проступание капилляров на внутренней поверхности ладоней.
Лабораторные анализы:
- общий анализ крови;
- определение концентрации иммуноглобулинов Е в крови;
- определение аллергенспецифических антител;
- тест Фадиатоп.

Общий анализ крови
При атопическом дерматите в периферической крови обнаруживается повышенное содержание эозинофилов. У взрослых повышенной считается та концентрация эозинофилов, которая превышает 5 процентов. Это хоть и не специфический симптом для атопического дерматита, но наиболее постоянный. Даже в период ремиссии атопического дерматита в общем анализе крови отмечается повышенное содержание эозинофилов - от 5 до 15 процентов.Определение концентрации иммуноглобулинов Е в крови
Иммуноглобулины Е играют важную роль в развитии атопического дерматита. Поэтому определение концентрации этого иммуноглобулина играет важную роль в постановке диагноза.В норме количество иммуноглобулина Е в крови у взрослых колеблется от 20 до 80 кЕ\л (килоединиц на литр). При атопическом дерматите этот показатель может варьировать от 80 до 14000 кЕ\л. Более низкие цифры иммуноглобулинов характерны для периода ремиссии, в то время как более высокие для обострения. При такой форме атопического дерматита как гипер Ig-E синдром концентрация иммуноглобулинов Е в крови достигает 50000 кЕ\л. Этот синдром принято считать тяжелым вариантом атопического дерматита, который сочетается с хроническими инфекциями и иммунной недостаточностью.
Однако, несмотря на важность этого анализа, он не может быть абсолютным показателем для постановки или исключения диагноза. Это объясняется тем, что у 30 процентов больных атопическим дерматитом иммуноглобулины Е находятся в пределах нормы.
Определение аллергенспецифических антител
Данный вид диагностики позволяет определить наличие антител к различным антигенам. Эти анализы являются аналогами кожным проб, но они обладают гораздо большей специфичностью и реже дают ложные результаты.Существует множество методик по определению этих антител, среди которых тесты RAST, MAST и ИФА. Выбор методики зависит от лаборатории. Суть анализа сводится к выявлению антител, которые были выработаны организмом на какой-то специфический аллерген. Это может быть антитела к пищевым продуктам, аэроаллергенам, к медикаментам, грибкам, домашней пыли.
У взрослых преобладает сенсибилизация к бытовым аллергенам, грибкам и медикаментам. Поэтому при диагностике атопического дерматита у взрослых чаще всего проводится исследования антител к бытовой химии (например, к формальдегиду, метилену, толуолу) и к медикаментам (например, к диклофенаку, инсулину, пенициллинам).
Тест Фадиатоп
Этот тест является скринингом не только атопического дерматита, но и в целом атопической болезни. Тест исследует наличие в крови специфических иммуноглобулинов к наиболее распространенным аллергенам. Данный метод диагностики позволяет определить уровень иммуноглобулинов одновременно к нескольким группам аллергенов (грибкам, пыльце, медикаментам), а не к какому-либо определенному.Если результат теста фадиатоп положителен, то есть уровень иммуноглобулинов высок, то далее проводятся исследования с определенными группами аллергеном. Это могут быть как лабораторные анализы со специфическими антигенами, так и кожные тесты.
Исследование системы иммунитета позволяет не только установить диагноз атопического дерматита, но и выявить причину последнего.
Другие методы диагностики
Кроме вышеперечисленных лабораторных анализов также проводится бактериологическое исследование и диагностическая биопсия. Первый метод проводится при осложнении атопического дерматита бактериальной инфекцией. Диагностическая биопсия проводится при позднем развитии атопического дерматита у взрослых для дифференциальной диагностики его с новообразованиями кожи.Пробы на аллерген
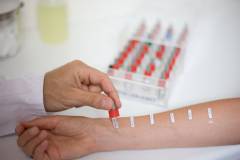
Пробы на аллерген – это метод диагностики, при которой выявляется индивидуальная чувствительность организма на определенные вещества и изучение последующей воспалительной реакции. Показанием для проведения этого типа исследования является история болезни пациента, которая отражает роль аллергенов (одного или группы) в развитии атопического дерматита.Методами проведения аллергологического исследования являются:
- скарификационные кожные пробы;
- прик-тесты;
- кожные пробы методом аппликации;
- внутрикожные пробы.
Скарификационные пробы представляют собой безболезненную процедуру, для проведения которой используются специальные инструменты (игла или ланцет) для нарушения целостности кожного покрова. На расстоянии 4 – 5 сантиметров друг от друга на поверхности предплечья или спины делаются неглубокие царапины. На каждую отметку наносится капля испытываемого аллергена. Спустя 15 минут кожа пациента осматривается. Если у больного есть аллергия на одно или несколько диагностируемых веществ, на месте царапин возникает реакция (припухлость кожи, волдырь, зуд). Результаты скарификационного кожного теста определяются по характеру возникших кожных изменений.
Критериями определения результата теста являются:
- размер покраснения до 1 миллиметра – реакция кожи отрицательная и соответствует норме;
- при возникновении припухлости результат исследования считается сомнительным;
- диаметр припухлости до 3 миллиметров – результат слабоположительный;
- припухлость и волдырь достигает 5 миллиметров – результат положительный;
- размеры припухлости и волдыря доходят до 10 миллиметров – результат резко положительный;
- припухлость с волдырем превышают 10 миллиметров – крайне резко положительный результат.
Прик-тесты представляют собой современный метод диагностики. При данном виде исследования эпителий (верхний слой кожи) повреждается тонкой иглой, которая содержит в себе аллерген.
Кожные пробы методом аппликаций
Аппликационные пробы проводят на участках с неповрежденной кожей. Для реализации этого вида исследования ватный тампон, смоченный в диагностируемом аллергене, прикладывают к коже. Поверх ваты накладывается и закрепляется полиэтилен. Реакцию кожи анализируют спустя 15 минут, далее - через 5 часов и через двое суток.
Внутрикожные пробы
Внутрикожные пробы на аллерген являются более чувствительными, чем скарификационные исследования, но при их проведении возникает большее количество осложнений. Для проведения данного анализа при помощи специального шприца под кожу пациента вводится от 0,01 до 0,1 миллилитра аллергена. При правильной реализации внутрикожной пробы на месте укола образуется четко очерченный пузырек белого цвета. Реакция организма на введенный препарат оценивается спустя 24 и 48 часов. Результат определяется по размерам инфильтрата (уплотнение в месте инъекции).
Результаты кожных проб
Позитивный результат на аллергологическое исследование означает, что у больного присутствует аллергия на данное вещество. Негативный результат свидетельствует о том, что пациент не подвержен аллергии.
Следует учитывать тот факт, что результаты кожных проб на аллерген не всегда являются точными. Иногда диагностика может показать наличие аллергии, когда на самом деле ее не существует (ложноположительный результат). Также результаты исследования могут быть негативными при наличии аллергии у пациента в реальности (ложноотрицательный результат).
Причины ложных результатов кожных проб на аллерген
Одной из наиболее распространенных причин ложноположительного результата является повышенная чувствительность кожи на механическое воздействие. Также ошибка может произойти из-за чувствительности организма к фенолу (вещество, которое является консервантом в растворе аллергена). В некоторых случаях ложноотрицательная реакция может возникнуть по причине слабой чувствительности кожных покровов. Для предупреждения ложных результатов за три дня до проведения проб необходимо прекратить прием антигистаминных препаратов, адреналинов, гормонов.
Лечение атопического дерматита
Лечение атопического дерматита должно быть комплексным и включать медикаментозную терапию, соблюдение диеты и создание оптимального психоэмоционального окружения.В тех случаях, когда атопический дерматит является частью атопической болезни, лечение должно быть направлено на коррекцию сопутствующих патологий (бронхиальной астмы, поллиноза).
Острый период
В этот период проводится интенсивная терапия с назначением глюкокортикостероидов, антигистаминных препаратов и мембраностабилизаторов. При присоединении инфекции назначаются антибиотики. В острый период медикаменты назначаются как внутрь (в виде уколов и таблеток) так и наружно (крема, аэрозоли).
Ремиссия
В период ремиссии (затихания) назначается поддерживающая терапия, которая включает иммуномодуляторы, сорбенты, витамины, увлажняющие крема и эмульсии. В этот период также проводят профилактику атопического дерматита, физиотерапевтическое и курортное лечение.
Медикаментозная терапия
Медикаментозная терапия является базовой при лечении атопического дерматита. Она включает широкий спектр медикаментов.Группы препаратов, применяемые при атопическом дерматите:
- глюкокортикостероиды;
- антигистаминные препараты;
- иммуносупрессоры класса макролидов;
- увлажняющие средства различных групп.
Эта группа препаратов является традиционной в лечении атопического дерматита. Они назначаются как местно (в виде мазей), так и системно (внутрь в виде таблеток). Препараты этой группы разнятся по степени активности - слабые (гидрокортизон), средние (элоком) и сильные (дермовейт). Однако, в последнее время, эффективность этих препаратов ставится под сомнением, поскольку очень часто их назначение осложняется вторичной инфекцией.
Антигистаминные препараты
Эти препараты оказывают противоаллергическое действие. Блокируя выброс гистамина они устраняют покраснение, снимают отек, уменьшают зуд. В основном они назначаются в таблетированной форме, но также могут назначаться в виде уколов. К этой группе препаратов относятся такие медикаменты как хлоропирамин (супрастин), клемастин, лоратадин.

Иммуносупрессоры класса макролидов
Эти препараты, как и стероиды, оказывают иммуносупрессивный эффект. К ним относятся пимекролимус (элидел) и такролимус. Первый препарат разработан как средство местной терапии и выпускается в виде мази, второй – в виде капсул.
Увлажняющие средства различных групп
К этой группе препаратов относятся различные средства на ланолиновой основе, а также на основе термальных вод. В основном, они увлажняют кожу. Эти средства назначаются в период ремиссии, то есть в хронический и подострый период болезни.
Также в эту группу входят препараты, которые ускоряют процесс эпителизации. Они назначаются при наличии у пациентов ранок, трещин. Как и увлажнители кожи данные препараты назначаются в хронический период атопического дерматита.

Мази и крема для лечения атопического дерматита
| Название препарата | Механизм действия | Способ применения |
| Группа глюкокортикостероидов | ||
| Гидрокортизон | Тормозит аллергические реакции и развитие отека в очаге. Уменьшает покраснение. | Намазывать слоем в 1 мм на пораженные участки кожи дважды в сутки. |
| Элоком | Снимает отек и оказывает противозудное действие. | Рекомендуется применять мазь в случае наибольшего шелушения кожи и крем, если преобладает воспалительная инфильтрация. |
| Дермовейт | Оказывает противовоспалительное и иммуносупрессивное действие. | Наносить тонким слоем один – два раза в сутки. Длительность лечения не должна превышать 4 недель. |
| Афлодерм | Оказывает противовоспалительный и противозудный эффект. Также сужает сосуды, тем самым, уменьшая отек в очаге воспаления. | Мазь наносят несколько раз в сутки (в зависимости от выраженности поражения) в течение 3 недель. |
| Группа макролидов | ||
| Элидел | Блокирует высвобождение медиаторов воспаления, тем самым, оказывая противоаллергическое действие. | Средство наносят тонким слоем и деликатно втирают в пораженную поверхность. Процедуру проделывают два раза в сутки на протяжении 6 – 8 недель. |
| Группа антигистаминов | ||
| Фенистил гель | Блокирует Н1-рецепторы, тем самым, препятствуя высвобождению гистамина. | Гель наносят на зудящую поверхность в течение 3 – 5 дней. |
| Мази и крема из различных групп | ||
| Ихтиоловая мазь | Мазь препятствует избыточному ороговению кожных покровов. Также оказывает антисептическое действие, таким образом, препятствует вторичному инфицированию атопического дерматита. | Мазь наносят один – два раза в сутки на участки огрубевшей кожи. |
| Крем Айсида | Оказывает антисептическое действие, повышает обменные процессы в коже. Глубоко увлажняет кожу и восстанавливает липидный слой. | Легкими круговыми движениями крем наносят утром и вечером на поврежденные участки тела. |
| Сульфатиазол серебра | Способствует заживлению ран, препятствует развитию вторичной инфекции. | Тонким слоем в 1 – 2 мм мазь наносят с помощью тампона на пораженную поверхность дважды в сутки. |
| Смягчающие крема | ||
| Топикрем | Восстанавливает липидный барьер кожи, устраняя чувство стянутости. | Смазывать сухие участки кожи дважды в день. |
| Липикар | Интенсивно увлажняет кожу, снимает зуд и способствует заживлению ранок. | Смазывать участки сухой и огрубевшей кожи один раз в сутки. |
| Трикзера | Уменьшает гиперчувствительность кожи, увлажняет и восстанавливает липидный слой. | Наносить крем на предварительно очищенную кожу один – два раза в сутки. |
| Атодерм | Увлажняет кожу и устраняет ее гиперчувствительность. | Крем наносят на слегка влажную, но очищенную кожу два раза в день. |
| Ксемоз | Снимает раздражение и оказывает успокаивающее действие на кожу. | Наносить на предварительно очищенную кожу один – два раза в день. |
| Мази и крема, ускоряющие процесс заживления | ||
| Солкосерил | Благодаря своему составу способствует заживлению тканей и усилению восстановительных процессов в очаге воспаления. | Гель или мазь намазывают непосредственно на раневую поверхность, которую предварительно очищают. Наносят 1 – 2 раза в день, а при необходимости рану покрывают повязкой. |
| Актовегин | Повышает обменные процессы в месте заживления, тем самым, ускоряет заживление ран и других элементов атопического дерматита. | Мазь наносят слоем в 2 – 3 мм на пораженную поверхность два раза в день. |
| Метилурациловая мазь | Оказывает противовоспалительное действие, стимулирует и ускоряет заживление. | На предварительно очищенную поврежденную поверхность мазь наносят тонким слоем. После нанесения фиксируют повязкой. |
Выбор лекарственной формы препарата, будь то мазь, крем или эмульсия зависит от формы атопического дерматита и стадии его развития. Так в острой фазе, которая сопровождается мокнутием и образованием корок, рекомендуются эмульсии, настойки и аэрозоли. Например, назначается настойка ромашки (которая обладает антисептическими свойствами) или жидкость Бурова. Если острая фаза не сопровождается мацерацией (влажным размягчением кожи), то можно применять крема и пасты. При хроническом течении атопического дерматита назначаются мази. Любой фармацевтический препарат, предназначенный для лечения атопического дерматита, выпускается в нескольких формах. Например, солкосерил выпускается и в виде мази, и виде геля.
В таблетированной форме назначаются антигистаминные, мембраностабилизирующие и седативные препараты.
Мембраностабилизирующие препараты
Эти препараты назначаются в остром периоде болезни совместно с антигистаминными средствами. Они препятствуют высвобождению медиаторов аллергической реакции, таких как гистамин, серотонин. Представителями этой группы средств являются кромогликат натрия, кетотифен.
Седативные средства
Постоянный, порой мучительный зуд является причиной расстройств психо-эмоциональной сферы. В свою очередь, стресс и напряжение выступают в качестве провоцирующих факторов в развитии атопического дерматита. Поэтому очень важно нормализовать эмоциональный фон пациента, чтобы предотвратить обострение атопического дерматита. С целью успокоения применяются как растительные средства, так и транквилизаторы. К первым относят настойки пустырника и пассифлоры, ко вторым – алпразолам, тофизопам.
Препараты, нормализующие функцию кишечника
Эти препараты являются неотъемлемыми в терапии атопического дерматита, поскольку патологии кишечного тракта могут быть не только провоцирующими факторами, но и основной причиной атопического дерматита. В первую очередь, к таким препаратам относятся средства, впитывающие токсины из кишечника или же сорбенты (смектит, лигнин). Их назначают в острый период болезни, длительностью на 7 – 10 дней. После курса лечения сорбентами рекомендуются препараты, нормализующие флору и восстанавливающие защитные свойства кишечника. К таким препаратам относятся эубиотики (бифидумбактерин) и пребиотики (хилак форте).
Таблетки для лечения атопического дерматита
| Название препарата | Механизм действия | Способ применения |
| Супрастин | Блокирует рецепторы гистамина, тем самым, препятствуя его высвобождению при атопическом дерматите. | По одной таблетке три раза в день. Максимальная суточная доза – 100 мг, что равняется 4 таблеткам. Применяется в течение 5 – 7 дней. |
| Клемастин | Предупреждает развитие отека, устраняет зуд. | По 1 мг (одна таблетка) дважды в сутки. |
| Лоратадин | Уменьшает зуд и покраснение, облегчает течение аллергического процесса. | Одна таблетка (10 мг) раз в сутки. |
| Кромогликат натрия | Стабилизирует клеточную мембрану, препятствуя выходу из нее медиаторов воспаления. Предупреждает развитие аллергических реакций. | По две капсулы (200 мг) от 2 до 4 раз в день. Капсулы следует принимать за полчаса до еды. |
| Кетотифен | Тормозит высвобождение гистамина и других медиаторов, тем самым устраняя их эффекты. | Таблетки принимаются внутрь во время еды. Рекомендуется по одной таблетке (1 мг) утром и вечером. |
| Таблетки, нормализующие эмоциональный фон | ||
| Тофизопам | Оказывает стресс-протективное действие, снимает напряжение. | Суточная доза препарата равняется 150 – 300 мг, что равняется 3 – 6 таблеткам. Эту дозу разбивают на 3 приема. |
| Беллатаминал | Снимает повышенную возбудимость, оказывает успокаивающее действие. | По одной таблетке от 2 до 3 раз в день. Таблетки рекомендуется принимать после еды. |
| Персен | Оказывает выраженное седативное действие, обладает легким снотворным эффектом. | По 2 таблетки три раза вдень. При бессоннице принимать по 2 таблетки перед сном. |
| Атаракс | Снимает напряжение, оказывает умеренное седативное и снотворное действие. | Средняя доза составляет 50 мг в сутки, что соответствует 2 таблеткам по 25 мг. Как правило, дозу разделяют на 3 приема - по половине таблетки утром и в обед, и одну целую таблетку на ночь. |
| Амитриптилин | Оказывает выраженное седативное действие, устраняет напряжение, нормализует эмоциональный фон. | Начальная доза - 50 мг в сутки (2 таблетки). После 2 недель дозу поднимают до 100 мг в день. |
| Диазепам | Снимает нервное напряжение, беспокойство, обладает умеренным снотворным эффектом. | Суточная доза равняется 5 – 15 мг (3 драже по 5 мг). Дозу рекомендуется разделять на 2 – 3 приема. |
| Таблетки, нормализующие функцию желудочно-кишечного тракта | ||
| Смектит | Адсорбирует токсические вещества в кишечнике, оказывает защитное действие на слизистую кишечника. | Содержимое пакетика растворяют в 100 мл воды и принимают после еды. Суточная доза от 2 до 3 пакетиков препарата. |
| Лигнин | Оказывает дезинтоксикационное действие, адсорбирует вредные микроорганизмы и их токсины из кишечника. Повышает местный иммунитет. | Препарат принимают перед едой 3 – 4 раза в день. Пасту разводят в небольшом объеме воды. |
| Бифидумбактерин | Нормализует микрофлору кишечника, повышая неспецифический иммунитет. | По одному – два пакетика два раза в сутки. Содержимое пакетика разводят в 50 мл кипяченой воды. |
| Хилак форте | Регулирует равновесие кишечной флоры, восстанавливает слизистую кишечника, тем самым повышая ее защитные свойства. | Специальной пипеткой (прилагается к препарату) отмеряют 40 – 50 капель, которые разбавляют небольшим количеством воды. Капли принимают во время еды. Суточная доза равняется 150 каплям, разделенным на 3 приема пищи. |
Кроме вышеперечисленных медикаментов в терапии атопического дерматита используются гипосенсибилизирующие препараты. Они назначаются в остром периоде болезни и чаще всего в виде уколов.
Препараты, уменьшающие сенсибилизацию при атопическом дерматите
| Название препарата | Механизм действия | Способ применения |
| Кальция глюконат | Оказывает противоаллергическое и противовоспалительное действие. | По 10 мл раствора (одна ампула) вводят внутривенно в течение 5 – 7 дней. |
| Натрия тиосульфат | Оказывает дезинтоксикационное и десенсибилизирующее действие, также обладает противозудным эффектом. | Внутривенно по 5 – 10 мл (одна две ампулы) в течение 5 дней. |
| Преднизолон | Оказывает противоаллергический и иммунодепрессивный эффект. | От 1 до 2 мг на кг веса пациента внутривенно или внутримышечно в течение 3 – 5 дней. |
При присоединении вторичной инфекции назначают антибиотики (эритромицин), если присоединилась бактериальная флора и противогрибковые препараты, если присоединилась грибковая инфекция.
Кроме медикаментозной терапии лечение атопического дерматита включает соблюдение диеты, физиотерапию и курортное лечение.
Физиотерапевтическое лечение
Назначение физиопроцедур при атопическом дерматите должно быть строго индивидуальным, исходя их формы заболевания и особенностей организма. Лечение назначается исключительно в период ремиссии и при отсутствии осложнений (таких как инфицирование).Физиопроцедурами, которые назначаются при атопическом дерматите, являются:
- электросон;
- электрофорез;
- парафин на очаги лихенификации;
- ультрафиолетовое облучение (УФО);
- динамические токи на паравертебральные узлы.
Курортное лечение
Курортное лечение очень важно, поскольку для больных с атопическим дерматитом оптимальным является морской климат. Умеренные солнечные ванны продлевают период ремиссии. Так, больные со стажем замечают, что летом их болезнь отступает. Это связано с более высокой влажностью воздуха (в то же время влажность не должна быть избыточной) и лечебным действием ультрафиолетовых лучей. Доказано что умеренные ультрафиолетовые лучи обладают иммуномодулирующим, противоаллергическим и противозудным действием. Отсутствие пыли в воздухе, умеренная влажность благоприятно воздействуют на кожу больных. Помимо солнечных ванн разрешаются сероводородные и радоновые ванны.Нужна ли госпитализация для лечения атопического дерматита?
Госпитализация при атопическом дерматите необходима в тех случаях, когда на протяжении долгого времени положительный результат от амбулаторного лечения (в домашних условиях) не наступает. Назначается стационарное лечение тогда, когда есть риск ухудшения общего состояния больного. Случиться это может по причине сильного поражения кожи, размер которого занимает большую часть площади тела. Также показанием к госпитализации пациента являются случаи, когда атопический дерматит проявляется эритродермией (сильное шелушение, которое охватывает минимум 90 процентов кожных покровов).Роль госпитализации при атопическом дерматите
Целью стационарного лечения пациента с атопическим дерматитом является изоляция человека от аллергенов. Также при госпитализации больной ограждается от воздействия большого количества неспецифичных факторов, которых провоцируют обострение заболевания.
Обстоятельствами, от которых ограждается атопик (человек с атопическим дерматитом) при стационарном лечении, являются:
- стресс – минимальный контакт с внешней средой позволят снизить уровень негативных эмоций;
- резкая смена температуры воздуха – микроклимат в стационарных условиях отличается своей стабильностью;
- физические нагрузки – отсутствие контакта пораженных участков кожи с потом способствует регенерации тканей.
Диета при атопическом дерматите
Диета при атопическом дерматите должна исключать попадание в организм продуктов, которые могут стать причиной аллергии. Также рацион питания человека, страдающего этим заболеванием, должен обеспечивать поступление веществ, которые способствуют эпителизации (восстановлению поврежденных участков кожи), нормальной функциональности печени и кишечника.Основными правилами диеты при атопическом дерматите являются:
- исключение продуктов, которые являются аллергенами (вещества, вызывающие аллергию) или гистаминолибераторами (в составе таких продуктов присутствуют элементы, которые освобождают из клеток гистамин – главный фактор аллергических реакций);
- обеспечение организма необходимыми витаминами и элементами для быстрой регенерации кожи;
- снижение нагрузки на печень, которая обеспечивает очищение организма от последствий проявления аллергии;
- обеспечение нормальной функциональности кишечника;
- уменьшение поступление глютена (белка, входящего в состав большинства злаковых культур), так как переносимость этого вещества во время аллергии значительно снижается;
- ведение специальных наблюдений о реакции, на принимаемую пищу (пищевой дневник).
Из рациона человека, который болен атопическим дерматитом или имеет склонность к этому заболеванию, следует исключить продукты, которые содержат гистамин или способствуют его высвобождению. В случае если не были проведены тесты на аллерген, то на первоначальном этапе следует убрать употребление традиционных возбудителей аллергических реакций.
Продукты-аллергены
По количеству содержания вещества, которое провоцирует развитие аллергической реакции, продукты могут обладать низкой, средней и высокой степенью аллергенности.
При атопическом дерматите из рациона необходимо исключить пищевые изделия, в состав которых ингредиенты с высокой аллергической активностью.
Мясо и мясные продукты
Мясными продуктами с высоким уровнем аллергенности являются:
- куриное, утиное, гусиное мясо;
- жирная свинина;
- баранина.
Видами мяса и мясных изделий, которые рекомендованы при атопическом дерматите, являются:
- говядина;
- кролик;
- индейка;
- свинина с низким процентом жирности.
Рыба и рыбные продукты
Жирные сорта красной и белой рыбы также относятся к категории продуктов-аллергенов.
Видами рыбы и рыбных продуктов, которые не рекомендуются при атопическом дерматите, являются:
- кета, форель, горбуша, семга;
- скумбрия, осетр, килька, сельдь;
- икра (красная и черная);
- мидии, устрицы;
- раки, крабы, омары.
Овощи, фрукты и ягоды
При выборе овощей и фруктов для рациона питания человека, больного атопическим дерматитом, следует исключить сорта красного и оранжевого цвета. Отдавать предпочтение необходимо культурам зеленого и белого цвета.
Овощами и фруктами с высокой степенью аллергической активности являются:
- персики, абрикосы;
- дыня;
- мандарины, апельсины, грейпфруты;
- яблоки красного цвета;
- гранаты;
- хурма;
- манго, киви и другие тропические фрукты;
- земляника, клубника;
- малина;
- вишня, черешня;
- тыква;
- томаты;
- редис;
- баклажаны;
- свекла, морковь;
- красный болгарский перец.
Овощами и фруктами, разрешенными при атопическом дерматите, являются:
- яблоки, груши зеленого цвета;
- сливы, чернослив;
- черешня (белая);
- смородина (белая);
- крыжовник;
- капуста (белокочанная, брюссельская, цветная);
- репа;
- зеленый горошек;
- укроп, петрушка;
- кабачки;
- огурцы;
- картофель;
- шпинат, листья салата.
Углеводы являются ценными поставщиками энергии. Поэтому в рационе питания человека с атопическим дерматитом углеводсодержащие продукты-аллергены необходимо заменять на те, в которых уровень аллергенности ниже.
Продуктами с высокой степенью аллергической активности, являются:
- манка;
- белый хлеб;
- изделия из сдобного теста;
- макароны;
- кондитерские изделия.
- гречка;
- овсяная каша;
- перловая крупа;
- отрубной хлеб;
- несладкие сушки, крекеры, сухое печенье;
- сухари.
Молоко представляет собой классический продукт-аллерген, поэтому пациентам с атопическим дерматитом его необходимо исключить из рациона питания в первую очередь. Заменять молоко и молочные изделия следует кисломолочными продуктами.
Молочными продуктами, которые нужно исключить из рациона человека с данным заболеванием, являются:
- цельное коровье молоко;
- ряженка;
- сливки;
- сметана;
- сыр (острый, соленый, плавленый).
Продукты, способствующие высвобождению гистамина
Гистаминолибераторы – это группа продуктов, которые стимулируют выброс гистамина, не являясь при этом аллергенами.
К гистаминолибераторам относятся:
- алкоголь;
- какао;
- шоколад;
- кофе;
- мед;
- куриные яйца (белок);
- свиная печень;
- мясо креветок;
- клубника;
- ананасы (свежие и консервированные);
- пшеница.
Продукты для быстрого восстановления кожных покровов
Рацион питания пациента с атопическим дерматитом должен обеспечивать поступление в организм веществ, которые ускоряют регенерацию кожи. Эффективно способствуют заживлению эпидермиса (верхний слой кожи) ненасыщенные жирные кислоты (омега-3 и омега-6). В большом количестве эти вещества содержатся в растительных маслах.
Маслами, которые рекомендуются к употреблению при атопическом дерматите, являются:
- подсолнечное;
- кукурузное;
- рапсовое;
- льняное;
- кедровое.
Снижение нагрузки на печень
Рацион питания атопиков (людей с атопическим дерматитом) должен обеспечивать хорошую функциональность печени. Объем и приемы пищи следует равномерно распределять в течение суток. Предпочтение необходимо отдавать кисломолочным продуктам, нежирным сортам мяса, супам и пюре из овощей. Употребляемые продукты (еда и питье) не должны содержать в себе красителей, пищевых добавок, консервантов. Не стоит принимать животные и комбинированные жиры, а также изделия, в состав которых они входят.
Продуктами, которых следует избегать для снижения нагрузки на печень, являются:
- смалец, маргарин, кондитерский жир;
- острые специи, усилители вкуса, приправы, соусы;
- газированные напитки, крепкий кофе и чай;
- баранина, жирная свинина, утятина, гусятина.
На фоне плохой функциональности желудочно-кишечного тракта и связанных с этим запоров, реакция организма на аллергены является более острой. Поэтому в рацион питания пациента с атопическим дерматитом необходимо включать продукты, способствующие хорошей работе кишечника. Способствуют проходимости пищи по кишечному тракту фрукты и овощи с большим содержанием клетчатки. Также для профилактики запоров необходимо употреблять порядка двух литров жидкости в день. Нормализуют работу кишечника кисломолочные изделия.
Продуктами, которые обеспечивают правильную функциональность желудочно-кишечного тракта при атопическом дерматите, являются:
- печеные яблоки;
- тушенные или отварные кабачки, цветная и белокочанная капуста;
- йогурт, однодневный кефир (кисломолочный продукт с большим сроком годности богат молочной кислотой и сапрофитными бактериями, которые тормозят работу кишечника);
- перловая, ячневая, гречневая и овсяная каши.
- продукты, богатые крахмалом (изделия из пшеничной муки, картофель);
- пища с высоким содержанием животного белка (мясо, рыба, яйца);
- напитки и еда с большой концентрацией дубильных веществ (крепкий чай, айва, груша, кизил).
Организм человека с атопическим дерматитом плохо усваивает глютен (белок, второе название которого – клейковина). В результате заболевание обостряется, а лечение не является эффективным. Происходит это потому, что при плохой переносимости клейковины нарушается процесс расщепления и всасывания питательных веществ кишечником.
Больше всего глютена содержится в пшенице. Достаточное количество клейковины присутствует в таких злаках как рожь и ячмень. Поэтому из рациона атопика необходимо исключить в первую очередь макароны, пшеничный или ржаной хлеб, мучные изделия и каши, которые содержат в своем составе пшеницу, рожь или ячмень. Большое количество глютена содержится в таких напитках как пиво и водка.
Пшеничная мука входит в состав большого перечня блюд. Сократить потребление клейковины без ущерба для рациона можно, заменив пшеничную муку на гречневую. Чтобы приготовить этот продукт, необходимо взять гречневую крупу, промыть несколько раз и прокалить на сковороде без использования жира или растительного масла. Остудив гречку, нужно перемолоть ее в кофемолке. Сохранять свои пищевые качества гречневая мука может на протяжении двух лет. По аналогичному рецепту можно приготовить муку из риса или перловой крупы.
Другими продуктами, которыми можно заменить пшеничную муку в диете при атопическом дерматите, являются:
- мука из сорго;
- кукурузная мука;
- кукурузный крахмал.
Пищевой дневник поможет самостоятельно провести диагностику и определить продукты, которые вызывают аллергию при атопическом дерматите. Перед тем как начать вести записи, необходимо провести однодневное голодание, в ходе которого пациенту разрешено употребление воды, чая и сухарей без сахара. Далее следует постепенно вводить в рацион питания молочные продукты, овощи, мясо, рыбу. В дневнике нужно указывать блюда и реакцию организма на их употребление. Главное условие – вести записи как можно более подробно, записывая не только название блюда, но и его характеристику. Необходимо в деталях описывать все входящие компоненты, способ кулинарной обработки, время приема пищи. Также подробно нужно отмечать появляющиеся аллергические симптомы.
Рекомендации по составлению меню при атопическом дерматите
При выявлении аллергической реакции на определенный продукт, его следует по возможности не исключать, а заменять на другой, похожий компонент. Так, при обнаружении аллергии на коровье молоко следует попытаться заменить его соевым, кобыльим, овечьим или козьим. Перед употреблением любой вид молока необходимо развести водой в пропорции один к одному и прокипятить. Куриные яйца можно заменить на перепелиные.
Чтобы свести к минимуму вероятность аллергической реакции при изготовлении блюд для рациона атопика следует придерживаться ряда рекомендаций.
Правилами приготовления пищи при атопическом дерматите являются:
- термическая обработка уменьшает аллергическую активность многих продуктов, поэтому употребление сырых овощей и фруктов следует свести к минимуму;
- перед употреблением картофеля его следует выдержать несколько часов в холодной воде – это позволит вывести из овоща картофельный крахмал, который не рекомендуется при данном заболевании;
- варить каши необходимо на третьей воде – после того как крупа закипает, нужно слить воду и налить новую. Так сделать нужно два раза;
- при приготовлении овощных пюре и супов закипевшую воду нужно сливать один раз;
- при варке бульонов первую воду следует также сливать.
- завтрак – каша (овсяная, гречневая, перловая) на воде, запеченное яблоко;
- обед – суп-пюре из овощей (вымоченный картофель, кабачок, цветная капуста) заправленный растительным маслом, 50 грамм отварной говядины;
- полдник – сухое печенье, стакан кефира;
- ужин – котлеты на пару (индейка, кролик), тушенная белокочанная капуста.
Профилактика атопического дерматита
 В основе профилактики атопического дерматита лежит организация тех бытовых условий, которые позволят снизить контакт с аллергеном. Также целью профилактических мероприятий является исключение из жизни человека факторов, которые способствуют обострениям данной патологии.
В основе профилактики атопического дерматита лежит организация тех бытовых условий, которые позволят снизить контакт с аллергеном. Также целью профилактических мероприятий является исключение из жизни человека факторов, которые способствуют обострениям данной патологии.Профилактическими мерами атопического дерматита являются:
- обеспечение гипоаллергенной среды;
- соблюдение личной гигиены и санитарно-гигиенических норм;
- реализация правильного ухода за кожей;
- выполнение гипоаллергенной диеты;
- исключение неспецифичных (не вызывающих аллергию) факторов, которые могут вызывать обострение заболевания.
Гипоаллергенная среда
Домашняя пыль и содержащиеся в ней клещи вызывают обострение атопического дерматита вне зависимости от аллергена, провоцирующего патогенные реакции у пациента. Поэтому профилактика данного заболевания подразумевает обеспечение качественной защиты от этих факторов.Источниками пыли и проживающих в ней организмов в бытовых условиях являются:
- матрасы, подушки, одеяла;
- ковры, ковролины, паласы;
- мягкая мебель;
- шторы, гардины.
Для пациентов с атопическим дерматитом для матрасов и подушек рекомендуется использовать специальные пластиковые пакеты на молнии. Одеяла и подушки необходимо выбирать те, в которых синтетический наполнитель. Шерсть и пух не только представляют собой благоприятную среду для клещей Dermatophagoides (пылевые клещи), но и являются традиционными эпидермальными аллергенами (аллергены, к которым относятся слюна, перья, перхоть, экскременты животных). Пациентам с атопическим дерматитом следует пользоваться специальными постельными принадлежностями, которые оказывают действенную протекцию от пыли и клещей. В случае применения обычного постельного белья, его необходимо менять два раза в неделю и один раз в семь – десять кипятить. Принадлежности для сна, которые нельзя стирать (матрасы, подушки) нужно обрабатывать специальными препаратами. На подушки следует надевать 2 наволочки.
Ковровые покрытия и мягкая мебель
В комнате, где проживает человек склонный к атопическому дерматиту, количество ковров и мягкой мебели с ворсом необходимо свести к минимуму. Оставшиеся изделия рекомендуется раз в полгода обрабатывать специальными акарицидными средствами (препараты, уничтожающие клещей). Также ковры и мягкую мебель следует выносить на улицу летом и зимой.
Препаратами, которыми следует обрабатывать ковры, мягкую мебель и постельные принадлежности для защиты от пылевого клеща, являются:
- спрей аллергофф;
- easy air;
- доктор аль;
- ADS спрей.
Гардины, тюли и другие текстильные изделия для окон в помещении, где проживает атопик, необходимо заменить вертикальными жалюзи из полимерных материалов. Пыльца растений представляет собой фактор, который вызывает обострение атопического дерматита. Поэтому в период цветения окна в помещении следует герметизировать.
Другие источники пыли
Книги, статуэтки, сувениры – это зоны повышенного скопления пыли. Поэтому если нет возможности полностью удалить их из комнаты пациента, необходимо содержать данные предметы в шкафах с плотно закрывающимися дверцами. Большое количество пыли наблюдается вблизи таких предметов как компьютер и телевизор. Поэтому данная техника не должна находиться в комнате, где спит атопик.

Санитарно-гигиенические нормы
Санитарно-гигиенические нормы при атопическом дерматите требуют соблюдения ряда правил при уборке помещений.Правилами наведения порядка в помещении, где проживает склонный к данной болезни человек, являются:
- систематичность уборки;
- использование специальных бытовых приборов;
- применение гипоаллергенных моющих средств.
Плесневые грибы представляют собой распространенный вид аллергена. Поэтому в ванной комнате и других зонах квартиры с повышенной влажностью следует насухо вытирать все поверхности и один раз в месяц обрабатывать их специальными средствами. Эти меры позволят предупредить рост плесени. В столовой следует установить вытяжку над плитой для качественного удаления пара.
Табачный дым является триггером (фактором, провоцирующим обострение атопического дерматита), поэтому атопик должен избегать мест, в которых накурено. Проживающим на одной площади с больным человеком курильщикам необходимо отказаться от использования табачных изделий внутри помещения.
Личная гигиена
Гигиенические процедуры играют важную роль в профилактике атопического дерматита. Соблюдение ряда правил персональной гигиены поможет атопику предупредить обострение заболевания.
Положениями личной гигиены, которых следует придерживаться при профилактике атопического дерматита, относятся:
- средства личной гигиены, в состав которых входит спирт, следует исключить из обихода;
- принимая водные процедуры, необходимо отдавать предпочтение душу, а не ванне;
- температура воды должна варьировать в диапазоне от 30 до 35 градусов;
- продолжительность купания – не более двадцати минут;
- оптимальным вариантом является дехлорированная вода (получить такую воду можно, установив бытовые очищающие фильтры);
- принимая водные процедуры не следует использовать жесткие мочалки;
- мыло и моющие средства нужно выбирать те, в состав которых не входят красители и ароматизаторы;
- после водных процедур кожу нужно промокнуть, а не растирать полотенцем;
- нательное белье должно быть из качественных натуральных гипоаллергенных материалов;
- внимательно следует относиться к выбору размера – одежда должна быть свободной и не прилегать плотно к телу;
- стирать одежду нужно жидкими моющими средствами;
- ногти человека с атопическим дерматитом следует коротко стричь, чтобы избежать расчесывания;
- атопикам не рекомендуется посещать общественные бассейны, так как вода в них содержит большое количество хлора.
Кожа человека с атопическим дерматитом отличается сухостью, что приводит к ее повреждению, способствуя проникновению патогенных факторов (бактерии, вирусы, грибки).
Этапами программы ухода за кожей атопика являются.
- правильное очищение;
- увлажнение;
- питание;
- восстановление барьерных функций кожи.
Очищение кожи
В состав большинства средств для личной гигиены входят такие компоненты как спирт, вяжущие средства, отдушки, консерванты. Эти вещества не только вызывают сухость кожи, но и способствуют обострению атопического дерматита. Оптимальным вариантом средства для очищения кожи является мыло (гель для душа, пенка для умывания), которое обладает нейтральным кислотно-щелочным балансом (pH), минимальной обезжиривающей поверхностью и гипоаллергенным составом. Приобретать средства для гигиены при атопическом дерматите рекомендуется в аптеках.
Популярными марками косметических средств по очищению кожи являются:
- биодерма (серия атодерм) - мыло без щелочи – не содержит агрессивных моющих средств и рекомендовано в период обострения атопического дерматита. В состав входит экстракт огурца, который оказывает противовоспалительный эффект, и глицерин, увлажняющий и смягчающий кожу; мусс для умывания – содержит сульфаты меди и цинка, которые обладают антисептическим действием. Показано к применению в период ремиссии заболевания;
- дюкрэ (программа а-дерма) - мыло, гель с овсяным молочком – не содержат щелочи и могут быть использованы ежедневно;
- авен (линия на основе термальной воды) - питательное мыло и крем – не содержат щелочи и оказывают смягчающее действие.
Поддерживать необходимый уровень влажности кожных покровов в течение дня можно при помощи орошения специальными средствами. В состав таких препаратов входит термальная вода, которая не только увлажняет кожу, но и уменьшает зуд. Выпускаются средства в виде аэрозолей, что значительно упрощает их использование.
Для того чтобы снять зуд перед сном и предупредить расчесывание можно делать увлажняющие компрессы. Действенным эффектом обладает сок сырого картофеля, тыквы или алоэ. Нужно смочить в соке ватный тампон и приложить к пораженной коже. Хорошо увлажняет кожу мазь, приготовленная на основе сливочного масла и зверобоя. Одну столовую ложку сока растения следует смешать с 4 столовыми ложками свежего растопленного масла. Полученный состав нужно нанести на марлевую повязку и приложить к поврежденным участкам.
Питание кожи
Качественное питание кожи при атопическом дерматите позволяет предупредить возникновение раздражений. По статистическим данным, если на протяжении года пациент не сталкивается с такими явлениями как зуд и сухость кожных покровов, вероятность обострения заболевания снижается до 2 процентов.
Выбирая косметические средства для смягчения, следует отдавать предпочтение тем кремам, в состав которых входят такие натуральные растительные масла как оливковое, миндальное, кокосовое. Хорошо питают эпидермис (наружный слой кожи) такие витамины как А и Е.
Правила использования питательных и увлажняющих средств
Средства для питания и увлажнения кожи при атопическом дерматите необходимо использовать минимум три раза в сутки (утром, вечером и после купания). После водных процедур крема следует наносить в течение, примерно, трех минут. Уделять внимание стоит участкам с повышенной сухостью, а кожные складки обрабатывать не нужно. Питательно-увлажняющие средства не следует использовать в жаркое время года. Новый продукт необходимо проверить на аллергенность. Для этого в течение нескольких дней нужно смазывать кремом зону в области внутреннего сгиба локтя.
Восстановление защитных функций кожи
Кожа, пораженная атопическим дерматитом, теряет свои защитные свойства и перестает быть барьером между организмом человека и окружающей средой. Поэтому профилактика данной болезни включает в себя мероприятия по восстановлению здоровья кожных покровов. Рацион питания атопика должен включать в себя продукты, которые богаты такими витаминами как А, С,E, В, PP, D и К. Именно эти витамины способствуют восстановлению защитной функции кожи.
К продуктам, которые содержат в себе витамины А, С, В, РР, D и К и разрешены при атопическом дерматите, относятся:
- витамин А (отвечает за эластичность кожи) – содержится в шпинате, щавеле, зеленом салате, зеленом горошке;
- витамин С (обеспечивает упругость) – капуста, шпинат, петрушка, шиповник;
- витамин Е (оказывает благоприятное воздействие на процесс обновления клеток) – оливковое, подсолнечное, кукурузное масло, овсяная крупа;
- витамины группы В (ускоряют процесс регенерации) – коричневый рис, овсянка, гречка, картофель, говядина, цветная капуста;
- витамин РР (борется с сухостью кожи) – нежирная свинина, неострый сыр, гречневая крупа.
Профилактическая диета
Соблюдение сбалансированного рациона питания и исключение продуктов-аллергенов представляет собой один из самых эффективных способов профилактики атопического дерматита. Увеличивает эффективность диетотерапии ведение пищевого дневника, в котором пациент должен отмечать употребляемые блюда (компоненты, метод термической обработки) и реакцию организма. Главным принципом диеты для атопиков является не исключение продуктов, которые провоцируют аллергические реакции, а их замена на другие ингредиенты. Вместе с пищей человек должен получать достаточное количество витаминов и других полезных элементов, для того, чтобы обеспечить хорошую функциональность всех систем организма.К основным положениям профилактической диеты при атопическом дерматите относятся:
- исключение из рациона питания аллергенов;
- обеспечение хорошей работы кишечника при помощи пищи;
- употребление продуктов, которые снижают нагрузку на печень;
- снижение количества употребляемого глютена (клейковины);
- включение в меню элементов, способствующих быстрому восстановлению кожных покровов.
Неспецифичные факторы
В профилактике атопического дерматита большое значению имеют неспецифичные факторы, которые не являются аллергенами, но могут вызвать обострение болезни или способствовать ее хроническому течению.Триггерами при атопическом дерматите являются:
- стресс, эмоциональное перевозбуждение;
- повышенный уровень физических нагрузок;
- климатические воздействия;
- заболевания и сбои в функциональности различных систем организма.
Негативные эмоции и волнения тесно связаны с проявлениями атопического дерматита. В период сильных переживаний сыпь на коже и зуд становятся интенсивнее, что только усиливает стресс пациента. Данная патология оказывает большое влияние на формирование комплексов – у 25 процентов атопиков наблюдаются психические расстройства. Достаточно часто люди с атопическим дерматитом испытывают трудности в общении, ограничивают круг друзей, сводят к минимуму контакты с внешним миром. Поэтому в профилактике этой болезни значительная роль отводится близким и родственникам пациента, которые должны помочь больному человеку обрести уверенность в себе. Атопикам следует открыто обсуждать свое заболевание с друзьями, врачами и теми людьми, кто страдает аналогичными расстройствами. Большое внимание стоит уделять развитию устойчивости к стрессу. Контролируя свою реакцию и сдерживая беспокойство, можно предотвратить обострение этого заболевания.
Способами борьбы со стрессом являются:
- спорт;
- полноценный отдых;
- смех и положительные эмоции;
- хобби;
- специальные техники, способствующие мышечному расслаблению (дыхательные упражнения, чередование напряжения и релаксации мышц, медитации).
Атопикам следует избегать интенсивных физических нагрузок, при которых увеличивается процесс потоотделения. Тесный контакт тела с одеждой в сочетании с потом усиливает зуд кожи. Не стоит полностью отказываться от спорта, так как он помогает поддерживать в норме физическое и эмоциональное здоровье пациента.
Климатические факторы при профилактике атопического дерматита
Обострение атопического дерматита в большинстве случаев наблюдается в холодное время года. Низкая температура воздуха в сочетании с ветром оказывает отрицательное воздействие на кожу. Поэтому зимой следует пользоваться специальными защитными средствами для кожи. Особое внимание следует уделять одежде. Подбирать вещи стоит с таким расчетом, чтобы они обеспечивали комфортную температуру, но при этом не вызывали перегрева тела, потому что это может вызвать зуд.
В теплое время года кожа атопика также нуждается в специальном уходе, ее стоит оберегать от воздействия прямых солнечных лучей. Летом в период с 11 до 16 часов следует оставаться в помещении или в защищенных от солнца местах на улице. Перед выходом из дома кожу нужно обрабатывать солнцезащитными средствами, используя те продукты, которые предназначены для атопиков.
Комфортный микроклимат должен сохраняться и в помещении, в котором проживает человек с атопическим дерматитом. Температура (не выше 23 градусов) и влажность воздуха (не менее 60 процентов) должны оставаться стабильными, так как их резкие изменения могут спровоцировать обострения болезни. Поддерживать постоянный благоприятный климат в помещении можно при помощи кондиционеров и увлажнителей воздуха.
Болезни при атопическом дерматите
При профилактике атопического дерматита особое внимание необходимо уделить сопутствующим заболеваниям внутренних органов и систем организма. Следует стремиться к своевременному выявлению болезней и их лечению.
К патологиям, предрасполагающим к развитию или обострению атопического дерматита, относятся:
- сбои в работе нервной системы;
- болезни эндокринной системы;
- плохая функциональность системы пищеварения (различные формы гепатита, гастрит, холецистит);
- слабый иммунитет;
- хронический тонзиллит (воспаление миндалин) и другие ЛОР-заболевания.
Атопический дерматит у взрослых
Нейродермит
Атопический дерматит у грудничков
Атопический дерматит у детей