Содержание статьи:
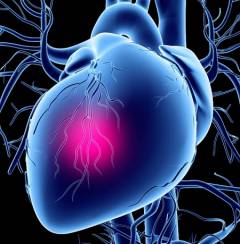
Стенокардия напряжения – заболевание сердца, проявляющееся резко возникающей болью в грудной клетке, обычно за грудиной. Боль носит давящий, сжимающий характер, может иррадиировать (распространяться) в близлежащие области, возникает после физического или эмоционального перенапряжения и проходит после прекращения нагрузки или после принятия таблетки нитроглицерина под язык. Причиной болевого синдрома является кратковременная ишемия миокарда – состояние, характеризующееся абсолютной или относительной недостаточностью кровоснабжения сердечной мышцы либо повышением ее потребностей в кислороде.
Стенокардия напряжения является наиболее частым проявлением ишемической болезни сердца, при которой нарушается адекватная доставка кислорода к сердечной мышце. Данное состояние характерно для людей пожилого возраста и возникает из-за развития в стенке сосуда атеросклеротической бляшки, что приводит к постепенному сужению его просвета. Если возникновение приступа обусловлено другой причиной (спазмом сосудов или закупоркой их тромбом) – тогда речь идет о спонтанной (вариантной) стенокардии.
На сегодняшний день ишемическая болезнь сердца является одной из первых причин смертности населения в экономически развитых странах. Крайне редко стенокардия напряжения регистрируется у детей и подростков – вероятность развития данного заболевания до 30 лет составляет менее 0,7%. С возрастом риск развития стенокардии значительно увеличивается, что связано с патогенезом заболевания - атеросклеротическая бляшка может развиваться в стенках сосудов годами, иногда десятками лет, при этом никак себя не проявляя. Таким образом, в возрасте от 45 до 55 лет вероятность появления симптомов стенокардии составляет не более 2 – 5% у людей обоих полов, в то время как после 65 лет данная цифра увеличивается до 15 – 20%.
Интересные факты
![]() Для того чтобы понять суть происходящего в организме человека при развитии стенокардии необходимы определенные знания из области анатомии и физиологии сердца.
Для того чтобы понять суть происходящего в организме человека при развитии стенокардии необходимы определенные знания из области анатомии и физиологии сердца.
В структуре сердца выделяют три слоя:
Камерами сердца являются:
Процесс сердечного сокращения происходит синхронно, что осуществляется благодаря наличию проводящей системы сердца – целой сети особых нервных волокон, обеспечивающих быстрое, однонаправленное проведение нервного импульса по всему миокарду. Данный импульс возникает в области правого предсердия (в так называемом синоатриальном узле), обуславливая одновременное сокращение обоих предсердий и выброс крови в желудочки (которые в это время находятся в расслабленном состоянии). Сразу после этого наступает фаза сокращения желудочков (систола), во время которой происходит изгнание крови из сердца (в аорту и легочную артерию), после чего предсердия и желудочки снова расслабляются (наступает фаза диастолы), и цикл повторяется.
Как следует из выше сказанного, кровь поступает ко всем органам преимущественно во время сокращения желудочков, то есть во время систолы. Коронарные артерии, наоборот, получают кровь во время диастолы. Это обусловлено тем, что при сокращении сердечной мышцы все сосуды, пронизывающие ее, сжимаются, в результате чего поступление крови в них невозможно. Кроме того, устья коронарных артерий располагаются таким образом, что во время систолы они перекрываются створками аортального клапана.
Во время диастолы, когда аортальный клапан закрыт, а кардиомиоциты находятся в расслабленном состоянии, кровь из аорты поступает в коронарные артерии и распространяется по всему миокарду, после чего (во время очередной систолы) собирается в коронарные вены и впадает в правый желудочек.
Стоит отметить, что время систолы практически неизменно, поэтому увеличение частоты сердечных сокращений (ЧСС) происходит преимущественно за счет укорочения диастолы, что приводит к уменьшению количества крови, поступающей в миокард. В нормальных условиях это компенсируется расширением коронарных артерий, однако при определенных заболеваниях данная компенсаторная реакция не в состоянии обеспечить адекватное кровоснабжение сердечной мышцы, в результате чего может развиться ишемия.
![]() Причиной развития стенокардии напряжения является атеросклероз – хроническое заболевание, характеризующееся появлением жировых отложений в стенках коронарных (и других) артерий. В результате постепенного прогрессирования заболевания образуются так называемые атеросклеротические бляшки, которые суживают просвет артерии и нарушают ее физиологические функции, в первую очередь – способность сужаться или расширяться в зависимости от потребностей сердечной мышцы.
Причиной развития стенокардии напряжения является атеросклероз – хроническое заболевание, характеризующееся появлением жировых отложений в стенках коронарных (и других) артерий. В результате постепенного прогрессирования заболевания образуются так называемые атеросклеротические бляшки, которые суживают просвет артерии и нарушают ее физиологические функции, в первую очередь – способность сужаться или расширяться в зависимости от потребностей сердечной мышцы.
В крови человека циркулирует несколько видов липопротеинов, а именно:
В начальном периоде заболевания, когда стеноз (сужение) коронарной артерии выражен незначительно, различные компенсаторные механизмы способны поддерживать адекватный кровоток в сосудах сердца. Это осуществляется благодаря расширению дистальных артериол (более мелких артерий, расположенных после места стеноза), что увеличивает количество доставляемой к сердцу крови. По мере прогрессирования заболевания происходит дальнейшее сужение просвета пораженной артерии, и, следовательно, еще большее расширение сосудов, расположенных за стенозом.
В нормальных условиях при повышении потребности сердца в кислороде (при увеличении частоты сердечных сокращений, повышении артериального давления) происходит расширение коронарных артерий, что увеличивает кровообращение и доставку кислорода к сердечной мышце. Однако при сужении просвета сосуда атеросклеротической бляшкой данная компенсаторная реакция весьма ограничена, так как артериолы уже находятся в более или менее расслабленном состоянии. В результате этого при физических нагрузках развивается несоответствие между потребностями миокарда в кислороде и его доставкой, что приводит к возникновению ишемии и появлению симптомов стенокардии.
Сужение просвета коронарной артерии на 75 – 80% является критической точкой, при которой дистально расположенные сосуды находятся в максимально расслабленном состоянии, и дальнейшее их расширение невозможно. В этом случае симптомы стенокардии могут появляться не только при физических нагрузках, но и в покое.
Формированию атеросклеротической бляшки способствует:
Увеличение нагрузки на сердце может быть обусловлено:
![]() В обычных условиях никаких проявлений заболевания не наблюдается. Если воздействие описанных выше факторов приводит к ишемии миокарда, то может развиться приступ стенокардии напряжения, который, в большинстве случаев, имеет характерные проявления, позволяющие быстро установить диагноз.
В обычных условиях никаких проявлений заболевания не наблюдается. Если воздействие описанных выше факторов приводит к ишемии миокарда, то может развиться приступ стенокардии напряжения, который, в большинстве случаев, имеет характерные проявления, позволяющие быстро установить диагноз.
Типичный приступ стенокардии напряжения проявляется:
Механизм возникновения боли связан с ишемией определенного участка сердечной мышцы. В очаге ишемии происходит активация различных клеточных элементов крови (тромбоцитов, базофилов, тканевых макрофагов и других). Из них выделяется большое количество биологически активных веществ, называемых также медиаторами боли – гистамина, серотонина и брадикинина. Чем длительнее и выраженнее ишемия миокарда, тем больше медиаторов боли выделяется в окружающий кровоток. При достижении определенной концентрации данные вещества активируют так называемые болевые рецепторы – нервные окончания, расположенные в сердечной мышце. В них образуется нервный импульс, который по чувствительным нервным волокнам проводится в головной мозг, где и формируется болевое ощущение.
Болевой синдром, возникающий у пациента во время приступа стенокардии, типичен в большинстве случаев, и правильная его интерпретация является основным условием для постановки диагноза.
Во время приступа боли в грудной клетке, необходимо оценить:
После устранения причины, вызвавшей приступ стенокардии, чувство нехватки воздуха исчезает практически одновременно с болевым синдромом. Стоит отметить, что одышка может появляться до возникновения боли, являясь следствием физической активности, спровоцировавшей приступ.
Аритмии могут проявляться:
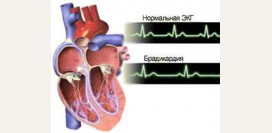
Развитие данных проявлений обусловлено снижением кровообращения в головном мозге, мышцах и других органах, возникающим в результате нарушения насосной функции сердца. При выраженной тахикардии (когда ЧСС может превышать 200 ударов в минуту) диастола укорочена на столько, что сердце не успевает наполняться кровью, поэтому количество крови, изгоняемой в артерии во время систолы, значительно уменьшается. При брадикардии сердце может сокращаться с частотой менее 60 ударов в минуту, чего бывает недостаточно для поддержания кровотока в жизненно важных органах на постоянном уровне.
Наиболее доступными артериями, позволяющими определить пульс, являются:
С другой стороны, сужение кожных сосудов может являться первопричиной приступа стенокардии (например, на холоде), что также необходимо учитывать при диагностике.
Частое и сильное сердцебиение, нехватка воздуха и боль существенно влияют на психоэмоциональное состояние пациента, которое описывается многими больными как «страх смерти». Лицо пациента во время приступа бледное, испуганное, «страдальческое», на лбу проступают капельки пота.
![]() Существует несколько классификаций стенокардии, разработанных на основании патологических процессов, происходящих в сердечной мышце, с учетом клинических проявлений, риска развития осложнений и прогноза. В этом разделе будет приведена клиническая классификация, так как она лучше других позволяет понять суть изменений, происходящих в организме больного при данном заболевании.
Существует несколько классификаций стенокардии, разработанных на основании патологических процессов, происходящих в сердечной мышце, с учетом клинических проявлений, риска развития осложнений и прогноза. В этом разделе будет приведена клиническая классификация, так как она лучше других позволяет понять суть изменений, происходящих в организме больного при данном заболевании.
С клинической точки зрения различают:
Важно понимать, что впервые возникший приступ стенокардии может быть обусловлен не только сужением просвета сосуда, но и разрывом атеросклеротической бляшки, тромбозом или спазмом коронарных сосудов. Эти состояния относятся к так называемой спонтанной стенокардии и требуют незамедлительной госпитализации пациента.
Стабильная стенокардия напряжения делится на 4 функциональных класса, которые определяются в зависимости от нагрузки, необходимой для возникновения болевого приступа.
В стабильной стенокардии напряжения различают:
Характерными особенностями прогрессирующей стенокардии напряжения являются:
Правильный опрос позволяет заподозрить стенокардию напряжения, однако для окончательного подтверждения диагноза, определения формы заболевания и назначения правильного лечения необходимо провести целый ряд дополнительных исследований.
Для подтверждения диагноза стенокардии напряжения применяется:
Во время клинического обследования врач оценивает:
Во время общего осмотра можно выявить ряд неспецифических признаков, указывающих на нарушение обмена жиров и на распространенный атеросклеротический процесс. Так, в области верхнего века могут определяться ксантелазмы – желтоватого цвета образования, выступающие над поверхностью кожи, представляющие собой скопление липидов. Такие же образования (ксантомы) могут определяться и на других участках кожи по всему телу.
Другим признаком атеросклероза является старческая корнеальная дуга – светло-серая полоска, располагающаяся по краю роговицы глаза. Конечно, отсутствие данных признаков не исключает возможность наличия атеросклероза, однако их наличие является довольно специфическим симптомом данного заболевания.
Оценка массы тела
Более чем у половины больных стенокардией отмечается избыточная масса тела, вплоть до ожирения различной степени. Оценить вес пациента возможно с помощью индекса массы тела (ИМТ) – стандартизированного показателя, вычисляемого по формуле - ИМТ = (вес в килограммах) / (рост в метрах) 2. Нормальным считается показатель, находящийся в пределах от 18,5 до 24,9.
Исследование сердечно-сосудистой системы
При перкуссии (простукивании) и пальпации грудной клетки может определяться смещение границ сердца влево. Это обусловлено гипертрофией (увеличением) миокарда – компенсаторной реакцией, возникающей при длительной повышенной нагрузке на сердце.
При выслушивании сердца во время приступа стенокардии определяется приглушение сердечных тонов (из-за снижения сократительной способности миокарда), появление патологических шумов, аритмии, учащенное или редкое сердцебиение. Вне приступа в легких случаях заболевания никаких изменений не отмечается. При тяжелых формах (III – IV функциональный класс) приглушение сердечных тонов и аритмии могут определяться и в покое.
Характеристики пульса во время приступа стенокардии были описаны ранее. Очень важно провести одновременное выслушивание сердца и определение пульса на лучевой артерии, так как при некоторых аритмиях ЧСС может быть больше, чем частота пульса.
Более чем в половине случаев выявляется увеличение артериального давления выше 140/90 миллиметров ртутного столба (при норме 120/80 мм. рт. ст.).
Исследование дыхательной системы
Оценивается характер и частота дыхания, участие грудной клетки и вспомогательных мышц (шеи и плечевого пояса) в акте дыхания, наличие или отсутствие одышки. Если при выслушивании легких определяются влажные хрипы – это может быть признаком сердечной недостаточности и выхода жидкой части крови в дыхательные пути (развитие отека легких), что характерно для поздних стадий заболевания.
Электрокардиография занимает не более 2 – 5 минут. К телу пациента присоединяются электроды, подключенные к специальному аппарату – электрокардиографу, который записывает данные электрической активности сердца на бумаге.
У половины больных стенокардией (особенно у молодых пациентов) вне приступа ЭКГ не выявит никаких изменений. При III – IV функциональных классах у пожилых или длительно болеющих пациентов могут определяться изменения, характерные для различных осложнений заболевания. Во время приступа стенокардии всегда отмечаются признаки ишемии миокарда.
Вне приступа стенокардии ЭКГ может выявить:
ЭКГ регистрируется в 12 стандартных отведениях, что позволяет не только выявить наличие ишемии, но также определить область сердца, в которой она развивается. Описанные изменения регистрируются ровно столько, сколько длится болевой приступ, и бесследно исчезают после его купирования.
Важно понимать, что данные исследования связаны с определенными рисками, поэтому их необходимо выполнять только в условиях стационара в присутствии квалифицированного врача при наличии инструментов и медикаментов, необходимых для оказания первой помощи.
Противопоказаниями к выполнению нагрузочных тестов являются:
При этом исследовании пациент садится на специальный аппарат, напоминающий велотренажер, и врач с помощью компьютерной программы задает нагрузку определенной интенсивности, постепенно повышая ее. При появлении признаков ишемии миокарда на ЭКГ либо при ухудшении самочувствия больного исследование немедленно прекращается, и пациенту дается таблетка нитроглицерина под язык.
Тредмил
В данном случае вместо велоэргометра используется движущаяся дорожка, угол наклона и скорость движения которой регулируется врачом. Пациент идет или бежит по ней, и в это время производится регистрация ЭКГ и других показателей работы сердца.
Добутаминовый тест
Добутамин – лекарственный препарат, внутривенное введение которого приводит к увеличению ЧСС и подъему артериального давления, что усиливает нагрузку на сердце и увеличивает его потребность в кислороде. Если при этом у пациента имеется атеросклероз коронарных сосудов, возникнет типичная клиническая и электрокардиографическая картина приступа стенокардии.
Данное исследование показано в том случае, если невозможно выполнить велоэргометрию или тест на беговой дорожке (например, при переломах или других заболеваниях опорно-двигательного аппарата, при дыхательной недостаточности).
Дипиридамоловый тест
Дипиридамол (Курантил) – медикамент, вызывающий быстрое и выраженное расширение мелких коронарных артерий. При внутривенном введении данного препарата происходит перераспределение кровотока в сердечной мышце - здоровые артерии расширяются, и в них поступает большее количество крови. В то же время артерии, пораженные атеросклерозом, расшириться не могут, поэтому количество поступающей в них крови уменьшается (возникает феномен обкрадывания), что приводит к развитию ишемии пораженного участка миокарда.
Данное исследование показано при невозможности выполнения тестов с физической нагрузкой, а также у молодых, физически крепких людей (чтобы вызвать приступ стенокардии у спортсмена, нужны экстремально тяжелые либо длительные нагрузки).
Чреспищеводная электрическая стимуляция сердца
Данный метод показан в тех случаях, когда невозможно выполнить тесты с физической нагрузкой. В этом случае в пищевод (через рот или нос) вводится специальный электрод, который устанавливается на уровне предсердий и начинает посылать к сердцу электрические импульсы, увеличивая, таким образом, частоту сердечных сокращений и провоцируя приступ стенокардии. Регистрация показателей работы сердца проводится так же, как и при других нагрузочных тестах.
Основным преимуществом данного метода является возможность исследования работы сердца во время повседневной активности пациента. Это позволяет выявить условия возникновения приступов стенокардии и возможные факторы риска.
ЭхоКГ позволяет определить:
Эффективность метода значительно возрастает, если использовать его во время тестов с физической нагрузкой либо при проведении дипиридамолового теста.
Выполнение коронароангиографии противопоказано:
При стенокардии напряжения врач может назначить:
Основными направлениями в лечении стенокардии напряжения являются:
При возникновении приступа стенокардии необходимо:
Основными направлениями медикаментозного лечения стенокардии напряжения являются:
По данным ВОЗ (Всемирной Организации Здравоохранении) здоровый человек не должен употреблять более 300 мг холестерина в сутки. У больных атеросклерозом или стенокардией данный показатель не должен превышать 200 мг в сутки.
При стенокардии напряжения рекомендуется дробное питание (4 – 6 раз в сутки небольшими порциями). Последний прием пищи должен быть как минимум за 2 – 3 часа перед сном. Питание должно быть регулярным, так как длительное голодание активирует процессы запасания жира в организме.
Для лечения стенокардии напряжения используется:
С целью реваскуляризации коронарных артерий используется:
При нестабильной стенокардии напряжения (впервые возникшей или прогрессирующей) либо при III – IV функциональных классах стабильной стенокардии прогноз менее оптимистичен. Такие пациенты часто оказываются нетрудоспособными, а их повседневная активность значительно ограничена, что иногда требует постоянного наблюдения. Без своевременного лечения продолжительность жизни таких пациентов снижается. Это обусловлено высоким риском развития осложнений, многие их которых могут заканчиваться смертельным исходом.
Стенокардия напряжения может осложниться:
Стенокардия напряжения является наиболее частым проявлением ишемической болезни сердца, при которой нарушается адекватная доставка кислорода к сердечной мышце. Данное состояние характерно для людей пожилого возраста и возникает из-за развития в стенке сосуда атеросклеротической бляшки, что приводит к постепенному сужению его просвета. Если возникновение приступа обусловлено другой причиной (спазмом сосудов или закупоркой их тромбом) – тогда речь идет о спонтанной (вариантной) стенокардии.
На сегодняшний день ишемическая болезнь сердца является одной из первых причин смертности населения в экономически развитых странах. Крайне редко стенокардия напряжения регистрируется у детей и подростков – вероятность развития данного заболевания до 30 лет составляет менее 0,7%. С возрастом риск развития стенокардии значительно увеличивается, что связано с патогенезом заболевания - атеросклеротическая бляшка может развиваться в стенках сосудов годами, иногда десятками лет, при этом никак себя не проявляя. Таким образом, в возрасте от 45 до 55 лет вероятность появления симптомов стенокардии составляет не более 2 – 5% у людей обоих полов, в то время как после 65 лет данная цифра увеличивается до 15 – 20%.
Интересные факты
- В странах Европы ежегодно выявляется более 40 тысяч новых случаев стенокардии, при этом более половины из них – стенокардия напряжения.
- Причиной стенокардии напряжения является атеросклероз – хроническое заболевание, возникающее в результате нарушения обмена веществ, в частности – жиров.
- Основной причиной смерти больных стенокардией является острый инфаркт миокарда.
- Первое описание классического случая стенокардии датируется 1772 годом, когда для ее обозначения впервые был применен термин «angina pectoris», что в переводе означает «грудная жаба».
- Примерно у 40% мужчин и у 56% женщин стенокардия напряжения является первым проявлением ишемической болезни сердца.
- Для купирования приступа стенокардии нитроглицерин был впервые применен в 1879 году и с тех пор является основным препаратом, используемым в лечении данного заболевания.
Анатомия сердца
 Для того чтобы понять суть происходящего в организме человека при развитии стенокардии необходимы определенные знания из области анатомии и физиологии сердца.
Для того чтобы понять суть происходящего в организме человека при развитии стенокардии необходимы определенные знания из области анатомии и физиологии сердца.Строение и функции сердца
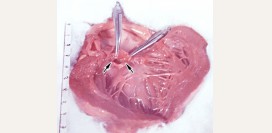
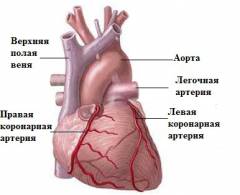
Сердце является мышечным органом, который обеспечивают циркуляцию крови в организме. Оно располагается в центре грудной клетки и имеет форму конуса, вершина которого направлена вниз и влево.В структуре сердца выделяют три слоя:
- Миокард – непосредственно мышечный слой, состоящий и кардиомиоцитов (особых мышечных клеток, встречающихся только в сердечной мышце). Данные клетки обладают способностью сокращаться и расслабляться (то есть укорачиваться и удлиняться) под действием нервного импульса, что приводит к изменению объемов полостей сердца.
- Эндокард – внутренний слой, выстилающий полости сердца и препятствующий прилипанию клеток крови к ним.
- Перикард – наружная оболочка, состоящая из двух листков - внутреннего, непосредственно покрывающего сердечную мышцу (эпикарда), и наружного (собственно перикарда), отделяющего сердце от соседних органов и препятствующего его смещению в грудной клетке. Между перикардом и эпикардом находится тонкое щелевидное пространство, заполненное особой жидкостью, обеспечивающей скольжение данных оболочек друг относительно друга при сердечных сокращениях.
Камерами сердца являются:
- Левое предсердие. В него впадают четыре легочные вены, по которым из легких поступает насыщенная кислородом кровь. Сокращаясь, левое предсердие выталкивает кровь через левый предсердно-желудочковый клапан в левый желудочек. Данный клапан, как и все остальные, пропускает кровь только в одном направлении, что обеспечивает ее циркуляцию в организме.
- Левый желудочек. При сокращении левого предсердия левый желудочек находится в расслабленном состоянии, в результате чего он наполняется кровью. Из него кровь через аортальный клапан поступает в аорту – самую крупную артерию организма. От аорты отходит множество более мелких артерий, которые доставляют кровь ко всем тканям и органам.
- Правое предсердие. На периферии кислород переходит к клеткам различных органов, обеспечивая их жизнедеятельность. Оттекающая от тканей организма кровь (венозная) собирается в вены. Они, объединяясь между собой, образуют верхнюю полую и нижнюю полую вены, которые впадают в правое предсердие. Сокращаясь, правое предсердие выталкивает кровь через правый предсердно-желудочковый клапан в правый желудочек.
- Правый желудочек. При сокращении правого желудочка кровь изгоняется из него в легочную артерию (через одноименный клапан) и по ней доставляется в легкие, где обогащается кислородом и вновь поступает в левое предсердие.
Процесс сердечного сокращения происходит синхронно, что осуществляется благодаря наличию проводящей системы сердца – целой сети особых нервных волокон, обеспечивающих быстрое, однонаправленное проведение нервного импульса по всему миокарду. Данный импульс возникает в области правого предсердия (в так называемом синоатриальном узле), обуславливая одновременное сокращение обоих предсердий и выброс крови в желудочки (которые в это время находятся в расслабленном состоянии). Сразу после этого наступает фаза сокращения желудочков (систола), во время которой происходит изгнание крови из сердца (в аорту и легочную артерию), после чего предсердия и желудочки снова расслабляются (наступает фаза диастолы), и цикл повторяется.
Кровоснабжение сердца
Сердце получает кровь от двух основных артерий, называемых коронарными или венечными. Они отходят от аорты сразу за аортальным клапаном и разветвляясь проникают в толщу сердечной мышцы. В обычных условиях около 20% крови, выбрасываемой из желудочка во время систолы, поступает в коронарные артерии – таким образом обеспечивается постоянная доставка кислорода к кардиомиоцитам и удаление продуктов обмена.Как следует из выше сказанного, кровь поступает ко всем органам преимущественно во время сокращения желудочков, то есть во время систолы. Коронарные артерии, наоборот, получают кровь во время диастолы. Это обусловлено тем, что при сокращении сердечной мышцы все сосуды, пронизывающие ее, сжимаются, в результате чего поступление крови в них невозможно. Кроме того, устья коронарных артерий располагаются таким образом, что во время систолы они перекрываются створками аортального клапана.
Во время диастолы, когда аортальный клапан закрыт, а кардиомиоциты находятся в расслабленном состоянии, кровь из аорты поступает в коронарные артерии и распространяется по всему миокарду, после чего (во время очередной систолы) собирается в коронарные вены и впадает в правый желудочек.
Стоит отметить, что время систолы практически неизменно, поэтому увеличение частоты сердечных сокращений (ЧСС) происходит преимущественно за счет укорочения диастолы, что приводит к уменьшению количества крови, поступающей в миокард. В нормальных условиях это компенсируется расширением коронарных артерий, однако при определенных заболеваниях данная компенсаторная реакция не в состоянии обеспечить адекватное кровоснабжение сердечной мышцы, в результате чего может развиться ишемия.
Причины стенокардии напряжения
Поражение коронарных артерий атеросклерозом
Причиной атеросклероза является нарушение жирового обмена в организме. Важную роль в формировании атеросклеротической бляшки занимает холестерин – жироподобное вещество (липид), входящее в состав клеточных мембран, необходимое для нормальной работы нервной и других систем организма. В крови человека холестерин находится в связанном с белками состоянии, в форме так называемых липопротеинов.В крови человека циркулирует несколько видов липопротеинов, а именно:
- Липопротеины очень низкой плотности. Они содержат мало холестерина и не влияют на образование атеросклеротической бляшки. Основной их функцией является доставка энергии к мышцам.
- Липопротеины низкой плотности (ЛПНП, «плохой» холестерин). Данные липопротеины содержат в себе более 70% всего холестерина плазмы крови и транспортируют его по всему организму. Проникая в эндотелий (внутренний слой стенки кровеносного сосуда), они подвергаются окислению, что считается основным пусковым механизмом в развитии атеросклеротической бляшки.
- Липопротеины высокой плотности (ЛПВП, «хороший» холестерин). Они бедны холестерином, в результате чего обеспечивают вымывание данного вещества из стенок артерий и выделение его из организма, что препятствует прогрессированию атеросклероза.
В начальном периоде заболевания, когда стеноз (сужение) коронарной артерии выражен незначительно, различные компенсаторные механизмы способны поддерживать адекватный кровоток в сосудах сердца. Это осуществляется благодаря расширению дистальных артериол (более мелких артерий, расположенных после места стеноза), что увеличивает количество доставляемой к сердцу крови. По мере прогрессирования заболевания происходит дальнейшее сужение просвета пораженной артерии, и, следовательно, еще большее расширение сосудов, расположенных за стенозом.
В нормальных условиях при повышении потребности сердца в кислороде (при увеличении частоты сердечных сокращений, повышении артериального давления) происходит расширение коронарных артерий, что увеличивает кровообращение и доставку кислорода к сердечной мышце. Однако при сужении просвета сосуда атеросклеротической бляшкой данная компенсаторная реакция весьма ограничена, так как артериолы уже находятся в более или менее расслабленном состоянии. В результате этого при физических нагрузках развивается несоответствие между потребностями миокарда в кислороде и его доставкой, что приводит к возникновению ишемии и появлению симптомов стенокардии.
Сужение просвета коронарной артерии на 75 – 80% является критической точкой, при которой дистально расположенные сосуды находятся в максимально расслабленном состоянии, и дальнейшее их расширение невозможно. В этом случае симптомы стенокардии могут появляться не только при физических нагрузках, но и в покое.
Причины образования атеросклеротической бляшки
Скорость формирования атеросклеротической бляшки у различных людей неодинакова и определяется, в основном, уровнем холестерина в крови, а также некоторыми другими факторами.Формированию атеросклеротической бляшки способствует:
- Наследственная предрасположенность. Существуют семейные формы нарушения обмена веществ, характеризующиеся повышением концентрации ЛПНП или снижением ЛПВП.
- Мужской пол. Процесс формирования атеросклеротической бляшки более быстро протекает у мужчин, чем у женщин, что связано с участием эстрогенов (женских половых гормонов) в метаболизме (переработке) и выведении холестерина из организма. В период менопаузы риск развития атеросклероза у женщин также повышается, что связано с уменьшением концентрации эстрогенов в крови.
- Артериальная гипертензия. Данное заболевание характеризуется стойким, длительным повышением артериального давления. Это оказывает повреждающее действие на эндотелий сосудов, что способствует пропитыванию его липидами и более быстрому формированию атеросклеротической бляшки.
- Нерациональное питание. Научно доказано, что повышенное содержание жиров животного происхождения в пищевом рационе приводит к нарушению обмена углеводов и липидов. Кроме того, уменьшается скорость выделения «плохого» холестерина из организма, что также способствует развитию атеросклероза.
- Ожирение. Увеличение количества жировой ткани сочетается с повышением концентрации холестерина в крови (преимущественно за счет липопротеинов низкой плотности).
- Малоподвижный образ жизни. Отсутствие физической активности приводит к недостаточному образованию липопротеинов высокой плотности, а также способствует ожирению.
- Курение. Научно доказано, что курение способствует развитию атеросклероза. Это обусловлено, в первую очередь, влиянием никотина на обмен жиров в организме - он приводит к увеличению концентрации «плохого» холестерина, одновременно снижая количество «хорошего». Кроме того, никотин непосредственно повреждает эндотелий сосудов, а также вызывает спазм коронарных артерий, что усугубляет ишемию миокарда. Выкуривание 1 – 2 сигарет после приема пиши (особенно жирной) способствует более длительному повышению концентрации липопротеинов низкой плотности в крови.
- Сахарный диабет. Данное заболевание характеризуется нарушением обмена веществ и повреждением стенок всех сосудов организма, что способствует формированию атеросклеротической бляшки и рубцовой ткани.
- Гипотиреоз. Заболевание щитовидной железы, характеризующееся уменьшением концентрации ее гормонов в крови. Это приводит к повышению уровня холестерина.
- Нефротический синдром. Данным термином обозначается поражение почек, встречающееся при многих системных заболеваниях, характеризующееся потерей белков с мочой, отеками и повышением уровня липидов в крови.
- Хроническая почечная недостаточность. Длительное нарушение функций почек, приводит к повышению уровня холестерина и уменьшению концентрации ЛПВП в крови.
- Прием лекарственных препаратов. Прием пероральных контрацептивов (противозачаточных таблеток), а также анаболических стероидов (содержащих мужские половые гормоны), используемых многими спортсменами для быстрого роста мышечной массы, может приводить к нарушению обмена веществ в организме и повышению концентрации ЛПНП.
Причины, провоцирующие приступ стенокардии
Как говорилось ранее, приступ стенокардии провоцируется несоответствием между потребностью сердечной мышцы в кислороде и уровнем его доставки. Следовательно, различные ситуации или заболевания, проявляющиеся повышенной нагрузкой на сердце, могут привести к развитию ишемии миокарда и возникновению приступа стенокардии.Увеличение нагрузки на сердце может быть обусловлено:
- Увеличением частоты сердечных сокращений (ЧСС) – если сердечный ритм ускоряется в 2 раза, то потребность миокарда в кислороде также удваивается.
- Увеличением артериального давления – чем оно выше, тем больше энергии необходимо сердцу, чтобы изгнать кровь в аорту во время систолы.
- Увеличением объема циркулирующей крови – это приводит к переполнению сердца кровью во время диастолы, и ему необходимо больше энергии, чтобы изгнать кровь во время систолы.
- Физической нагрузкой. Любая физическая активность требует увеличения доставки кислорода к мышцам, а также ускоренного удаления побочных продуктов обмена веществ из них, что осуществляется благодаря увеличению частоты сердечных сокращений. Кроме того, физическая активность почти всегда сопровождается повышением артериального давления, что еще больше увеличивает нагрузку на сердце.
- Психоэмоциональным стрессом. При любой сильной эмоции (страхе, злости, радости и так далее) в кровь выделяются особые гормональные вещества – катехоламины (адреналин и норадреналин). Основной их функцией является адаптация организма в стрессовой ситуации. Это проявляется сужением периферических сосудов (в коже, в мышцах) и повышением артериального давления. Кроме того, катехоламины обладают непосредственным активирующим влиянием на миокард, увеличивая силу и частоту сердечных сокращений, а, следовательно, и потребность сердца в кислороде.
- Низкими температурами. На холоде происходит спазм (сужение) периферических сосудов (преимущественно кожи), в результате чего уменьшается теплоотдача организма. Побочным эффектом данной компенсаторной реакции является увеличение артериального давления.
- Табакокурением. Никотин, входящий в состав табака, оказывает непосредственное активирующее влияние на сердечную мышцу, увеличивая ЧСС. Кроме того, его действие опосредовано активацией нервной системы и высвобождением норадреналина в кровь, что приводит к увеличению частоты и силы сердечных сокращений, а также к повышению артериального давления.
- Приемом большого количества пищи. При переедании переполненные желудок и кишечник могут сдавливать легкие, что затрудняет дыхание и нарушает доставку кислорода к сердцу. Кроме того, после еды происходит перераспределение крови к органам, активность которых в данный момент максимальна, то есть к желудку, кишечнику, печени и поджелудочной железе, в результате чего может развиться так называемый «феномен обкрадывания миокарда», характеризующийся недостаточным кровоснабжением сердечной мышцы. Данное состояние характерно для пожилых людей, а также для больных с выраженным обезвоживанием (дефицитом жидкости в организме).
- Изменением положения тела. При быстром переходе из вертикального положения в горизонтальное облегчается поступление к сердцу крови из вен нижних конечностей, что приводит к переполнению правых, а затем и левых камер сердца и увеличению его потребностей кислороде. Кроме того, в горизонтальном положении внутренние органы смещаются вверх (под действием силы тяжести) и также могут сдавливать легкие и сердце.
Признаки и симптомы стенокардии напряжения
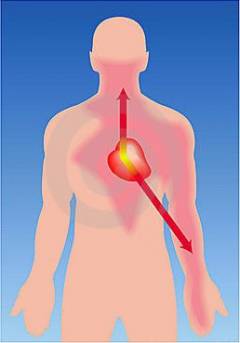 В обычных условиях никаких проявлений заболевания не наблюдается. Если воздействие описанных выше факторов приводит к ишемии миокарда, то может развиться приступ стенокардии напряжения, который, в большинстве случаев, имеет характерные проявления, позволяющие быстро установить диагноз.
В обычных условиях никаких проявлений заболевания не наблюдается. Если воздействие описанных выше факторов приводит к ишемии миокарда, то может развиться приступ стенокардии напряжения, который, в большинстве случаев, имеет характерные проявления, позволяющие быстро установить диагноз.Типичный приступ стенокардии напряжения проявляется:
- болью;
- одышкой;
- нарушением частоты сердечных сокращений;
- изменением пульса;
- бледностью кожных покровов;
- усиленным потоотделением;
- характерным поведением больного.
Боль
Болевой синдром является постоянным и наиболее характерным проявлением стенокардии напряжения. Другие симптомы могут дополнять клиническую картину заболевания, однако их отсутствие во время болевого приступа не исключает диагноз стенокардии.Механизм возникновения боли связан с ишемией определенного участка сердечной мышцы. В очаге ишемии происходит активация различных клеточных элементов крови (тромбоцитов, базофилов, тканевых макрофагов и других). Из них выделяется большое количество биологически активных веществ, называемых также медиаторами боли – гистамина, серотонина и брадикинина. Чем длительнее и выраженнее ишемия миокарда, тем больше медиаторов боли выделяется в окружающий кровоток. При достижении определенной концентрации данные вещества активируют так называемые болевые рецепторы – нервные окончания, расположенные в сердечной мышце. В них образуется нервный импульс, который по чувствительным нервным волокнам проводится в головной мозг, где и формируется болевое ощущение.
Болевой синдром, возникающий у пациента во время приступа стенокардии, типичен в большинстве случаев, и правильная его интерпретация является основным условием для постановки диагноза.
Во время приступа боли в грудной клетке, необходимо оценить:
- Условия возникновения. Боль возникает на фоне относительно благополучного состояния и всегда носит приступообразный характер, то есть больной человек может четко определить время ее появления и исчезновения. Более чем в 70% случаев возникновение боли связано с физической нагрузкой, реже отмечаются другие причины (описаны выше). Боль быстро усиливается, что заставляет пациента практически сразу прекратить выполняемую работу. Характерной особенностью болевого приступа при стенокардии напряжения является то, что она появляется при одном и том же объеме физической нагрузки, характерном для каждого отдельного больного.
- Тип и локализацию боли. В типичных случаях стенокардии напряжения пациенты описывают свои ощущения как давящую, сжимающую, жгучую боль за грудиной либо в области передних отделов грудной клетки, преимущественно слева. Часто приступу боли предшествует «чувство дискомфорта в груди», которое может длиться несколько секунд или минут. Описывая свое состояние, пациенты обычно прижимают ладонь к груди и сжимают руку в кулак, стараясь, таким образом, передать характер болевую ощущений.
- Иррадиацию (распространение) боли. Почти всегда отмечается распространение боли в левую область туловища – в руку, плечо, лопатку, ключицу, нижнюю челюсть, реже – в верхние отделы живота и крайне редко – в область правой половины грудной клетки, правую руку. Иногда боль в одной из указанных областей может быть единственным проявлением стенокардии, что значительно затрудняет диагностику. Возникновение данного симптома объясняется тем, что нервные волокна, проводящие болевой импульс от поврежденного миокарда к головному мозгу, располагаются в спинном мозге довольно близко к другим нервам, проводящим чувствительные импульсы от близлежащих участков тела. В результате этого на уровне головного мозга формируется ощущение боли в указанных областях, хотя на самом деле никаких патологических процессов в них не развивается.
- Длительность болевого приступа. В типичном случае продолжительность боли колеблется в пределах от 1 до 5 – 7 минут, крайне редко – 15 – 20 минут (например, если больной не прекращает физическую активность после появления боли, либо при обширной зоне ишемии миокарда).
- Условия прекращения боли. Прекращение физической активности либо устранение другого причинного фактора, вызвавшего приступ стенокардии, а также рассасывание таблетки нитроглицерина приводит к быстрому (в течение нескольких минут) уменьшению и исчезновению боли без каких-либо остаточных явлений.
Одышка
Одышка – это субъективное ощущение нехватки воздуха, сопровождающееся увеличением частоты и глубины дыхательных движений. Одышка может появляться во время приступа стенокардии, если ишемии подвержен большой участок сердечной мышцы, обычно в области левого желудочка. Из-за недостатка кислорода сократительная способность миокарда снижается, и кровь, поступающая из легких, не может быть «перекачана» в аорту. Это приводит к застою крови и повышению давления в легочных сосудах, в результате чего жидкая часть крови переходит в просвет дыхательных путей, значительно затрудняя процесс газообмена. Следствием описанных явлений является гипоксемия (уменьшение концентрации кислорода в артериальной крови), что рефлекторно вызывает увеличение частоты и глубины дыхания.После устранения причины, вызвавшей приступ стенокардии, чувство нехватки воздуха исчезает практически одновременно с болевым синдромом. Стоит отметить, что одышка может появляться до возникновения боли, являясь следствием физической активности, спровоцировавшей приступ.
Нарушение частоты сердечных сокращений
Нарушение кровоснабжения миокарда может привести к нарушению ритма сердца, что проявляется увеличением (тахикардией), снижением (брадикардией) частоты сердечных сокращений либо чередованием данных форм аритмий.Аритмии могут проявляться:
- чувством нехватки воздуха;
- общей и мышечной слабостью;
- потемнением в глазах;
- головокружениями;
- потерей сознания.
Изменения пульса
Пульс – это колебание эластичных стенок артерий, вызванное выбросом крови в них. В результате снижения сократительной активности миокарда при каждой систоле в артерии выталкивается меньшее количество крови, что приводит к изменению характеристик пульса. Определить пульс возможно, надавив пальцами на крупную артерию, располагающуюся относительно неглубоко.Наиболее доступными артериями, позволяющими определить пульс, являются:
- Сонная артерия – определяется на боковой поверхности шеи, на 2 – 3 см сбоку от кадыка (адамова яблока).
- Плечевая артерия – определяется в области средней трети внутренней поверхности плеча.
- Лучевая артерия – прощупывается в области переднебоковой поверхности запястья или нижней трети предплечья.
- Увеличением или, наоборот, уменьшением частоты – в норме частота сердечных сокращений и пульса составляет от 60 до 90 ударов в минуту.
- Нарушением ритма – неодинаковыми промежутками времени между несколькими последующими пульсовыми волнами.
- Малым наполнением (пустой или нитевидный пульс) – пульсовая волна ощущается слабее, чем обычно.
- Мягкостью – достаточно малейшего усилия, чтобы пережать артерию и предотвратить дальнейшее проведение пульсовой волны.
Бледность кожных покровов
Во время приступа стенокардии кожа может терять свой привычный розовый оттенок, «осветляться» или становиться слегка желтоватой. Данный симптом возникает из-за выделения в кровь катехоламинов (которые суживают сосуды кожи), а также в тяжелых случаях стенокардии, когда сердце оказывается не в состоянии перекачивать необходимые объемы крови, в результате чего происходит сужение периферических сосудов кожи, направленное на поддержание кровообращения в жизненно важных органах (головном мозге, печени, почках).С другой стороны, сужение кожных сосудов может являться первопричиной приступа стенокардии (например, на холоде), что также необходимо учитывать при диагностике.
Усиленное потоотделение
Данная реакция развивается рефлекторно и связана с поступлением в кровь гормонов стресса, в частности адреналина и норадреналина, что приводит к быстрому выделению большого количества холодного, липкого пота. Это обусловлено болью в груди, нехваткой воздуха и усиленным сердцебиением во время приступа стенокардии, что само по себе является сильным стрессовым фактором для человека. Усиленное потоотделение может происходить по всей поверхности тела, однако максимально выражено в области лица, подмышечных впадин, ладоней и подошв.Поведение больных во время приступа
Приступ стенокардии напряжения характеризуется весьма типичным поведением больного, что позволяет окружающим своевременно распознать данное заболевание. Во время приступа больной «замирает», то есть прекращает любую физическую активность. Если боль возникла во время ходьбы – он останавливается, прикладывает руку к груди и слегка нагибается вперед. Если приступ развился в ночное время (при тяжелых формах заболевания) – больные стараются принять сидячее положение в кровати (это уменьшает приток крови к сердцу и его потребность в кислороде).Частое и сильное сердцебиение, нехватка воздуха и боль существенно влияют на психоэмоциональное состояние пациента, которое описывается многими больными как «страх смерти». Лицо пациента во время приступа бледное, испуганное, «страдальческое», на лбу проступают капельки пота.
Виды стенокардии напряжения
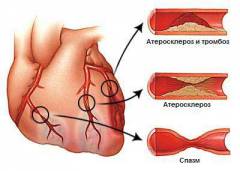 Существует несколько классификаций стенокардии, разработанных на основании патологических процессов, происходящих в сердечной мышце, с учетом клинических проявлений, риска развития осложнений и прогноза. В этом разделе будет приведена клиническая классификация, так как она лучше других позволяет понять суть изменений, происходящих в организме больного при данном заболевании.
Существует несколько классификаций стенокардии, разработанных на основании патологических процессов, происходящих в сердечной мышце, с учетом клинических проявлений, риска развития осложнений и прогноза. В этом разделе будет приведена клиническая классификация, так как она лучше других позволяет понять суть изменений, происходящих в организме больного при данном заболевании.С клинической точки зрения различают:
- впервые возникшую стенокардию напряжения;
- стабильную стенокардию напряжения;
- прогрессирующую стенокардию напряжения.
Впервые возникшая стенокардия напряжения
В данную группу входят приступы стенокардии, возникшие впервые либо после длительного (в несколько лет) периода жизни без приступов. Приступы могут возникать в результате воздействия любого из описанных выше факторов. Обычно такой диагноз ставится в течение месяца после возникновения первого приступа, после чего в зависимости от прогрессирования заболевания и тяжести проявлений выставляют диагноз стабильной или прогрессирующей стенокардии напряжения либо другой вид ишемической болезни сердца.Важно понимать, что впервые возникший приступ стенокардии может быть обусловлен не только сужением просвета сосуда, но и разрывом атеросклеротической бляшки, тромбозом или спазмом коронарных сосудов. Эти состояния относятся к так называемой спонтанной стенокардии и требуют незамедлительной госпитализации пациента.
Стабильная стенокардия напряжения
Данный диагноз выставляется в том случае, если болевой приступ возникает при физической активности определенной интенсивности. При этом нагрузка, необходимая для его возникновения, не изменяется в течение длительного времени, а клинические проявления всегда однотипны и схожи между собой.Стабильная стенокардия напряжения делится на 4 функциональных класса, которые определяются в зависимости от нагрузки, необходимой для возникновения болевого приступа.
В стабильной стенокардии напряжения различают:
- I функциональный класс. Приступы стенокардии возникают редко при крайне тяжелых физических нагрузках или стрессах. Длительность приступа обычно не превышает 2 – 3 минут. Повседневная деятельность больного никак не ограничена.
- II функциональный класс. Приступы стенокардии возникают при длительной, непрерывной ходьбе (более 500 метров), во время бега, при подъеме по ступенькам на несколько этажей. Вероятность возникновения приступа увеличивается при стрессе, на морозе, после еды или курения, что слегка ограничивает повседневную деятельность больного.
- III функциональный класс. Приступ возникает при медленной ходьбе на дистанцию более 100 – 200 метров, при подъеме на 1 этаж, при любом волнении или стрессе, что значительно ограничивает повседневную деятельность больного, однако он в состоянии самостоятельно себя обслуживать.
- IV функциональный класс. Приступ возникает при любой, даже самой незначительной нагрузке (подъеме с кровати, одевании пальто) или даже в покое (чаще ночью в положении лежа). Любые передвижения сопровождаются болью, поэтому такие больные нуждаются в постоянном уходе и наблюдении.
Прогрессирующая стенокардия напряжения
Если с течением времени происходит ухудшение клинической картины заболевания (по сравнению с ранее наблюдавшейся симптоматикой), то речь идет о прогрессирующей стенокардии напряжения.Характерными особенностями прогрессирующей стенокардии напряжения являются:
- Уменьшение минимальной нагрузки, вызывающей возникновение болевого приступа, включая появление симптомов в покое.
- Увеличение длительности приступа.
- Увеличение частоты и выраженность загрудинных болей.
- Присоединение новых симптомов (помимо боли, может появляться одышка, нарушения сердечного ритма, обмороки).
- Снижение эффективности нитроглицерина (принимаемой ранее дозы становится недостаточно, чтобы устранить болевой синдром).
Диагностика стенокардии напряжения
Диагностикой и лечением стенокардии занимается врач-кардиолог. Для подтверждения диагноза важную роль играет правильный опрос больного (сбор анамнеза), в ходе которого врач выявляет наличие факторов риска, а также просит пациента подробно описать приступы стенокардии, рассказать, что их провоцирует и что пациент предпринимает для облегчения своего состояния.Правильный опрос позволяет заподозрить стенокардию напряжения, однако для окончательного подтверждения диагноза, определения формы заболевания и назначения правильного лечения необходимо провести целый ряд дополнительных исследований.
Для подтверждения диагноза стенокардии напряжения применяется:
- осмотр и клиническое обследование;
- электрокардиография (ЭКГ);
- функциональные нагрузочные тесты;
- суточный мониторинг ЭКГ по методу Холтера;
- эхокардиография (ЭхоКГ);
- сцинтиграфия сердца;
- позитронная эмиссионная томография (ПЭТ);
- коронароангиография;
- лабораторные исследования.
Осмотр и клиническое обследование
При подозрении на стенокардию напряжения врач обязательно проводит полное клиническое обследование пациента, уделяя особое внимание выявлению факторов риска, которые могли бы привести к развитию атеросклероза.Во время клинического обследования врач оценивает:
- состояние кожных покровов;
- массу тела;
- сердечно-сосудистую систему;
- дыхательную систему.
Во время общего осмотра можно выявить ряд неспецифических признаков, указывающих на нарушение обмена жиров и на распространенный атеросклеротический процесс. Так, в области верхнего века могут определяться ксантелазмы – желтоватого цвета образования, выступающие над поверхностью кожи, представляющие собой скопление липидов. Такие же образования (ксантомы) могут определяться и на других участках кожи по всему телу.
Другим признаком атеросклероза является старческая корнеальная дуга – светло-серая полоска, располагающаяся по краю роговицы глаза. Конечно, отсутствие данных признаков не исключает возможность наличия атеросклероза, однако их наличие является довольно специфическим симптомом данного заболевания.
Оценка массы тела
Более чем у половины больных стенокардией отмечается избыточная масса тела, вплоть до ожирения различной степени. Оценить вес пациента возможно с помощью индекса массы тела (ИМТ) – стандартизированного показателя, вычисляемого по формуле - ИМТ = (вес в килограммах) / (рост в метрах) 2. Нормальным считается показатель, находящийся в пределах от 18,5 до 24,9.
Исследование сердечно-сосудистой системы
При перкуссии (простукивании) и пальпации грудной клетки может определяться смещение границ сердца влево. Это обусловлено гипертрофией (увеличением) миокарда – компенсаторной реакцией, возникающей при длительной повышенной нагрузке на сердце.
При выслушивании сердца во время приступа стенокардии определяется приглушение сердечных тонов (из-за снижения сократительной способности миокарда), появление патологических шумов, аритмии, учащенное или редкое сердцебиение. Вне приступа в легких случаях заболевания никаких изменений не отмечается. При тяжелых формах (III – IV функциональный класс) приглушение сердечных тонов и аритмии могут определяться и в покое.
Характеристики пульса во время приступа стенокардии были описаны ранее. Очень важно провести одновременное выслушивание сердца и определение пульса на лучевой артерии, так как при некоторых аритмиях ЧСС может быть больше, чем частота пульса.
Более чем в половине случаев выявляется увеличение артериального давления выше 140/90 миллиметров ртутного столба (при норме 120/80 мм. рт. ст.).
Исследование дыхательной системы
Оценивается характер и частота дыхания, участие грудной клетки и вспомогательных мышц (шеи и плечевого пояса) в акте дыхания, наличие или отсутствие одышки. Если при выслушивании легких определяются влажные хрипы – это может быть признаком сердечной недостаточности и выхода жидкой части крови в дыхательные пути (развитие отека легких), что характерно для поздних стадий заболевания.
Электрокардиография
ЭКГ позволяет определить функциональную активность сердца и выявить признаки целого ряда заболеваний. Принцип метода основан на измерении разницы электрических потенциалов между возбужденным и не возбужденным участками миокарда, возникающих при последовательном распространении нервного импульса.Электрокардиография занимает не более 2 – 5 минут. К телу пациента присоединяются электроды, подключенные к специальному аппарату – электрокардиографу, который записывает данные электрической активности сердца на бумаге.
У половины больных стенокардией (особенно у молодых пациентов) вне приступа ЭКГ не выявит никаких изменений. При III – IV функциональных классах у пожилых или длительно болеющих пациентов могут определяться изменения, характерные для различных осложнений заболевания. Во время приступа стенокардии всегда отмечаются признаки ишемии миокарда.
Вне приступа стенокардии ЭКГ может выявить:
- нарушения ритма и проводимости;
- признаки гипертрофии миокарда;
- признаки перенесенного инфаркта миокарда;
- увеличение времени сердечного цикла.
- Изменение амплитуды и полярности зубца Т. Данный зубец отображает процесс реполяризации (расслабления) желудочков сердца во время диастолы. В норме он положительный (то есть, направлен в ту же сторону, что и комплекс QRS, отображающий систолу), высота его не более 3 – 6 мм. При ишемии миокард получает недостаточно кислорода, в связи с чем нарушаются процессы мышечного расслабления, что может проявляться высоким (более 8 мм) и/или отрицательным зубцом Т на ЭКГ.
- Депрессия (снижение) сегмента ST. Сегмент ST отображает промежуток времени от окончания сокращения желудочков до начала их расслабления, то есть момент, когда миокард максимально напряжен. В норме данный сегмент находится на уровне изолинии. При ишемии легкой или средней степени тяжести максимальная сила сокращения сердечной мышцы уменьшается, что отразится в снижении сегмента ST ниже изолинии.
- Подъем сегмента ST. Свидетельствует о тяжелой ишемии, распространяющейся на всю толщину стенки миокарда.
Функциональные нагрузочные тесты
Ввиду того, что вне приступа изменения на электрокардиограмме часто отсутствуют, с диагностической целью применяются различные методы, провоцирующие развитие ишемии миокарда, то есть возникновение приступа стенокардии. Во время выполнения тестов производится непрерывная регистрация ЭКГ, артериального давления (каждые 2 – 3 минуты), а также выслушивание тонов сердца.Важно понимать, что данные исследования связаны с определенными рисками, поэтому их необходимо выполнять только в условиях стационара в присутствии квалифицированного врача при наличии инструментов и медикаментов, необходимых для оказания первой помощи.
Противопоказаниями к выполнению нагрузочных тестов являются:
- подозрение на острый инфаркт миокарда;
- нестабильная стенокардия;
- тяжелая сердечная недостаточность и/или дыхательная недостаточность;
- лихорадка (повышение температуры тела более 39ºС);
- выраженное повышение артериального давления (более 200/100 мм. рт. ст.);
- тяжелые аритмии;
- частые обмороки в анамнезе.
- велоэргометрия;
- тредмил (беговая дорожка);
- добутаминовый тест;
- дипиридамоловый тест;
- чреспищеводная электрическая стимуляция сердца.
При этом исследовании пациент садится на специальный аппарат, напоминающий велотренажер, и врач с помощью компьютерной программы задает нагрузку определенной интенсивности, постепенно повышая ее. При появлении признаков ишемии миокарда на ЭКГ либо при ухудшении самочувствия больного исследование немедленно прекращается, и пациенту дается таблетка нитроглицерина под язык.
Тредмил
В данном случае вместо велоэргометра используется движущаяся дорожка, угол наклона и скорость движения которой регулируется врачом. Пациент идет или бежит по ней, и в это время производится регистрация ЭКГ и других показателей работы сердца.
Добутаминовый тест
Добутамин – лекарственный препарат, внутривенное введение которого приводит к увеличению ЧСС и подъему артериального давления, что усиливает нагрузку на сердце и увеличивает его потребность в кислороде. Если при этом у пациента имеется атеросклероз коронарных сосудов, возникнет типичная клиническая и электрокардиографическая картина приступа стенокардии.
Данное исследование показано в том случае, если невозможно выполнить велоэргометрию или тест на беговой дорожке (например, при переломах или других заболеваниях опорно-двигательного аппарата, при дыхательной недостаточности).
Дипиридамоловый тест
Дипиридамол (Курантил) – медикамент, вызывающий быстрое и выраженное расширение мелких коронарных артерий. При внутривенном введении данного препарата происходит перераспределение кровотока в сердечной мышце - здоровые артерии расширяются, и в них поступает большее количество крови. В то же время артерии, пораженные атеросклерозом, расшириться не могут, поэтому количество поступающей в них крови уменьшается (возникает феномен обкрадывания), что приводит к развитию ишемии пораженного участка миокарда.
Данное исследование показано при невозможности выполнения тестов с физической нагрузкой, а также у молодых, физически крепких людей (чтобы вызвать приступ стенокардии у спортсмена, нужны экстремально тяжелые либо длительные нагрузки).
Чреспищеводная электрическая стимуляция сердца
Данный метод показан в тех случаях, когда невозможно выполнить тесты с физической нагрузкой. В этом случае в пищевод (через рот или нос) вводится специальный электрод, который устанавливается на уровне предсердий и начинает посылать к сердцу электрические импульсы, увеличивая, таким образом, частоту сердечных сокращений и провоцируя приступ стенокардии. Регистрация показателей работы сердца проводится так же, как и при других нагрузочных тестах.
Суточный мониторинг ЭКГ по Холтеру
Суть данного исследования заключается в использовании небольшого переносного электрокардиографа, который крепится к телу пациента и регистрирует ЭКГ в течение 24 и более часов. Полученные при этом данные сохраняются во встроенном компьютере и могут быть изучены после прекращения исследования.Основным преимуществом данного метода является возможность исследования работы сердца во время повседневной активности пациента. Это позволяет выявить условия возникновения приступов стенокардии и возможные факторы риска.
Эхокардиография
Принцип метода заключается в ультразвуковом исследовании сердца и крупных сосудов, проводимом с целью выявления функциональных или органических поражений.ЭхоКГ позволяет определить:
- размеры сердца и его камер;
- степени наполнения сердца кровью;
- застой крови в легочных венах;
- гипертрофию миокарда;
- нарушение кровотока в коронарных артериях (допплер-эхокг);
- перенесенные инфаркты миокарда.
Сцинтиграфия сердца
Принцип данного метода заключается во введении в коронарные артерии радиоактивного вещества (обычно используется талий). Талий поглощается кардиомиоцитами и подвергается распаду в них, в результате чего выделяется радиоактивное излучение, регистрируемое специальными камерами в трех проекциях. Участок миокарда, кровоснабжение которого нарушено, поглощает меньше талия и будет определяться на сцинтиграмме как «холодный» очаг.Эффективность метода значительно возрастает, если использовать его во время тестов с физической нагрузкой либо при проведении дипиридамолового теста.
Позитронная эмиссионная томография
Данный метод основан на введении в организм специальных радиоактивных веществ, которые включаются в обменные процессы, происходящие в сердечной мышце. Таким образом возможно определить не только зоны ишемии, характеризующиеся снижением метаболических (обменных) процессов, но и участки нежизнеспособного миокарда (после инфаркта).Коронароангиография
Это рентгенологическое исследование, являющееся «золотым стандартом» в диагностике атеросклероза сосудов сердца. Суть метода заключается в ведении в коронарные артерии рентгеноконтрастного вещества, что позволяет выявить пораженные сосуды, определить локализацию, размеры атеросклеротической бляшки и степень сужения просвета артерии. Данный метод всегда используется при планировании хирургического устранения склеротических бляшек.Выполнение коронароангиографии противопоказано:
- при системных инфекциях;
- при тяжелой сердечной недостаточности;
- при аритмиях;
- при нарушении мозгового кровообращения.
Лабораторные исследования
При неосложненной стенокардии напряжения лабораторное исследование крови не выявляет никаких отклонений от нормы. Однако определенные анализы могут быть полезны для выявления причины стенокардии либо при подозрении на развитие инфаркта миокарда.При стенокардии напряжения врач может назначить:
- Общий анализ крови. Уменьшение концентрации эритроцитов и гемоглобина в крови говорит о наличии анемии, усугубляющей ишемию миокарда.
- Биохимический анализ крови. Определяется уровень глюкозы (для исключения сахарного диабета), а также определяются уровни всех липопротеинов в крови. На нарушение обмена жиров в организме может указывать повышение уровня общего холестерина (более 5,2 ммоль/л) и ЛПНП (более 3 ммоль/л), а также снижение концентрации ЛПВП (менее 1 ммоль/л).
- Определение уровня гормонов щитовидной железы (Т3 и Т4). Снижение их концентрации в крови может наблюдаться при гипотиреозе.
- Определение биохимических маркеров повреждения миокарда. Данные маркеры представляют собой внутриклеточные ферменты, которые попадают в кровь после разрушения кардиомиоцитов (при инфаркте миокарда). Наиболее информативным является определение уровня тропонинов, миоглобина, креатинфосфокиназы (МВ-фракции) и лактатдегидрогеназы (ЛДГ).
Лечение стенокардии напряжения
Лечебные мероприятия при стенокардии должны быть направлены на уменьшение частоты и интенсивности болевых приступов, предотвращение развития осложнений и устранение причины заболевания (если это возможно). Обычно пациенты со стабильной стенокардией напряжения не нуждаются в госпитализации, однако при развитии осложнений им может понадобиться срочная медицинская помощь.Основными направлениями в лечении стенокардии напряжения являются:
- устранение болевого приступа;
- медикаментозное лечение;
- диетотерапия;
- изменение образа жизни;
- народные методы лечения;
- хирургическое лечение.
Устранение болевого приступа
Как говорилось ранее, болевой приступ возникает внезапно и длится около 5 минут. Однако следует понимать, что каждый приступ стенокардии сопровождается нарушением работы сердечной мышцы, а это в отсутствии правильного и своевременного лечения может стать причиной инфаркта миокарда и смерти.При возникновении приступа стенокардии необходимо:
- Немедленно прекратить любую физическую активность. Нужно успокоиться и принять удобное положение. Не рекомендуется ложиться, так как при этом боль может усилиться. Лучше всего сесть или, если приступ случился на улице, найти, обо что опереться. Если приступ развился в ночное время, следует принять полусидячее положение. Не нужно резко вставать с кровати, так как это может привести к головокружению и потере сознания.
- Принять таблетку нитроглицерина под язык. Нитроглицерин (препарат из группы нитратов) расслабляет мускулатуру сосудов (преимущественно вен), уменьшая количество поступающей к сердцу крови. Это снижает нагрузку на сердечную мышцу и ее потребность в кислороде. При приеме под язык 1 таблетки нитроглицерина (0,5 мг) отмечается быстрое (через 30 – 60 секунд) наступление эффекта, что обусловлено поступлением препарата непосредственно в кровоток. Если через 5 минут боль не уменьшилась, можно принять еще 1 таблетку. Если после рассасывания 3 таблеток болевой приступ не прошел, следует немедленно вызвать скорую помощь, так как в данном случае высока вероятность развития инфаркта миокарда.
- Обратиться к специалисту. Если боль возникла при меньшей, чем обычно, физической нагрузке, если во время приступа появились симптомы, которых раньше не было (одышка, головокружение, потеря сознания), либо если приступ возник впервые, необходимо проконсультироваться с врачом, так как описанные проявления могут указывать на прогрессирование заболевания или на нестабильную стенокардию.
Медикаментозное лечение
Больным с легкой формой стабильной стенокардии напряжения (I – II функциональные классы) медикаментозное лечение показано во время приступов (для их купирования), а также для коррекции нарушенного обмена жиров в организме. При других формах стенокардии дополнительно назначаются лекарственные препараты, воздействующие на сердечно-сосудистую систему, улучающие свойства крови и снижающие риск развития осложнений.Основными направлениями медикаментозного лечения стенокардии напряжения являются:
- Антитромбоцитарная терапия – уменьшает риск образования тромбов на стенке атеросклеротической бляшки (что является основной причиной инфаркта и смерти).
- Антиишемическая терапия – используются препараты, которые снижают нагрузку на сердце, тем самым предупреждая или устраняя приступ стенокардии и другие симптомы заболевания.
- Улучшение обмена веществ в зоне ишемии - применяются препараты, повышающие устойчивость миокарда в условиях недостатка кислорода.
- Коррекция обмена жиров – предупреждает дальнейшее прогрессирование атеросклероза.
Медикаментозное лечение стенокардии напряжения
| Группа медикаментов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Антитромбоцитарная терапия | |||
| Нестероидные противовоспалительные средства | Аспирин (Ацетилсалициловая кислота) | Угнетает фермент циклооксигеназу, что препятствует активации тромбоцитов, склеиванию их друг с другом и с сосудистой стенкой (то есть, образованию тромба). | Принимать внутрь, после еды, запивая стаканом воды. Рекомендуемая доза – 100 – 325 мг 1 раз в сутки. Длительность лечения – несколько месяцев. |
| Антиагреганты | Тиклопидин (Тиклид) | Блокируют рецепторы тромбоцитов, угнетая процесс тромбообразования. Снижают концентрацию IV фактора свертывания в крови. | Внутрь, во время или после еды, в дозе 250 мг 2 раза в день. Длительность применения – не более 2 – 3 месяцев. Во время лечения необходимо 2 раза в месяц сдавать общий анализ крови (препарат может угнетать кроветворение). |
| Клопидогрел (Плавикс) | Внутрь, независимо от приема пищи, в дозе 75 мг 1 раз в сутки. Во время лечения необходимо дважды в месяц сдавать общий анализ крови. | ||
| Антиишемическая терапия | |||
| Нитраты | Нитроглицерин | Расширяют вены организма, уменьшая нагрузку на сердце (более подробный механизм действия описан выше). Разница заключается в скорости наступления и длительности эффекта. | Правила применения и дозировка описаны выше. |
| Изосорбида динитрат (Изокет, Аэросонит) | Внутрь, по 1 таблетке длительного действия (60 или 120 мг) 1 – 2 раза в стуки. Эффект развивается через 30 – 50 минут и длится 12 – 15 часов. | ||
| Изосорбида мононитрат (Изомонат, Монизид, Моно Мак) | Внутрь, по 1 таблетке длительного действия (50 – 100 мг) 1 раз в сутки. Эффект развивается через 30 – 50 минут и длится до 24 часов. | ||
| Другие сосудорасширяющие средства | Молсидомин | Расширяет вены организма (подобно нитратам), а также угнетают активацию тромбоцитов и тромбообразование. | Внутрь, независимо от приема пищи, по 2 – 4 мг (1 – 2 таблетки) 2 – 3 раза в сутки. Препараты длительного действия – по 1 таблетке (8 мг) 1 – 2 раза в сутки. |
| В-адреноблокаторы | Пропранолол | Блокируют специфические В-рецепторы в сердце, вызывая:
| Внутрь, независимо от приема пищи, по 20 – 40 мг 3 – 4 раза в сутки. Лечение длительное. Отмена препарата (как и всех В-блокаторов) должна проводиться медленно с постепенным снижением дозы в течение нескольких недель (в противном случае может развиться тахикардия, головная боль, аритмия). |
| Атенолол | Внутрь, по 50 – 100 мг 1 – 2 раза в день. | ||
| Бисопролол | Внутрь, по 5 – 20 мг 1 раз в сутки. | ||
| Блокаторы медленных кальциевых каналов (БМКК) | Верапамил | Блокирует поступление кальция в клетки синоатриального узла и кардиомиоцитов, уменьшая ЧСС и сократительную активность сердца. | Внутрь, независимо от приема пищи, по 80 – 120 мг 2 – 3 раза в стуки. |
| Нифедипин | Расширяет периферические артерии, снижая артериальное давление и нагрузку на сердце. | Внутрь, по 20 мг 1 – 2 раза в сутки. | |
| Дилтиазем | Сочетает в себе эффекты двух описанных выше медикаментов. | Внутрь, в дозе 90 – 180 мг 1 раз в сутки. | |
| Улучшение обмена веществ зоне ишемии | |||
| Цитопротекторы | Рибоксин | Предшественник АТФ (аденозинтрифосфата – источника энергии в организме). Улучшает коронарное кровообращение и обменные процессы в зоне ишемии, препятствует развитию аритмий. | Принимать внутрь. Начальная доза – 200 мг 3 – 4 раза в сутки. При необходимости суточная доза может быть увеличена до 2,5 г. Длительность лечения – до 3 месяцев. |
| Триметазидин | Оптимизирует использование кислорода кардиомиоцитами в зоне ишемии. | Внутрь, во время еды, по 20 мг 2 – 3 раза в сутки. | |
| Коррекция обмена жиров | |||
| Статины | Симвастатин (Зокор, Симвор) | Препараты данной группы угнетают образование холестерина в печени, что приводит к снижению концентрации ЛПНП и одновременному повышению концентрации ЛПВП в крови. | Внутрь, 1 раз в сутки (вечером, во время ужина, так как синтез холестерина происходит преимущественно ночью), в дозе 5 – 80 мг. Запивать стаканом кипяченой воды. |
| Правастатин (Липостат) | Внутрь, 1 раз в сутки во время ужина, в дозе 10 – 20 мг. | ||
| Ловастатин (Мевакор, Ровакор) | Внутрь, 1 раз в сутки во время ужина, в дозе 10 – 40 мг. | ||
| Препараты никотиновой кислоты | Аципимокс | Снижает концентрацию свободных жирных кислот и ЛПНП в крови. | Внутрь, по 250 мг 2 раза в сутки, после еды. |
| Эндурацин | Снижает концентрацию холестерина и ЛПНП в крови. Повышает концентрацию ЛПВП. | Начальная доза – 500 мг 1 – 3 раза в сутки. При отсутствии эффекта суточная доза может быть увеличена до 2 грамм. | |
| Секвестранты желчных кислот | Холестирамин | Связывают желчные кислоты в кишечнике и способствуют их выведению из организма, в результате чего в печени активируется образование желчи из холестерина. Снижают уровень общего холестерина и ЛПНП в крови. | От 2 до 5 грамм препарата растворить в стакане воды. Принимать внутрь, перед едой, 2 – 4 раза в сутки. |
| Колестипол (Холестид) | Внутрь, перед едой, растворяя в стакане воды. Начальная доза – 1 – 1,5 г 2 – 4 раза сутки. При необходимости суточная доза может быть увеличена до 30 г. | ||
Диетотерапия
Диета является ключевым моментом в лечении стенокардии напряжения, особенно при ожирении и выраженном повышении уровня холестерина и ЛПНП в крови. Таким больным показана диета номер 10 «С», целью которой является нормализация концентрации холестерина в крови, устранение избыточной массы тела и нормализация обмена веществ в организме.По данным ВОЗ (Всемирной Организации Здравоохранении) здоровый человек не должен употреблять более 300 мг холестерина в сутки. У больных атеросклерозом или стенокардией данный показатель не должен превышать 200 мг в сутки.
Содержание холестерина в основных продуктах питания
| Наименование продукта | Примерное количество холестерина (в миллиграммах) |
| Почки (100г) | 1120 |
| Печень (100г) | 430 |
| Красная или черная икра (100г) | 300 |
| Яичный желток | 210 |
| Креветки (100г) | 150 |
| Сливки 20% (1 стакан) | 120 мг |
| Рыба средней жирности (морской окунь, карп) | 90 |
| Вареное мясо (говядина, баранина) | 90 - 95 |
| Колбаса вареная (100г) | 60 |
| 1 стакан молока (6%) | 45 |
| 1 стакан кефира (3%) | 30 |
| Молочное мороженное | 15 |
| 1 чайная ложка майонеза | 5 |
| Сгущенное молоко | 2 |
При стенокардии напряжения рекомендуется дробное питание (4 – 6 раз в сутки небольшими порциями). Последний прием пищи должен быть как минимум за 2 – 3 часа перед сном. Питание должно быть регулярным, так как длительное голодание активирует процессы запасания жира в организме.
Диетотерапия у пациентов со стенокардией напряжения
| Рекомендуется употреблять | Не рекомендуется употреблять |
|
|
Изменение образа жизни
Изменение образа жизни является одним из важных этапов лечения. В первую очередь, необходимо устранить все факторы риска, которые могут вызвать прогрессирование стенокардии и спровоцировать болевой приступ. Кроме того, научно доказано, что умеренная физическая активность приводит к снижению концентрации «плохого» холестерина и к повышению уровня ЛПВП, поэтому больным необходимо регулярно заниматься спортом. Рекомендации по изменению образа жизни при стенокардии напряжения
| Что рекомендуется делать? | Что не рекомендуется делать? |
|
|
Народные методы лечения
Некоторые лекарственные растения применяются народной медициной для борьбы с заболеваниями сердца. Определенный эффект от них можно ожидать и при стенокардии напряжения. В основном применяются расслабляющие и успокаивающие травы, вещества, улучшающие работу сердца и нормализующие обмен веществ в организме.Для лечения стенокардии напряжения используется:
- Настой боярышника. Для приготовления настоя нужно взять 3 столовых ложки ягод боярышника и залить 2 литрами крутого кипятка. Настаивать сутки в темном месте, после чего процедить, выжать набухшие ягоды и принимать по 1 стакану в день во время еды. Оказывает противоаритмическое действие, снижает артериальное давление, улучшает кровоснабжение сердца, а также уменьшает количество холестерина в крови. Длительность лечения не более 3 недель подряд.
- Настой корня валерианы. Нужно взять 1 столовую ложку измельченного коря валерианы и залить 1 стаканом кипятка. Настаивать в темном месте в течение суток, после чего процедить и принимать по 1 столовой ложке 3 раза в день за 30 минут перед едой. Валериана обладает успокаивающим действием, расширяет коронарные сосуды, а также снижает уровень холестерина в крови (усиливая выведение желчи из организма).
- Настойка пустырника. 100 грамм сухих листьев пустырника залить 500 мл 70% спирта и настаивать в темном месте в течение 3 – 4 недель. Процедить и принимать по 5 – 7 капель настойки 3 – 4 раза в день за 30 минут до еды. Пустырник обладает успокаивающим действием, улучшает работу сердца, а также способствует выведению жидкости из организма, что снижает нагрузку на сердечную мышцу.
Хирургическое лечение
Хирургическое лечение заключается в реваскуляризации (восстановлении проходимости) коронарных артерий во время операции. Данная методика снижает риск развития осложнений и увеличивает среднюю длительность жизни больных.С целью реваскуляризации коронарных артерий используется:
- Чрескожная транслюминальная коронарная ангиопластика. К месту стеноза проводится специальный баллончик, который раздувается под давлением в несколько атмосфер, разрушая атеросклеротическую бляшку и увеличивая просвет артерии на 50 – 80%. Риск повторного стенозирования при данном методе составляет более 30%. В связи с этим в последнее время применяют метод стентирования – после расширения стенозированной артерии в нее устанавливается особый проволочный каркас (стент), который предотвращает повторный стеноз.
- Аортокоронарное шунтирование. Суть данной операции заключается в наложении анастомоза, то есть обходного пути, проводящего кровь от аорты к коронарной артерии дальше места сужения. С этой целью обычно используется часть подкожной вены бедра пациента. Эффективность данной операции составляет почти 90%, что обеспечивает нормальное кровоснабжение миокарда в течение 10 и более лет.
- поражение двух или трех коронарных артерий;
- поражение левой коронарной артерии (более крупной, питающей левый желудочек);
- выраженное снижение насосной функции сердца (независимо от количества пораженных артерий).
- При диффузном стенозе всех коронарных артерий.
- При снижении насосной функции сердца, обусловленной наличием множества рубцов (после перенесенных инфарктов).
- При наличии тяжелых сопутствующих заболеваний (почечной недостаточности или печеночной недостаточности, рака в последней стадии и так далее).
Прогноз по трудоспособности и качеству жизни для больных со стенокардией напряжения
Прогноз определяется, в первую очередь, видом заболевания. При I – II функциональных классах стабильной стенокардии напряжения качество жизни больных в общем не снижается. Они могут доживать до глубокой старости при условии, что будут принимать адекватное лечение, соблюдать диету и вести здоровый образ жизни. Единственным ограничением больных из данной группы является работа, связанная с тяжелой физической нагрузкой (профессиональный спорт, работа в сельскохозяйственной промышленности, на лесоповале и так далее). Риск развития осложнений при этих формах стенокардии относительно невысокий.При нестабильной стенокардии напряжения (впервые возникшей или прогрессирующей) либо при III – IV функциональных классах стабильной стенокардии прогноз менее оптимистичен. Такие пациенты часто оказываются нетрудоспособными, а их повседневная активность значительно ограничена, что иногда требует постоянного наблюдения. Без своевременного лечения продолжительность жизни таких пациентов снижается. Это обусловлено высоким риском развития осложнений, многие их которых могут заканчиваться смертельным исходом.
Стенокардия напряжения может осложниться:
- Инфарктом миокарда. Инфаркт – наиболее грозное осложнение стенокардии, возникающее в результате разрыва стенки атеросклеротической бляшки и образования тромба, полностью закупоривающего просвет пораженной артерии. Следствием этого является гибель участка миокарда, доставка крови к которому нарушена. Если сразу после этого не наступила смерть больного (из-за резкого и выраженного снижения сократительной активности сердца), погибшие кардиомиоциты замещаются фиброзной тканью, то есть формируется рубец.
- Аритмиями. Нарушение кровоснабжения миокарда, а также наличие рубцов, способствует возникновению аритмий, что может быть причиной головокружений и обмороков. Наиболее опасным видом аритмии является фибрилляция желудочков, при которой кардиомиоциты сокращаются и расслабляются разрозненно с высокой частотой. Насосная функция сердца при этом почти отсутствует, что без экстренной помощи (дефибрилляции) приводит к смерти пациента в течение 2 – 5 минут.
- Сердечной недостаточностью. При выраженном атеросклерозе либо в результате множества перенесенных инфарктов сердце оказывается не в состоянии выполнять свою функцию, что приводит к появлению отеков на ногах, одышке, отеку легких и другим проявлениям сердечной недостаточности.
- Тромбоэмболией легочной артерии. В некоторых случаях при разрыве атеросклеротической бляшки тромб может попасть в правый желудочек. С током крови он переносится в легочные артерии и закупоривать их, что может привести к острой дыхательной недостаточности и смерти пациента.
- пожилой возраст;
- появление первых приступов до 30 лет;
- распространенный атеросклеротический процесс (при поражении более 3 коронарных артерий прогноз менее благоприятен);
- выраженный стеноз левой коронарной артерии (сужение более 70% ее просвета);
- выраженное снижение сократительной способности сердца;
- высокое артериальное давление (более 180/90 мм. рт. ст.);
- сахарный диабет;
- сопутствующая дыхательная недостаточность.