Заложенность носа, в большинстве случаев, является признаком воспаления его слизистой оболочки. Воспалительные процессы в носу могут быть вызваны различными причинами (
инфекцией, аллергией, механической травмой и др.). Иногда причиной заложенности носа служат обструктивные заболевания, при которых просвет носовых ходов перекрывается разнообразными образованиями (
опухолью, абсцессом, инородным телом и др.). Этот симптом также может быть проявлением некоторых патологий носоглотки (
опухолей, аденоидов, ретрофарингеальной аденофлегмоны), которая соединяет полость носа с глоткой.
Анатомия носа и свойства слизистой носа
![]()
Нос человека состоит из двух принципиально важных областей – наружного и внутреннего носа. Наружным носом называется та его часть, которая располагается в центральной части лицевого черепа (
лица). Под внутренним носом (
носовой полостью) понимают все остальные структуры носа, находящиеся с обратной стороны от наружного носа. Внутренний нос посредством перегородки носа разделяется на две симметричные половины, вокруг которых, уже вне носовой полости, размещаются околоносовые пазухи.
Наружный нос
Наружный нос – это анатомическое образование пирамидальной формы в центральной части лицевого черепа. В структуре наружного носа очень хорошо можно разглядеть две боковые грани, спереди и сверху стыкующиеся друг с другом и образующие спинку наружного носа. В верхней части спинка носа называется корнем (
переносицей), а в нижней – кончиком носа. Кзади и книзу боковые грани наружного носа плавно переходят в соседние структуры лицевого черепа – глазницы (
сверху), щеки (
с боков), окологубную зону (
снизу).
От кончика носа вниз отходит хрящевая структура, которая является частью перегородки носовой полости. Эта структура совместно с боковыми гранями (
носящими в этой зоне название крыльев носа) образует наружные носовые отверстия (
ноздри), посредством которых носовая полость (
внутренний нос) сообщается с внешней окружающей средой. Остовом наружного носа являются хрящевая и костная ткань. Сверху эти ткани покрыты кожей. Между остовом и кожей в области носа присутствуют мимические мышцы (
мышца опускающая перегородку носа, носовая мышца).
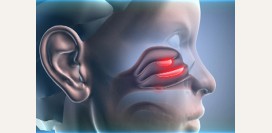
Внутренний нос (носовая полость)
Носовая полость – анатомическое пространство, имеющее четыре стенки (
верхнюю, нижнюю и две латеральные), сообщающееся с внешней средой через ноздри (
наружные носовые отверстия) и с носоглоткой через хоаны (
внутренние носовые отверстия). Верхнюю стенку носовой полости формируют различные кости (
лобные, носовые, а также решетчатая и клиновидная кости). Нижнюю стенку носовой полости формирует соединение между горизонтальными пластинками обеих небных костей и небными отростками обеих верхних челюстей.
В состав каждой латеральной (
внешней боковой) стенки носовой полости входит множество анатомических образований (
слезная кость, участок небной кости, крыловидный отросток клиновидной кости, лабиринт решетчатой кости, крыльные и добавочные хрящи, тело и лобный отросток верхней челюсти). В передней части латеральных стенок носовой полости, непосредственно под крыльями носа, находится ее передний отдел, который называется преддверием носа.
Вся носовая полость посредством перегородки носа разделяется на две симметричные половины (
или полости) – правую и левую. Поэтому нередко эту перегородку причисляют к пятой (
медиальной) стенке носа. Медиальная стенка носовой полости образуется за счет соединения костных и хрящевых анатомических образований. К костным образованиям относят сошник и перпендикулярную пластинку решетчатой кости. Эти две структуры формируют заднюю часть перегородки носа. В передней своей части перегородка носа представлена эластичным четырехугольным хрящом, верхний конец которого участвует в образовании переднего отдела спинки наружного носа (
в том числе и кончика носа).
На латеральной стенке в одной и другой половине носа имеются три носовые раковины (
верхняя, средняя, нижняя) – плоские продолговатые образования. Они выступают прямо в полость носа по направлению к перегородке носа. Непосредственно под ними находятся носовые ходы. Всего их три – верхний, средний и нижний. Таким образом, внутри носа существуют два верхних, два средних и два нижних носовых хода. Верхние носовые ходы локализуются между верхними и средними носовыми раковинами. Средние носовые ходы расположены между средними и нижними носовыми раковинами. Нижние носовые пути ограничены сверху нижними носовыми раковинами, а снизу – небом (
структурой, отделяющей ротовую и носовую полости).
Концы всех носовых раковин, как правило, не достигают перегородки носа. Поэтому между этими концами и самой перегородкой образуется свободное пространство, которое называется общим носовым ходом. Соответственно, в каждой из половин носовой полости существует только один общий носовой ход. С ним постоянно напрямую контактируют носовые ходы на всех трех уровнях. В заднем отделе носовой полости концы носовых раковин постепенно уменьшаются и затем полностью исчезают. Это происходит в области узкого воронкообразного отверстия, соединяющего нос с глоткой. В данное отверстие открываются хоаны (
внутренние носовые отверстия).
Прежде чем попасть в глотку воздух из носа проходит через ее верхнюю часть - носоглотку. Носоглотка представляет собой маленькую полость, спереди граничащую с полостью носа, сзади – с шейными позвонками, сверху – с костями черепа (
затылочной и клиновидной), а снизу – с полостью самой глотки. На боковых стенках носоглотки имеются глоточные отверстия слуховых (
евстахиевых) труб, которые соединяют полость глотки со средним ухом.
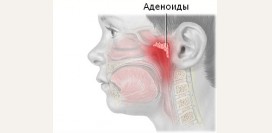
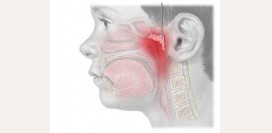
Важным компонентом носоглотки является носоглоточная
миндалина – образование из лимфоидной ткани. Носоглоточная миндалина находиться на задней стенке глотки в толще ее слизистой оболочки. Ее основной функцией является предотвращение попадания в организм вредоносных
микробов. В некоторых случаях она может увеличиваться и блокировать движение воздуха из носа в глотку, что сопровождается появлением заложенности носа. Такое состояние называется аденоидами (
гипертрофия носоглоточной миндалины).
Все стенки носовой полости покрыты слизистой оболочкой, являющейся самым поверхностным слоем внутреннего носа. Эта оболочка прочно спаяна с костями и хрящами, участвующими в образовании носовой полости. В передних отделах носа (
преддверии носа) слизистая оболочка представлена многослойным плоским ороговевающим эпителием (
то есть, по сути, кожей), на поверхности которого имеется много волос. Также сюда открываются выводные протоки сальных желез.
Позади преддверия носа слизистая оболочка выстлана многорядным цилиндрическим мерцательным эпителием, в состав которого входят бокаловидные (
секретируют носовой секрет), реснитчатые и микроворсинчатые клетки, которые механически выводят из носа вредные вещества. В области верхних носовых ходов (
а также частично средних) в слизистой оболочке расположено большое количество рецепторных нейросенсорных (
обонятельных) клеток. Поэтому эту зону называют еще обонятельной областью слизистой оболочки носовой полости.
Внутри слизистой оболочки носа расположено огромное количество сосудов, кровоснабжающих разные структуры носа. Артериальную кровь в носовую полость доставляют ветви крылонебной и глазничной артерий. Венозный отток осуществляется по одноименным венам. В области нижних и средних носовых ходов, а также задней части перегородки носа слизистая оболочка часто бывает утолщена, в связи с наличием внутри нее кавернозной ткани, богатой расширенными венозными сосудами. Стенки этих сосудов состоят из мышечных волокон, благодаря чему они могут сокращаться и расширяться.
Иннервация носовой полости обеспечивается тремя группами нервных окончаний. Первая группа нервов (
глазной, тройничный, верхнечелюстной) отвечает за восприятие различных видов чувствительности (
болевой, механической, тактильной). Вторая группа нервных окончаний представлена обонятельными клетками, локализованными в слизистой оболочке верхних и средних носовых ходов. Эти клетки являются начальной (
периферической) частью обонятельных анализаторов (
передняя перфоративная субстанция, парагиппокампальная извилина, кора гиппокампа), находящихся в головном мозге и отвечающих за непосредственное восприятие различных запахов.
Третья группа нервов осуществляет регуляцию носовой секреции и сосудистого тонуса. Эти нервы относятся к вегетативной нервной системе и, в свою очередь, разделяются еще на две группы – симпатические (
верхний шейный симпатический узел) и парасимпатические (
коленчатый узел лицевого нерва) нервные окончания. Эти две группы окончаний по действию являются антагонистами (
то есть вызывают противоположные эффекты при стимулировании тканей).
Слизистая оболочка носа имеет следующие свойства: - Согревание поступающего в полость носа воздуха. Холодный воздух, попав в носовые ходы, соприкасается со слизистой носа, вследствие чего происходит его нагревание. Охлаждения самой слизистой оболочки носовой полости практически никогда не происходит из-за ее богатого кровоснабжения.
- Увлажнение поступающего в полость носа воздуха. Проходя через носовую полость, потоки сухого воздуха увлажняются за счет трансформации (превращения) части жидкости носового секрета в водяные пары.
- Очищение поступающего в полость носа воздуха от чужеродных частиц. Воздух внешней среды содержит большое количество разнообразных чужеродных частиц (пыли, химических веществ и др.). Проникнув в полость носа, воздушные массы очищаются от них путем обычного связывания (склеивания) чужеродных субстанций с носовым слизистым секретом. Этот секрет в норме движется от внутренних носовых отверстий (хоан) носа к наружным (ноздрям), благодаря наличию на поверхности слизистой реснитчатых и микроворсинчатых клеток.
- Восприятие запахов. В области верхних и средних носовых ходов в толще слизистой оболочки носовой полости расположены рецепторные нейросенсорные (обонятельные) клетки, которые являются начальной частью обонятельных анализаторов головного мозга (парагиппокампальная извилина, передняя перфоративная субстанция, кора гиппокампа).
- Противомикробная защита. В состав носового секрета входит большое количество бактерицидных веществ (муцин, лизоцим и др.), которые активно уничтожают новые микроорганизмы, попадающие в носовую полость с внешним воздухом при дыхании.
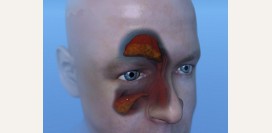
Околоносовые пазухи (синусы)
В непосредственной близи от носовой полости располагаются парные полостные образования - околоносовые (
параназальные) пазухи (
синусы). Различают верхнечелюстные, лобные, решетчатые и клиновидные пазухи. Верхнечелюстные пазухи локализуются рядом с латеральными (
внешними боковыми) стенками носовой полости. Они, посредством отверстий, соединяются с полостью носа в области средних носовых ходов. Эти пазухи причисляются к структурным элементам тел верхних челюстей.
Лобные околоносовые пазухи находятся в глубине лобной кости в области надбровных дуг рядом с переносицей. Каждая из этих пазух сообщается с носовой полостью. Происходит это за счет специальных лобно-носовых каналов, открывающихся в средних носовых ходах. Клиновидные околоносовые пазухи расположены в теле клиновидной кости черепа. Они находятся сверху носовой полости и участвуют в образовании ее верхней стенки. В области верхних носовых ходов носовая полость сообщается с клиновидными пазухами через мелкие отверстия, имеющиеся на их передней стенке.
Решетчатые околоносовые пазухи разделяют на передние, средние и задние. Все они располагаются немного кверху от носовой полости. Эти пазухи имеют общие пути сообщений с остальными параназальными синусами (
лобными, клиновидными, верхнечелюстными). В частности, передние и средние решетчатые околоносовые пазухи открываются в средние носовые ходы, а задние – в верхние носовые ходы.
Причины заложенности носа
Заложенность носа может быть вызвана разнообразными причинами. Наиболее частой из них является воспаление слизистой носа, развивающимся при ее повреждении. Такое часто встречается при
простудах,
гайморите (
воспаление верхнечелюстной околоносовой пазухи),
сифилисе, лепре,
туберкулезе носа и других инфекциях. Менее часто встречается прямая обструкция носовых путей различными образованиями эндогенной (
опухоль, гематома, абсцесс перегородки носа и др.) и экзогенной (
инородные тела) природы.
У детей довольно часто наблюдаются патологии носоглотки, такие как аденоиды и ретрофарингеальная аденофлегмона, которые вызывают стойкую заложенность носа посредством механической закупорки просвета носоглотки. Аллергический
ринит также можно причислить к частым причинам заложенности носа.
Самые распространенные причины заложенности носа
| Группа причин | Механизм возникновения заложенности носа | Примеры |
| Инфекционные заболевания носа | При инфекционных заболеваниях носа различные микроорганизмы поражают слизистую оболочку носовой полости, вызывая при этом ее воспаление и отек. Отечность слизистой приводит к ее утолщению, сужению носовых ходов и к блокированию нормального прохождения воздуха через нос дальше в носоглотку. | |
| Специфические заболевания носа | При специфических заболеваниях носа развивается воспаление его слизистой оболочки носа с последующим ее отеком. Причины этих патологий не установлены. При саркоидозе носа на слизистой появляются гранулемы (инфильтраты), которые могут перекрывать просветы носовых путей и также способствовать заложенности носа. | - саркоидоз носа;
- гранулематоз Вегенера.
|
| Обструктивные заболевания носа и носоглотки | При обструктивных заболеваниях в носовой полости или в носоглотке появляются объемные патологические образования, которые механически закупоривают носовые ходы и, тем самым, нарушают нормальное носовое дыхание. | - опухоль носа;
- инородное тело в носу;
- гематома перегородки носа;
- абсцесс перегородки носа;
- атрезии носовых ходов;
- пороки развития перегородки носа;
- гипертрофия носоглоточной миндалины (аденоиды);
- ретрофарингеальная аденофлегмона.
|
| Пролиферативные заболевания носа | При пролиферативных заболеваниях носа его слизистая оболочка начинает усиленно расти и утолщаться, что в более поздних стадиях приводит к сужению носовых ходов и затруднению носового дыхания. Кроме того при них часто происходит снижение защитных свойств слизистой оболочки носа, в результате чего у таких пациентов часто наблюдаются инфекционные заболевания носовой полости, приводящие к ее воспалению и отеку (что также служит причиной заложенности носа). | - хронический гипертрофический ринит (воспаление слизистой носа).
|
Ложные риниты
(воспаление слизистой носа) | При этих патологиях происходит сужение носовых ходов за счет расширения сосудов слизистой оболочки носа. Это возникает либо под воздействием аллергических раздражителей (аллергенов), либо при нарушении нормальной нервной регуляции тонуса сосудов, питающих слизистую носа. | - нейровегетативный вазомоторный ринит (воспаление слизистой носа);
- аллергический ринит (воспаление слизистой носа).
|
Синуситы
(воспаление околоносовых пазух) | При синуситах заложенность носа вызвана воспалением слизистой оболочки носа, возникающим при попадании гноя на нее из инфицированных параназальных (околоносовых) пазух. | - гайморит (воспаление верхнечелюстной околоносовой пазухи);
- этмоидит (воспаление решетчатой околоносовой пазухи);
- фронтит (воспаление лобной околоносовой пазухи);
- сфеноидит (воспаление клиновидной околоносовой пазухи).
|
Подпишитесь на Здоровьесберегающий видеоканал


Нос заложен с насморком
Насморк – это патологическое состояние, при котором у пациента развивается воспаление слизистой оболочки носа. Как правило, насморк часто сопровождается заложенностью носа, из-за того что внутри слизистой происходит расширение ее сосудов. Основной причиной насморка является инфекция. Насморк и заложенность носа могут развиваться и по другим причинам. Эти два симптома часто встречаются при аллергии, опухолях носа, нарушении иннервации слизистой оболочки носовой полости (
нейровегетативный вазомоторный ринит), попадании внутрь носа инородных тел.
Заложенность носа и насморк могут возникать в следующих ситуациях: - острый катаральный неспецифический ринит;
- грипп;
- корь;
- дифтерия носа;
- скарлатина;
- гонококковый насморк;
- хронический гипертрофический ринит;
- озена;
- нейровегетативный вазомоторный ринит;
- аллергический ринит;
- опухоль носа;
- инородное тело в носу;
- туберкулез носа;
- сифилис носа;
- склерома носа;
- саркоидоз носа;
- гранулематоз Вегенера;
- гайморит (воспаление верхнечелюстной околоносовой пазухи);
- этмоидит (воспаление решетчатой околоносовой пазухи);
- фронтит (воспаление лобной околоносовой пазухи).
Острый катаральный неспецифический ринит
Острый катаральный неспецифический ринит – заболевание носа, при котором возникает воспаление его слизистой оболочки. Считается, что его причиной служит аденовирус, который внедряясь в клетки слизистой носа, нарушает в них нормальное производство носового секрета, что, тем самым, снижает ее защитные свойства. Нарушение защиты слизистой оболочки носа способствует чрезмерному размножению сапрофитной микрофлоры (
бактерий, которые в норме проживают в носу), которая повреждает ее клетки и вызывает в ней воспаление (
насморк).
Это заболевание имеет сезонный характер и часто наблюдается в осенне-зимний или зимне-весенний период, когда присутствует риск переохлаждения организма (
низкие температуры, сырость, холодный ветер), снижается общая резистентность (
устойчивость) организма (
из-за гиповитаминоза – недостатка витаминов). Нередко острый катаральный ринит развивается у ослабленных больных (
например, после операции, у пациентов с ВИЧ-инфекцией и др.), у лиц с признаками переутомления, у рабочих, деятельность которых постоянно связана с вдыханием токсичных химических веществ, пыли.
Заложенность носа при остром катаральном неспецифическом рините вызвана отеком слизистой оболочки носа, который возникает в результате расширения ее сосудов. Нарушение носового дыхания при данном заболевании начинается с начала болезни и проходит только после полной элиминации (
удаления) болезнетворных
бактерий из носа. Появление сопель при таком рините вызвано гиперсекрецией (
повышенной секрецией) носовой слизи, вместе с которой из носа выводятся вредоносные возбудители болезни.
Диагностика Диагностика острого катарального неспецифического ринита (
насморка) основана на выявлении характерных местных и общих клинических симптомов, а также на учете определенных анамнестических данных (
отсутствие травмы, вредных условий труда, аллергии и др.).
Главными местными симптомами этого заболевания являются заложенность носа, выделения (
имеющие слизистый или слизисто-гнойный характер), чихание,
зуд, жжение и сухость в носу,
шум в ушах,
носовые кровотечения, аносмия (
невозможность восприятия запахов), гипосмия (
снижение возможности чувствовать запахи), покраснение конъюнктивы (
слизистой оболочки) глаз, слезотечение.
Общими симптомами острого катарального неспецифического ринита являются лихорадка (
повышение температуры тела),
слабость, повышенная утомляемость, боли в мышцах,
боли в суставах,
головная боль,
снижение аппетита,
бессонница.
Лечение В настоящее время эффективного этиотропного лечения (
лечения, направленного на саму причину болезни) не разработано. Основные лечебные мероприятия должны быть направлены на коррекцию текущего состояния пациента (
то есть применения симптоматической терапии) и предотвращение различных осложнений (
воспаления околоносовых пазух, слизистой оболочки глаз, слезных протоков, бронхитов, бронхопневмоний, носовых кровотечений и др.).
Симптоматическое лечение включает назначение согревающих средств (
обильное питье чая, пропаривание носа, грелки к ногам, горчичники на область икроножных мышц и др.), противовоспалительных и
жаропонижающих препаратов (
парацетамол, аспирин, ибупрофен и др.),
сосудосуживающих средств (
санорин, нафтизин, галазолин и др.).
Применение последних помогает снять отек слизистой носа и, таким образом, снизить его заложенность. Сосудосуживающие средства нередко назначают в комплексе с
антигистаминными препаратами (
диазолин, супрастин и др.), которые снижают воспалительные явления в слизистой носа, а также со средствами (
рутин), защищающими стенку сосудов слизистой оболочки носа.
Для повышения общей резистентности (
устойчивости) организма рекомендуется употреблять поливитаминные комплексы с высоким содержанием витамина С (
он также укрепляет сосудистую стенку). При появлении жжения и дискомфорта в области верхней губы и преддверия носа из-за мацерации кожи, возникающей в результате постоянного ее трения при высмаркивании, эти места следует смазать детским кремом или цинковой пастой.
При тяжелом течении острого катарального неспецифического ринита назначают
антибиотики. Антибактериальное лечение не рекомендуется назначать с первых дней данного заболевания, особенно в тех случаях, когда из носа происходит выделение только серозных (
прозрачных) выделений, лишенных гноя. Антибиотики в данном случае используются не только в качестве лечения, но и для того чтобы избежать некоторых бактериальных осложнений - воспаления околоносовых пазух, слизистой оболочки глаз, слезных протоков, бронхитов, бронхопневмоний.
При появлении первых признаков острого катарального неспецифического ринита (
сухость и жжение в носу, скудные слизистые выделения, чихание, недомогание, повышение температуры и др.) в качестве профилактического лечения можно применять человеческий
интерферон в форме капель, которые нужно закапывать прямо в нос. Закапывание этого препарата уже в разгаре болезни является неэффективным.
Грипп
Грипп – инфекционная болезнь, вызываемая
вирусом гриппа, принадлежащего к семейству ортомиксовирусов. Этот вирус имеет тропизм (
склонность к внедрению) к клеткам дыхательных путей (
носа, трахеи, бронхов). Попадая в организм, вирус гриппа размножается в слизистой оболочке носа и вызывает ее повреждение, в связи с чем в ней развивается воспаление – насморк. Заложенность носа при гриппе спровоцирована отеком слизистой оболочки, возникающим в результате ее воспаления.
Грипп – это респираторная инфекция, которая имеет высокую степень контагиозности (
заразности). Чаще всего он проявляется в виде эпидемий, охватывающих большое количество населения. Заразиться гриппом можно от больного человека, передающего вирусы посредством аэрозольного механизма (
при чихании, кашле, дыхании). Передаче инфекции способствуют низкая температура и влажность воздуха, большая скученность населения (
в общественном транспорте, на работе и др.), ослабленный
иммунитет, наличие хронических заболеваний
сердца, легких,
беременность, пожилой или детский возраст.
Ежегодная годовая цикличность (
повторение) данной инфекции в человеческой популяции объясняется постоянной генетической изменчивостью вируса гриппа, вследствие которой он постоянно приобретает новые антигенные свойства взамен старых (
к которым у людей, переболевших в прошлом гриппом, образовался иммунитет). Поэтому каждый код всегда сохраняется вероятность того что пациент, переболевший гриппом до этого момента, может снова им заболеть.
Диагностика Диагностика гриппа основана на учете эпидемиологического опроса пациента, в котором он упоминает о возможном контакте с инфицированным человеком, а также оценке клинической симптоматики и результатов лабораторных исследований.
Основными симптомами гриппа являются внезапное начало, высокая температура тела,
озноб, заложенность носа, кашель, наличие сопель (
в первые дни их может и не быть), боли в суставах, мышцах, головная боль, выраженная общая слабость,
боль в груди и при движении глазных яблок, покраснение глаз. Патологические выделения (
сопли) из носа могут иметь серозный (
прозрачный), серозно-геморрагический (
с кровяными прожилками) или серозно-гнойный характер. Последнее свидетельствует об ухудшении состояния и присоединения бактериальной инфекции.
При осмотре полости носа (
риноскопии) можно выявить сужение носовых ходов (
из-за отека слизистой) и гиперемию (
покраснение) слизистой оболочки носа. Для лабораторного подтверждения наличия гриппа у пациента берут отделяемое слизистой оболочки носа с помощью тампонов и проводят РИФ (
реакцию иммунофлюоресценции), которая может выявить частички вируса в носовом секрете. Также вирус можно выявить с помощью серологического (
иммуноферментный анализ) или генетического (
полимеразная цепная реакция) анализа крови.
Лечение В начале этого заболевания назначают
противовирусные средства (
ремантадин, человеческий лейкоцитарный интерферон, оксолиновая мазь) для борьбы с инфекцией.
Для облегчения носового дыхания рекомендуется закапывать в нос сосудосуживающие препараты (
ксилометазолин, нафтизин, санорин и др.). Для восстановления нормальной проницаемости стенки сосудов слизистой носа применяют рутин, витамин С, препараты кальция.
В более тяжелых случаях пациенту с гриппом назначают противогриппозный глобулин (
антитела, связывающие частицы вируса в крови), дезинтоксикационную терапию (
реополиглюкин, гемодез) и антибиотики для борьбы с активизировавшейся бактериальной инфекцией.
Корь
Корь – вирусная болезнь, возникающая в результате инфицирования человека вирусом кори, относящегося к семейству парамиксовирусов. Корь является аэрозольным антропонозом, то есть передается только от человека к человеку через воздух. В связи с довольно активным вакцинированием населения во многих странах корь является очень редким заболеванием. Обычно корью болеют невакцинированные дети в возрасте от 2 до 5 лет либо взрослые, которые в детском возрасте не прививались и не болели данным недугом.
Эта вирусная болезнь очень заразна. Процент вероятности заболеть корью для невакцинированных лиц (
либо тех, кто ею не болел в детстве) достигает 100%. Корь является одной из распространенных причин детской смертности в высокоразвитых странах, в связи с тем, что родители отказываются по обоснованным или необоснованным причинам прививать своих детей против кори.
При попадании вируса кори в организм восприимчивого человека, он (
вирус) начинает активно размножаться в слизистой оболочке верхних дыхательных путей (
носа, горла). Это размножение приводит к разрушению клеток и развитию воспаления (
насморка). В более поздних стадиях вирус вызывает серьезные дефекты слизистых оболочек (
язвы, изъязвления), кожи (
высыпания), авитаминоз А, а также поражает иммунную систему, провоцируя иммунодефицит (
снижение иммунитета) и бактериальные осложнения.
Заложенность носа при кори вызвана расширением сосудов воспаленной слизистой оболочки носа. Насморк при этом заболевании чаще всего сопровождается патологическими серозными или серозно-гнойными выделениями из носа.
Диагностика Наличие насморка и заложенности носа при кори не являются ее главными симптомами. Отличительной особенностью этого недуга служит кожная
сыпь, которая начинает появляться на теле с 4 – 5 дня болезни. Вначале она возникает в верхних участках тела – голове, шее, а затем распространяется ниже – на туловище, руки, ноги. Сыпь представляет собой красные незудящие папулы, имеющие мелкие размеры и тенденцию к сливанию между собой.
На четвертый или пятый день с момента высыпаний они начинают ликвидироваться и на их месте появляются сначала шелушащиеся бурые пятна, которые в последствие подвергаются пигментации, пропадающей полностью через 2 – 3 недели.
Также при кори у пациентов обычно появляется высокая температура, кашель, осиплость голоса, головная боль, общая слабость, светобоязнь,
конъюнктивит (
воспаление конъюнктивы глаз). При осмотре носовой полости обнаруживается покраснение и отек слизистой оболочки носа, наличие эрозий, язв, мелких кровотечений, на нижних носовых раковинах нередко можно выявить белесоватые пятна (
пятна Бельского-Филатова-Коплика).
В
общем анализе крови при кори выявляется лимфопения (
снижение количества лейкоцитов) и нейтропения (
снижение количества нейтрофилов). Наличие вируса в организме подтверждается на основании иммунологического исследования крови на антитела (
иммуноферментный анализ) к этому вирусу, а также с помощью обнаружения в крови его ДНК методом ПЦР (
полимеразная цепная реакция).
Лечение Противовирусных препаратов против кори не разработано, поэтому при данной инфекции назначают симптоматическое лечение, которое направленно на снижение температуры (
применение жаропонижающих средств), коррекцию концентрации витамина А в организме (
назначают ретинол), улучшение отхаркивания
мокроты (
используют отхаркивающие препараты) при сухом и мучительном кашле.
Также при этой болезни используют раствор нитрофурана, настой ромашки или хлоргексидин для полоскания ротовой полости. При наличии конъюнктивита в глаза закапывают 20% раствор сульфацетамида. Антибиотики при кори назначают только при появлении бактериальных осложнений в организме (
воспалении уха, легких, бронхов и др.).
Дифтерия носа
Дифтерия – инфекционная патология, которую вызывает коринебактерия дифтерии (
Corynebacterium diphtheriae). Основным источником данной инфекции считается больной человек либо заразоноситель (
то есть человек, имеющий бактерии дифтерии в организме, но не болеющий ею). Дифтерия передается воздушно-капельным путем (
через воздух).
Попадая на слизистую оболочку носа дифтерийные палочки (
возбудители дифтерии) начинают в ней размножаться, высвобождая при этом дифтерийный токсин, который вызывает локальное повреждение ее клеток. Вследствие этого в носу возникают воспалительные процессы (
насморк), при которых происходит расширение сосудов слизистой оболочки, что является основной причиной заложенности носа. Помимо этого дифтерия может вызвать рубцовые
стенозы (
закупорки) преддверия носа и носовых ходов, которые также могут стать причиной нарушения носового дыхания.
Дифтерия носа, в основном, регистрируется у новорожденных и детей в возрасте до одного года (
особенно у непривитых против дифтерии). Хотя для дифтерии разработана и внедрена программа
вакцинации, заболеваемость дифтерией все-таки существует, что говорит не о полной гарантии формирования надежного и длительного иммунитета против этой инфекции. Однако после вакцинации количество тяжелых случаев этого заболевания практически не регистрируется, а преобладают легкие единичные случаи.
Диагностика При инфицировании только слизистой оболочки носовой полости у пациентов наблюдаются патологические выделения (
сопли) из носа (
имеющие слизисто-гнойный вид, иногда с серым или кровянистым оттенком и неприятным запахом), заложенность носа, повышение температуры, недомогание, мацерирование кожи ноздрей. При риноскопии (
осмотре полости носа) могут быть выявлены ее отек и покраснение, а также эрозии, фибринозные пленки и корки.
Если дифтерийные бактерии начинают повреждать носоглотку, глотку, гортань, трахею, то к вышеперечисленным симптомам могут добавляться
боли в горле, кашель, увеличение поднижнечелюстных лимфоузлов, отек небных миндалин во рту, стеноз (
закупорка) гортани, паралитические явления (
в языке, гортани, глотке).
Стеноз гортани приводит к нарушению поступления воздуха в легкие, поэтому у таких пациентов также развиваются признаки дыхательной недостаточности – бледность кожи, цианоз (
посинение кожных покровов),
одышка, повышение частоты сердечных сокращений, увеличение
артериального давления, бессонница, беспокойство и др. При осмотре слизистых оболочек неба, миндалин, глотки, гортани обнаруживают пленочный налет белого или бело-серого цвета.
Наличие дифтерии носа подтверждается только по результатам лабораторных исследований – микробиологического анализа патологического материала, взятого из носа или зева, при котором выводится чистая культура возбудителя дифтерии.
Лечение Лечение дифтерии носа состоит в назначении противодифтерийной сыворотки, которая нейтрализует дифтерийный токсин в организме. В качестве симптоматического лечения также применяются сосудосуживающие препараты (
для снятия отека слизистой носовой полости) и аспирация содержимого из носовой полости. Эти мероприятия помогают облегчить носовое дыхание. При дифтерии носа нередко назначают промывание носовой полости раствором нитрата серебра, антибиотиков,
протаргола, колларгола. Делается это для его дезинфекции и предотвращения бактериальных осложнений.
Скарлатина
Скарлатина – бактериальная инфекция, которую вызывает бета-гемолитический
стрептококк, принадлежавший к группе А. Основным местом проникновения возбудителей скарлатины в восприимчивый организм считается слизистая оболочка зева и носоглотки. В редких случаях, при тяжелых формах болезни, эти стрептококки могут начать размножаться в слизистой оболочке носовых ходов, тогда, собственно говоря, и возникает скарлатина носа (
или скарлатинозный гнойный ринит).
Главным распространителем бета-гемолитического стрептококка группы А считается больной человек либо бессимптомный носитель. Механизм передачи аэрозольный (
воздушный). В большинстве случаев заражение происходит при тесном общении с источником инфекции. Максимальный пик заболеваемости скарлатиной приходится на холодное время года (
с ноября по декабрь и с марта по апрель). В теплое время года скарлатина встречается редко. Болеют, в основном, дети, часто пребывающие долгое время в разнообразных детских коллективах (
детских садах, школах, кружках и др.).
Насморк при скарлатине носа вызван воспалительно-некротическими явлениями, происходящими в слизистой носа. Заложенность носа при этой болезни спровоцирована сильным расширением сосудов слизистой оболочки, накоплением в носовых ходах значительного количества патологического секрета, а также, в некоторых случаях, образования в их просвете псевдомембранозных (
похожих на мембраны) налетов в виде тонких беловатых пленок.
Диагностика Скарлатина носа характеризуется появлением обильных слизисто-гнойных или слизисто-гнойно-геморрагических (
кровяных) выделений из носа с неприятным запахом, наличием заложенности носа, лихорадки, недомогания, головной боли, слабости и
дерматита (
воспаления кожи) вблизи носовых отверстий и верхней губы. Скарлатина носа может ассоциироваться с классической скарлатиной, при которой происходит воспаление миндалин в горле (
тонзиллит), а на теле появляется скарлатинозная сыпь либо конъюнктивитом (
воспалением слизистой глаз).
Если скарлатина носа сочетается с классической скарлатиной, то к вышеупомянутым симптомам добавляются признаки последней – боль в горле, тяжесть при глотании, высокая температура, озноб, скарлатинозная сыпь, увеличение поднижнечелюстных лимфатических узлов, появление гнойно-некротических масс на поверхности небных миндалин, выраженное покраснение языка, зева, неба.
Скарлатинозная сыпь, как правило, возникает на первые или вторые сутки болезни. Она появляется сначала в области головы, шеи, верхней половины туловища, переходя впоследствии на боковые поверхности живота, груди и сгибательные поверхности верхних и нижних конечностей. В зоне локтевых, паховых, подмышечных сгибов сыпь имеет тенденцию к слиянию и сгущению в виде красных полос. По мере выздоровления пациента сыпь начинает бледнеть и к концу 7 – 14 дня вместо нее на коже возникает незначительное шелушение.
При риноскопии (
осмотре носовой полости) можно выявить отек и покраснение слизистой носа. На поверхности слизистой оболочки обнаруживаются многочисленные слизисто-гнойные, некротические и фибринозные массы.
В общем анализе крови больных скарлатиной носа выявляют повышение количества лейкоцитов и
скорости оседания эритроцитов (СОЭ). Для выявления возбудителей скарлатины патологический материал (
отделяемое носа, слизь из зева, налет с миндалин и др.) отправляют на бактериологическое исследование. Также для диагностики скарлатины иногда применяют серологическое исследование крови, выявляющее частички бета-гемолитических стрептококков.
Лечение Скарлатина носа лечится с помощью антибиотиков. Выбор того или иного антибиотика зависит от результатов антибиотикограммы (
исследование на чувствительность бактерий к различным антибактериальным препаратам), которую делают в лаборатории при выявлении возбудителя скарлатины. В большинстве случаев, для лечения скарлатины носа назначают
бензилпенициллин,
эритромицин,
цефазолин, феноксиметилпенициллин. Для снятия заложенности носа назначают сосудосуживающие капли (
нафтизин, ксилометазолин и др.).
При тяжелом течении скарлатины носа часто назначают местное лечение, которые заключается в промывании носа антибиотиками и антисептиками (
колларгол, биопарокс, протаргол, нитрат серебра и др.). Для снижения симптомов общей интоксикации (
повышение температуры, головная боль, недомогание и др.) имеет смысл употреблять жаропонижающие средства (
ибупрофен, парацетамол, аспирин и др.).
Гонококковый насморк
Одной из атипичных форм
гонореи считается гонококковый насморк. Гонорея представляет собой венерологическое инфекционное заболевание, которое возникает при инфицировании организма гонококками (
Neisseria gonorrhoeae). Обычно гонорея передается половым путем и поражает мочеполовые органы мужчин или женщин. В редких случаях гонореей можно заразиться контактным путем. Такое чаще всего происходит у новорожденных детей, родившихся от больных гонореей матерей. При прохождении ребенка через родовые пути возбудители этой бактериальной инфекции могут попадать на слизистую оболочку глаз или носа, что в последствии может сопровождаться их воспалением.
Если гонококки инфицируют конъюнктиву (
слизистую оболочку) глаз, то это заболевание называется гонобленнорея. Если же они вызывают воспаление в носу, то патология называется гонококковым насморком. Считается, что эти две разновидности гонореи могут быть следствием друг друга, то есть гонобленнорея может осложняться гонококковым насморком либо же этот насморк может спровоцировать в будущем воспаление конъюнктивы глаз. Объясняется это миграцией инфекции между полостью носа и полостью глаз по носослезному протоку.
Диагностика При гонококковом насморке у новорожденных и грудных детей наблюдаются обильные патологические выделения из носа, которые имеют густую консистенцию, зеленоватый цвет, неприятный запах, и, в некоторых случаях, прожилки крови. Также при данной патологии у пациентов отмечается значительное затруднение носового дыхания, из-за чего у них развивается одышка и затрудняется сосание. Помимо этого возникает повышение температуры, плаксивость, беспокойство, потеря аппетита, расстройство стула, вялость.
Заложенность носа при гонококковом насморке вызвана не только воспалением слизистой оболочки носовых ходов, но и тем, что в некоторых местах в полости носа гнойные выделения частично пересыхают и образуют сухие корки, которые частично закупоривают дыхательные ходы носа.
При внешнем осмотре в области носа может выявляться отечность и покраснение его кончика, крыльев, а также верхней губы. Там же могут возникать мелкие болезненные язвы и трещины. При риноскопии (
внутреннем осмотре носа) можно обнаружить отечность и покраснение слизистой носа, наличие сухих корок, гнойных выделений, очагов изъязвлений.
Присутствие гонококкового насморка подтверждается бактериологическим (
выделение чистой культуры возбудителя) и бактериоскопическим (
обнаружение патогенной бактерии в микроскопе) исследованиями патологического отделяемого из носа пациента. Патологический материал для таких обследований могут взять и у матери ребенка для косвенного подтверждения диагноза. Материалом для такого исследования обычно является отделяемое уретры, влагалища, шейки
матки.
Лечение Основным средством лечения гонококкового насморка являются антибиотики (
амоксициллин, хлорамфеникол, гентамицин, эритромицин и др.), уничтожающие возбудителей гонореи и иммуномодуляторы (
циклоферон, метилглюкамина акридонацетат и др.), которые стимулируют и повышают иммунитет. В качестве местного лечения данной болезни рекомендуется активно промывать нос растворами антисептиков (
хлоргексидин, мирамистин и др.).
Хронический гипертрофический ринит
Хронический гипертрофический ринит – одна из разновидностей хронического ринита, при которой слизистая оболочка носа, в процессе длительного воздействия на нее различных вредных факторов, претерпевает некоторые патологические изменения. Вначале этого заболевания внутри носа развивается обычное воспаление, сопровождающееся покраснением и отеком слизистой (
насморк), а также незначительным повреждением ворсинчатого эпителия.
Затем, спустя некоторое время, воспалительные процессы провоцируют разрастание соединительной ткани в стенке сосудов, питающих слизистую носа и в ней самой. Это приводит к утолщению субэндотелиального и эпителиальных слоев, сужению кровеносных и лимфатических сосудов, нарушению кровоснабжения слизистой оболочки и дренажа (
оттока) лимфы.
Последние два процесса приводят к застойным явлениям в слизистой – усугублению ее отека, гипоксическим явлениям (
кислородному голоданию тканей), гибели клеток мерцательного эпителия и их гипертрофии (
патологическому делению и росту, в результате которых слизистая оболочка утолщается). Гипертрофия слизистой оболочки сопровождается нарушением ее рельефа в области носовых раковин и ходов.
Она приобретает бугристый, полипозный вид (
в виде разрастаний), из-за чего заложенность носа еще больше усугубляется (
так как просвет носовых ходов постепенно сужается). Нарушение внутренней структуры слизистой оболочки, приводит к снижению ее защитных свойств, в результате чего активизируется сапрофитная
микрофлора (
микробы, которые в норме проживают в носу), которая еще сильнее усиливает воспаление в носу.
Главными вредными факторами, способствующими развитию хронического гипертрофического ринита, являются: - злоупотребление алкоголем;
- курение;
- аллергия;
- постоянное вдыхание токсичных веществ и пыли (например, при работе в горнодобывающих, металлообрабатывающих отраслях);
- хронические заболевания соседних анатомических образований (околоносовых пазух, носоглотки, глаз);
- длительное нахождение в неблагоприятных климатических условиях.
Диагностика Основными жалобами пациентов с хроническим гипертрофическим ринитом являются постоянная заложенность носа (
которая не снимается применением сосудосуживающих средств), наличие патологических выделений (
слизистых, слизисто-гнойных), гнусавости, ухудшение обоняния, сухость во рту, храп во время сна, снижение трудоспособности, недомогание, бессонница, периодические головные боли. У таких пациентов, как правило, постоянно открыта ротовая полость, так они обеспечивают организм воздухом (
из-за невозможности носового дыхания).
При осмотре носовой полости можно обнаружить ее различные патологические изменения – отек, гипертрофию (
утолщение), нарушение анатомического рельефа (
бугристость), изменение цвета (
покраснение - вначале болезни, побледнение или посинение - в остальные периоды). На ее поверхности можно обнаружить патологические слизистые или слизисто-гнойные выделения. Просвет носовых ходов обычно сужен или полностью заблокирован, опухшей (
гипертрофированной) слизистой оболочкой.
Для оценки степени гипертрофии (
утолщения) слизистой оболочки проводится тест на ее чувствительность к действию деконгестантов (
сосудосуживающих средств). При выраженной гипертрофии такая чувствительность минимальна.
Для подтверждения нарушения проходимости носовых путей используют риноманометрию (
определяет внутриносовое давление и движение воздушных масс через полость носа).
Лечение При легких формах болезни пациентам обычно помогает медикаментозная терапия. Она включает в себя применение сосудосуживающих (
оксиметазолин, ксилометазолин), противовоспалительных (
назонекс, мометазон и др.), антигистаминных (
лоратадин, акривастин и др.) средств, антибиотиков (
цефуроксил, метациклин и др.). По мере прогрессирования болезни консервативное лечение приносит пациентам лишь временное облегчение либо оказывается совсем неэффективным. В таких случаях показано хирургическое лечение.
В настоящее время существует много различных методов и подходов лечения хронического гипертрофического ринита. При гипертрофии носовых раковин показаны гальванокаустика (
прижигание тканей), криохирургия (
замораживание тканей), ультразвуковая или лазерная деструкции, механическая внутрираковинная дезинтеграция (
прямое механическое повреждение внутренней структуры носовых раковин).
Все эти методы направлены на прямое термическое или механическое воздействие на гипертрофированный участок носовой раковины с целью уменьшения отека слизистой оболочки, восстановления нормального носового дыхания и ее склерозирования для предотвращения повторной гипертрофии.
Озена
Озена представляет собой хроническую болезнь, при которой происходит атрофия (
деградация, истончение, уменьшение в размерах) внутренних образований носа (
слизистой оболочки, хрящей, носовых раковин, костных стенок и др.) и периодическое выделение из него зловонного вязкого секрета.
На данный момент не существует однозначно доказанного механизма развития озены и причин, которые ее запускают. Ряд авторов выделяют генетическую теорию, в основе которой лежит нарушение анатомического развития носа и потеря слизистой носа ее защитной функции (
секреции бактерицидных веществ – лизоцима, ингибина, муцина и др.). Некоторые ученые отдают предпочтение инфекционной теории, говорящей о том, что основную роль в развитии озены играют хронические инфекционные заболевания полости носа. В частности, предпочтение отдается палочке Абеля-Левенберга (
клебсиелла озены). Существуют также данные, что предрасположенность к этой болезни передается генетически.
Несмотря на то, что при данной патологии внутренние образования носа истончаются (
что, таким образом, приводит к расширению носовых ходов), у таких пациентов часто наблюдается заложенность носа. Она обусловлена, во-первых, наличием вязкого трудноотделяемого патологического секрета в носу и, во-вторых, тем, что он (
секрет) имеет высокую тенденцию к подсыханию внутри носа, что приводит к образованию большого количества корок на слизистой оболочке, частично перекрывающих просвет носовых ходов.
Заложенность носа также можно объяснить атрофией (
деградацией) и разрушением тактильных рецепторов слизистой оболочки носа, которые в норме воспринимают движение воздушного потока внутри носа. Насморк при озене образуется за счет инфицирования слизистой оболочки носа различными бактериями и вирусами.
Диагностика Чаще всего озена наблюдается у лиц женского пола и развивается на протяжении всей жизни (
или большей ее половины). Обострения болезни, как правило, приходятся на менструальные периоды. Первые признаки болезни обычно возникают в детском возрасте (
7 – 9 лет). Ими являются заложенность носа, снижение обоняния, вязкие слизистые или слизисто-гнойные выделения (
сопли), нередко подсыхающие и приводящие к ощущению сухости в полости носа. Постепенно к половозрелому возрасту эти выделения начинают приобретать тошнотворный (
зловонный) запах. Вместе с ними у пациентов могут появляться головная боль, бессонница, вялость, слабость.
По мере атрофии носовых структур вышеперечисленные симптомы усиливаются. К ним добавляются боли в лобно-теменной области, в зоне пирамиды носа, отсутствие обоняния, нарушение вкусового восприятия, периодические носовые кровотечения, снижается умственная работоспособность.
При внешнем осмотре пациентов, болеющих озеной, отмечается деформация и недоразвитие лицевого черепа (
утолщение губ, укорочение пирамиды носа, расширение ее в основании, увеличение ноздрей и др.). При риноскопии (
осмотре полости носа) наблюдаются явления выраженной атрофии (
истончение слизистой, носовых раковин, расширение носовых ходов) всех структур носа, особенно это происходит в области среднего носового прохода и средней носовой раковины. Слизистая оболочка в таких случаях имеет бледный цвет, на ней можно обнаружить многочисленные сухие корки, которые имеют грязно-серый или зелено-желтый цвет. При снятии корок слизистая оболочка не кровоточит, на ней не выявляются какие-либо эрозии и язвы.
Атрофические явления характерные для слизистой носа довольно часто переходят на глотку и гортань. Озена постепенно стихает к 40 – 45 годам. К тому возрасту, как правило, постепенно прекращаются зловонные выделения из носа, пропадает заложенность носа, однако слизистая оболочка носа, гортани и глотки все же остается сильно атрофичной, что предрасполагает таких пациентов к частым простудным заболеваниям. Следует отметить, что после прекращения болезни деформация лицевого черепа и отсутствие обоняния у таких лиц также сохраняются.
Лечение В связи с отсутствием точной причины развития этой болезни этиотропное лечение (
то есть лечение, устраняющее саму причину недуга) до настоящего времени не разработано. Для лечения данной патологии назначают симптоматическое лечение, заключающееся в назначении антибиотиков для борьбы с клебсиеллой озены. Препаратом выбора считается стрептомицина сульфат, который назначают системно в виде внутримышечных уколов.
Также в качестве консервативного лечения для устранения корок со слизистой оболочки носа назначается промывание носа разнообразными протеолитическими веществами, которые их размягчают и разрушают. Для уменьшения гнойных выделений из носовой полости ее санируют бактерицидными (
раствор нитрата серебра, Люголя и др.) препаратами. Комплексное назначение этих средств (
бактерицидных, протеолитических) помогает снизить выраженность насморка и степень заложенности носа.
В качестве дезодорирующих и стимулирующих средств для местного лечения нередко используют солкосерил, хлорофилло-каротиновую пасту, растворы витаминов А, Е, ихтиоловую мазь, облепиховое масло, рыбий жир, каротолин и др. Медикаментозное лечение довольно часто дополняют физиотерапевтическим (
электрофорез экстракта алое, химотрипсина, йодида калия, лазеротерапия, ультрафиолетовое облучение и др.).
В некоторых случаях озену лечат хирургическими способами. К этому прибегают при врожденном нарушении анатомической структуры носа, наличии сильно расширенных внутриносовых образований либо при нарушении нормального выделения слизистой носа своего секрета, смазывающего и защищающего ее от микробов. В первом случае хирурги прибегают к искусственному сужению носовых ходов (
путем имплантации различных трансплантатов).
Во втором случае увлажнение слизистой носа достигается установлением в носу импланта околоушной железы либо формированием дополнительного дренажа в носослезном канале и направлением оттока слезной жидкости в средний носовой проход, либо удалением симпатического нервного сплетения сонной артерии, осуществляющего иннервацию слизистой носа.
Нейровегетативный вазомоторный ринит
Нейровегетативный вазомоторный ринит – это патология, при которой нервная система организма теряет способность нормально регулировать мышечный тонус сосудов слизистой оболочки носа, что приводит к их периодическому расширению, сменяющемуся их сужением. Этот вид ринита еще называют ложный насморком (
ринитом), так как расширение сосудов слизистой оболочки носа не вызвано воспалительным процессом (
который, например, часто возникает при инфекционных болезнях носа), а лишь нарушением их иннервации.
Заложенность носа при нейровегетативном вазомоторном рините развивается в те моменты, когда в слизистой оболочке носа происходит расширение сосудов, которое приводит к ее сильному отеку и утолщению. В такие периоды также происходит активная транссудация (
проникновение) плазмы крови из сосудов в окружающие ткани, что обуславливает сильную ринорею (
выделение из носа прозрачной серозной жидкости) или, другими словами, появление соплей.
Всплески возникновения нейровегетативного вазомоторного ринита (
насморка), в основном, связаны с присутствием внутренних (
например, наличие патологических образований в полости носа) и внешних (
агрессивные токсические вещества во внешней среде, запыленность помещений, курение и др.) раздражителей, которые могут вызывать раздражение чувствительных нервных рецепторов в носовой полости. Появление данного заболевания также может быть связано с вегетативным
неврозом, патологическими процессами в шейном отделе
позвоночника (
травма, остеохондроз).
Диагностика Клиническое течение нейровегетативного вазомоторного ринита характеризуется чередованием приступных и межприступных периодов. В приступный период у таких пациентов появляется заложенность носа, чихание, зуд и дискомфорт в носу, ринорея (
сопли), головная боль, раздражительность, пропадает обоняние. Приступ, как правило, возникает внезапно, длится непродолжительное время, а затем стихает (
симптомы насморка на время пропадают). После этого начинается межприступный период, для которого характерно полное отсутствие каких бы то ни было симптомов со стороны носа.
При осмотре полости носа в момент приступа можно выявить резкое покраснение и отек слизистой оболочки носа, не имеющей признаков язвенных, склеротических, некротизированных (
то есть признаков омертвления тканей) изменений. Также отмечается наличие обтурированных (
суженных) носовых ходов и интенсивное выделение слизистой оболочкой носа прозрачного секрета без каких-либо дополнительных включений (
прожилок крови, гноя). При интраназальной (
внутриносовой) аппликации (
применения) раствора адреналина происходит быстрый спад отека слизистой оболочки, и заложенность носа пропадает.
Важным в диагностике этой болезни также является изучение нейровегетативных функций различных систем органов для исключения наличия невротических и общеневрологических состояний. Не меньшее значение играет расспрос пациента о наличии у него вредных привычек, профессиональных вредностей, устранение которых может сыграть ключевую роль в его выздоровлении.
Лечение Данная патология лечится симптоматически, путем местного использования симпатомиметиков, которые стимулируют адренорецепторы сосудов слизистой оболочки носа, вызывают их суживание и, тем самым, снимают ее отек (
и, соответственно, заложенность носа), гиперемию (
покраснение) и выделение из носа слизистых выделений. Основными препаратами этой фармакологической группы считаются нафазолин, нафтизин, адреналин, оксиметазолин, ксилометазолин, тизин.
Для симптоматического лечения нейровегетативного вазомоторного ринита также применяют некоторые хирургические и физиотерапевтические методы. Суть хирургических методов состоит в термическом, механическом, ультразвуковом разрушении сосудистых сплетений, расположенных в слизистой нижних носовых раковин, с целью последующего их рубцевания, что, тем самым, предотвращает развитие в дальнейшем отека слизистой оболочки (
нижних носовых раковин) в период обострения болезни.
Применение физиотерапевтических методов (
магнитотерапии, лазеротерапии и др.) направленно на восстановление взаимодействия между двумя нервными отделами антагонистами (
симпатической и парасимпатической нервными системами), осуществляющими одновременную регуляцию нервного тонуса сосудов слизистой оболочки носа.
Аллергический ринит
Аллергический ринит – одна из разновидностей аллергических реакций, при которой после встречи организма с аллергеном (
вещество, вызывающее аллергию) происходит воспаление слизистой оболочки носа (
насморк), из-за чего развивается ее отек и заложенность носа. Эту патологию может вызвать пыль, пыльца растений, химические вещества (
никель, латекс, хром), микробы, пищевые продукты (
молоко, яйца, орехи, цитрусовые и др.), медикаменты, вакцины, укусы насекомых, плесневые грибы и др.
Аллергический ринит принято разделять на сезонный и постоянный. Сезонная форма этого ринита обычно развивается при наличии у пациента аллергии на пыльцу различных растений (
тополь, береза, амброзия, пшеница и др.) и проявляется в момент их цветения. Такие риниты наиболее часто возникают в период с апреля по сентябрь.
При постоянном аллергическом рините отсутствует сезонность, насморк более постоянен, характеризуется умеренностью и стабильностью клинической картины, что объясняется периодическим контактом аллергика (
человека с аллергией) с аллергеном (
веществом, вызывающим аллергию).
Диагностика Сезонный аллергический ринит характеризуется появлением внезапного приступа в виде насморка, заложенности носа, обильной слизистой ринореи (
выделение прозрачных водянистых сопель), чихания, зуда в носовой полости. Нередко сезонный аллергический ринит сочетается с конъюнктивитом (
воспалением слизистой оболочки глаз), симптомами которого являются зуд и
боль в глазах, их покраснение, слезотечение, отечность век. Поэтому это заболевание еще называют сезонным аллергическим риноконъюнктивитом (
сенная лихорадка).
Также при этой форме ринита у пациента могут возникать кашель, осиплость голоса, усталость, повышенная раздражительность, бессонница. Приступ этой болезни всегда сменяется межприступным периодом, когда проникновение в организм аллергена прекращается (
то есть пациент перестает вдыхать пыльцу растений, на которую у него аллергия).
Пациенты с постоянным аллергическим ринитом при обращении к врачу предъявляют жалобы на наличие у них постоянного насморка, заложенности носа, снижения обоняния, присутствия ринореи (
сопель), нарушения сна, понижения умственной и физической трудоспособности, наличия одышки, неэффективности сосудосуживающих средств. Нередко такие пациенты появление аллергической патологии связывают с холодовым фактором (
переохлаждением организма, сквозняками).
При осмотре полости носа (
риноскопии) при аллергическом рините присутствуют обычные признаки воспаления (
покраснение слизистой оболочки носа, ее отечность, наличие слизистых выделений без гноя или крови, закупорка носовых ходов). В более поздних стадиях постоянного аллергического ринита слизистая оболочка претерпевает дегенеративные изменения. Постепенно она становится бледной, приобретает синюшный или серый оттенок, покрывается зернистыми патологическими образованиями и полипами и впоследствии становится гипертрофированной (
утолщенной).
Полипозные образования выглядят как мешкообразные полупрозрачные структуры, имеющие ножку, посредством которой они прикрепляются к слизистой оболочке носа. Они располагаются чаще всего в области общего носового входа и нередко являются пережатыми противоположными стенками носа – носовой перегородкой и латеральной (
внешней боковой) стенкой носа. Появление полипов и постепенной гипертрофии (
утолщения) слизистой оболочки носа служат дополнительными причинами заложенности носа.
Помимо наличия у пациента вышеперечисленных симптомов и объективных признаков (
которые получает врач при осмотре носа) воспаления слизистой оболочки носа, пациентам также назначают некоторые лабораторные и аллергологические исследования. Лабораторные исследования выявляют повышение в крови уровня
эозинофилов и концентрации иммуноглобулинов Е.
В качестве аллергологических исследований используют кожные скарификационные тесты, при которых на кожу наносят несколько предполагаемых аллергенов и наблюдают за реакцией организма на них. Если для организма пациента один из этих веществ является аллергеном, то на коже появляется аллергическая реакция (
покраснение).
Лечение Лечение аллергического ринита разделяется на этиотропное и симптоматическое. Первое представляет собой комплекс мероприятий по устранению контакта между аллергиком и аллергеном. Например, смена рабочего места при работе с аллергическими токсическими веществами или удаление из пищевого рациона элементов питания (
молока, яиц и т. п.), приводящих к аллергическому риниту.
Этот вид лечения является самым эффективным, однако не всегда у пациента удается обнаружить аллерген, а в некоторых случаях выявляется полиаллергия (
то есть аллергия к нескольким веществам). В этих случаях врачи прибегают к симптоматическому лечению. Оно состоит в назначении сосудосуживающих (
називин, тизин, ксилометазолин, галазолин и др.), антигистаминных (
левокабастин, аллергодил), седативных средств, глюкокортикостероидов (
синтарис, беконазе).
При появлении полипов в носовой полости хирургическое лечение показано только в тех случаях, когда они достигают значительных размеров и блокируют нормальное носовое дыхание, а также вызывают механическое сдавление обонятельных рецепторов, тем самым, снижая обоняние.
Опухоль носа
Опухоль – это образование, состоящее из патологической ткани, формирующейся за счет неправильного роста и размножения клеток. Основными причинами появления опухолей в носу считаются вирусная инфекция (
вирус герпеса, папилломавирус и др.), генетическая предрасположенность, воздействие на слизистую оболочку некоторых химических (
вдыхание токсичных веществ на работе) и физических (
рентгеновское, гамма-излучение и др.) факторов, нарушение эндокринной регуляции в организме.
Все опухоли носа разделяют на доброкачественные (
хондрома, аденома, остеома, нейробластома и др.) и злокачественные (
остеосаркома, цилиндрома, хондросаркома и др.). Первые обычно имеют благоприятное течение, не распространяются в другие ткани и органы (
то есть не метастазируют), редко прорастают в соседние анатомические образования и характеризуются менее выраженной клинической симптоматикой. Однако этот тип опухолей со временем способен малигнизироваться (
переродиться в злокачественную опухоль).
Злокачественные опухоли в отличие от доброкачественных образуются при избыточном делении малодифференцированных клеток (
то есть клеток, не достигших зрелости). Эти образования характеризуются быстрым и агрессивным инфильтрирующим ростом, при котором они быстро внедряются и прорастают в соседние ткани и анатомические образования. Злокачественные опухоли обладают чрезвычайно высокой способностью к метастазированию (
попаданию в другие ткани и органы организма), а также повышенным риском послеоперационного рецидивирования (
повторного появления после их удаления).
Основной причиной развития заложенности носа у пациентов, страдающих онкологическими заболеваниями носа, является простая механическая обтурация (
закупорка) опухолью носовых проходов. Патологические выделения не являются специфичным симптомом опухолей носа. Однако в некоторых случаях они все-таки могут наблюдаться. Их появление обусловлено активацией сапрофитной микрофлоры носовой полости и возникновением острого катарального неспецифического ринита. В запущенных стадиях опухолевые образования могут подвергаться некрозу (
омертвлению) и распадаться в полости носа. Это событие также сопровождается гнойными выделениями из носа.
Диагностика В клинической картине опухолей носа имеется различная симптоматика. В большей степени она обусловлена видом опухоли (
доброкачественная или злокачественная), ее расположением и размерами. Чаще всего у пациентов с данной патологией могут возникать боли в области носа, нарушение носового дыхания (
как правило, одностороннее), постоянные носовые кровотечения, снижение обоняния, какосмия (
искажение запахов), насморк с патологическими носовыми выделениями (
слизистыми, слизисто-гнойными).
При достижении опухолью значительных размеров пациент начинает ощущать дискомфорт и чувство наличия в носу инородного тела. В запущенных стадиях опухоль может вызвать деформацию пирамиды носа, нарушить его внешнюю и внутреннюю структуру, что часто приводит к изменениям в лицевом черепе. Такое, например, часто происходит при хондроме или деформирующем полипозе носа.
Помимо местной симптоматики, которая явно свидетельствует о поражении носа, могут возникать признаки, характерные для повреждения других органов и тканей. При опухолях носа нередко наблюдается
невралгия (
воспаление) тройничного нерва (
боли, нарушение чувствительности кожи в области лица), увеличиваются лимфатические узлы (
поднижнечелюстные, шейные, затылочные), нарушается слух, зрение. Также при этой патологии может встречаться головная боль, экзофтальм (
выпячивание глаза), слезотечение, припухлость век, боли и шум в ушах, головокружение.
Каждая опухоль всегда произрастает из определенной ткани, например, хондрома развивается из хрящевой ткани, остеома – из костной ткани стенок носа и др. Бывают и смешанные типы опухолей, например, ангиофиброма – опухолевидное образование из сосудистой и соединительной ткани.
Распознать какая именно опухоль появилась в носу, врачу обычно помогает цитологическое лабораторное исследования патологического материала, взятого при биопсии (
получение кусочка ткани) опухоли носа. Ниже в таблице представлены основные часто встречающиеся типы опухолей носовой полости, а также вид ткани, из которых они образуются. Кроме того в таблице указывается визуальная картина (
видимая при исследовании полости носа - риноскопии), характерная для каждого из типов опухолей.
Самые распространенные типы опухолей носовой полости
| Тип опухоли | Вид ткани, из которой произрастает данный тип опухоли | Типичная картина при визуальном осмотре полости носа |
| Папиллома | Эпителиальная ткань слизистой оболочки носа. | Образование неправильной формы (в виде капусты или петушиного гребня) на ножке, имеющее беловато-серый, коричневый, темно-коричневый цвет. |
| Хондрома | Хрящевая ткань. | Выглядит как округлое образование, локализующееся в области хрящевой перегородки носа, различного цвета и размеров, с гладкой поверхностью. При прощупывании зондом она имеет плотную консистенцию, не кровоточит. Опухоль обычно имеет широкое основание. |
| Нейробластома | Нервная ткань. | Похожа на красное или розовое мясистое образование. |
| Аденома | Эпителиальная ткань слизистой оболочки носа. | В полости носа выглядит как округлое или овальное образование, имеющее беловатый, розовый или иногда беловато-серый оттенок. |
Ангиома
(гемангиома, лимфангиома) | Сосудистая ткань. Если опухоль образуется из лимфатических сосудов, то она называется лимфангиомой, а если из кровеносных сосудов, то – гемангиомой. | Представляет собой образование неправильной формы, розового или красного цвета. В некоторых случаях имеет ветвистый и бугристый вид. |
| Остеома | Костная ткань. | Представляет собой образование округлой формы, беловатого или бледно-розового цвета, очень плотное по консистенции. |
Ангиофиброма
(кровоточащий полип перегородки носа) | Сосудистая и соединительная ткань. | Данная опухоль имеет грибовидную, сосочковую или округлую форму, темно-красный либо синюшный цвет. Легко повреждается и кровоточит при дотрагивании. |
Кроме риноскопии и биопсии опухоли лечащий врач также может назначить пациенту прохождение лучевых методов исследований (
рентгенографии, компьютерной томографии, магнитно-резонансной томографии). Делается это не только для определения наличия опухоли, но и для поиска в организме пациента возможных опухолевых метастазов, оценки осложнений, выяснения наличия анатомических дефектов, которые могут появиться при росте онкологического образования в носу.
Лечение Опухоли носа лечат тремя способами. Первый способ включает в себя полное хирургическое удаление опухоли и, в некоторых случаях, прилежащей к ней ткани. Оперативное лечение чаще всего является основным, особенно это касается больных, у которых заложенность носа вызвана доброкачественной опухолью. При злокачественных опухолях также могут применяться
радиотерапия и
химиотерапия – это соответственно второй и третий способы лечения опухолей носа.
Радиотерапия используется по большей части при неоперабельных опухолях. При ней в онкообразование вводят специальные радиоактивные химические вещества, которые попадая в опухоль, испускают различные виды излучений, повреждающих опухолевые клетки. При химиотерапии пациентам дают разнообразные противоопухолевые лекарственные препараты (
зитазониум, дакарбазин, дактиномицин, тамоксифен и др.).
Инородное тело в носу
Попадание инородных тел в носовую полость довольно распространенное явление в детском возрасте. Дети любят засовывать в свой нос различные детали от конструктора, пуговицы, ягоды, кусочки бумаги, картона, пенопласта, семена, косточки, шарики и др. У взрослых, например, инородное тело может попасть в полость носа при его травмах, после оперативных вмешательств (
когда медперсонал забывает убрать все ватные или марлевые тампоны из полости носа).
Известны случаи, когда происходило образование инородных тел непосредственно в полости носа. Это встречалось при частом применении медикаментозных порошкообразных средств, вдуваемых с лечебной целью в полость носа. Формирование инородных тел в носу в таких случаях объясняется попаданием чрезмерного количества лекарства, частицы которого слипаются между собой, формируя своеобразный комок.
Находясь в полости носа, а это преимущественно зона общих или нижних носовых ходов, инородное тело механически сдавливает и травмирует слизистую полости носа, поэтому защитные ее свойства уменьшаются и в нее постепенно проникают вредоносные бактерии. Механическая травматизация и инфицирование слизистой оболочки носа приводят к ее воспалению и отеку (
насморку), что сопровождается субъективным ощущением односторонней заложенности носа. Помимо этого само инородное тело также является существенной причиной, вызывающей обструкцию (
закупорку) носовых ходов.
Диагностика Пациента при этом недуге, в основном, беспокоит односторонний насморк с заложенностью носа и периодическими патологическими выделениями, которые могут иметь слизистый, слизисто-гнойный и реже - слизисто-геморрагический (
кровянистый) характер. Иногда может наблюдаться кровотечение из носа, из той ноздри, где локализуется инородное тело. Дополнительными симптомами может быть ощущение дискомфорта и давления в носу, зуд и жжение в носовой полости.
При осмотре полости носа (
риноскопии) можно выявить патологическое образование, которое не всегда похоже на инородное тело, так как часто оно обрастает грануляциями (
соединительной тканью) и становится похожей на маленькую опухоль или аномалию развития носовых ходов. Помимо этого в носу, на той же стороне, выявляется покраснение и отек его слизистой оболочки и тут же слизисто-гнойные массы, медленно стекающие к ноздре.
Подтвердить диагноз помогает рентгенография, которая, в большинстве случаев, доказывает наличие в носу инородного тела, потому что оно по своей плотности часто превосходит окружающие ткани носа (
слизистую оболочку, хрящи и др.) и на снимке (
рентгенограмме) сильно с ними контрастирует.
Лечение Лечебные мероприятия при таком состоянии направлены на скорейшее удаление инородного тела из полости носа. Делается это при помощи обычного пинцета (
в случае плоского, тряпичного, бумажного инородного тела) или крючка (
если инородное тело имеет круглую и овальную форму) под местной анестезией (
обезболиванием). Если инородное тело не удается удалить обычными способами, то тогда прибегают к его хирургическому удалению.
Туберкулез носа
Туберкулез – это инфекционная болезнь, появление которой в организме связано с его инфицированием микобактерией туберкулеза. Туберкулез носа довольно редкое проявление этой болезни. Чаще всего он развивается как осложнение, при заносе инфекционного начала из основного очага инфекции (
туберкулез легких, костей, гортани и др.). Очень редко он может возникнуть при контактном заносе патогенных бактерий – при ковырянии пальцами в носу.
Попадая на слизистую оболочку носа, микобактерии туберкулеза начинают в ней размножаться и постепенно ее повреждают, что сопровождается появлением хронического насморка (
воспаления). Туберкулез носа чаще встречается у лиц женского пола. Нередко он поражает не только внутренние структуры носа, но также инфицирует наружные его покровы (
кожу, подкожно-жировую клетчатку). В поздних клинических стадиях туберкулез носа может привести к деформации структур носа и обезображиванию лицевого черепа. Такая деформация наравне с постоянным воспалением слизистой оболочки носовой полости являются основными причинами заложенности носа при этой патологии.
Диагностика Диагностика туберкулеза носа основана на изучении жалоб пациента, данных внешнего осмотра и риноскопии, а также учета результатов цитологического и бактериологического исследования патологического материала (
вязкого из носа пациента).
Главными жалобами пациента с туберкулезом носа являются заложенность носа, выделение слизисто-гнойных соплей (
нередко имеющих прожилки крови), постоянное образование суховатых корок внутри носа, болезненные ощущения, зуд и жжение в носовой полости, повышение температуры, недомогание, слабость, головная боль, частые носовые кровотечения. При инфицировании внешних покровов носа возникает покраснение кожи носа (
и околоносовых областей), на ней возникаю патологические изменения (
эрозии, язвы, разрастания, бугорки, рубцы и др.).
При риноскопии внутри носа можно выявить разнообразные патологические изменения его слизистой оболочки. В первую очередь, на ней будут видны многочисленные сухие корки, язвы, изъязвления, а также ее атрофия. Под корками находятся узелки желтого цвета. Язвы и изъязвления являются довольно нежными, легко кровоточат при надавливании и покрыты грануляциями. Язвы впоследствии зарастают и превращаются в рубцы либо распространяются еще глубже и приводят к перфорации более твердых образований носа (
хрящей, костей).
При формировании рубцовой ткани часто появляются спайки в области носовых ходов, которые также могут послужить причиной затруднения носового дыхания. Еще одной причиной заложенности носа могут стать туберкулезные гранулемы, располагающиеся внутри слизистой оболочки и представляющие собой очаги некроза, окруженные множеством иммунных клеток (
макрофагов, лимфоцитов и др.). Эти гранулемы постепенно могут разрастаться в размерах, формируя на поверхности слизистой бугорки, частично обтурирующие (
закупоривающие) носовые ходы.
При помощи бактериологического исследования в патологическом материале (
носовые выделения, кусочек ткани и др.), взятом от пациента удается обнаружить культуру болезнетворных бактерий (
микобактерий туберкулеза). Цитологическое исследование позволяет выявить в тканях носа характерные для туберкулеза изменения (
атрофия слизистой оболочки носа, образование гранулем и др.).
Лечение Лечение при туберкулезе носа разделяется на общее и местное. Для общего лечения этой болезни назначают противотуберкулезное антибактериальное лечение (
рифампицин, изониазид, стрептомицин, фтивазид и др.). Эти препараты применяют по специальным схемам. Вместе с антибиотиками таким пациентам назначают витаминные комплексы богатые витаминами А, Д, С либо масла (
из шиповника, облепихи и др.).
Для местного лечения назначают противовоспалительные препараты (
снижают интенсивность воспалительных процессов в носу), протеолитические
ферменты, которые помогают удалить патологические выделения из полости носа, а также некоторые хирургические мероприятия. Использование последних необходимо для прижигания (
гальванокаустика, местное применение кислот – молочной, трихлоруксусной и др.) или криодеструкции (
разрушение путем замораживания) инфильтратов и язв на поверхности слизистой оболочки, устранения рубцовых стенозов носовых ходов для облегчения дыхания, косметологической коррекции деформации носовых структур и др.
При лечении туберкулеза носа довольно часто назначают различные физиотерапевтические процедуры – лазеротерапию, ультрафиолетовое облучение, электрофорез лекарственных препаратов и др.
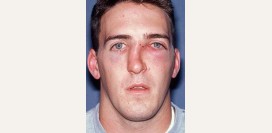
Сифилис носа
Инфекционным агентом, который вызывает сифилис, является бледная трепонема (
Treponema pallidum). Эта спиралеобразная бактерия наиболее часто может инфицировать слизистую оболочку носа посредством контактного (
занос бактерий в нос грязными руками) механизма передачи. При передаче сифилиса половым и вертикальным (
проникновение болезнетворных бактерий от матери к ребенку через плаценту) механизмами бледные трепонемы попадают в слизистую носа с током крови (
гематогенно) из основных источников поражения. Например, при половом механизме передачи первично поражаются половые органы, они и служат главным источником, из которого в дальнейшем через кровь вредоносные бактерии попадают в нос.
Если сифилис носа передался вертикальным механизмом, то его называют врожденным сифилисом, поэтому первые его признаки развиваются у новорожденных детей (
либо через 2 – 6 недель после родов) и характеризуются воспалением слизистой оболочки носа (
насморком), возникающим в ответ на внедрение в нее патогенных бактерий. Это и служит основной причиной заложенности носа при этой патологии. При своевременном лечении сифилис проходит, оставляя за собой синехии (
сращения между стенками) в области преддверья носа, которые также могут служить причиной затруднения носового дыхания у ребенка.
При приобретенном (
неврожденном) сифилисе носа его заложенность вызвана различными патологическими процессами и образованиями характерными для этой болезни – насморком (
воспалением слизистой носа), появлением твердых шанкров, сифилитических гумм, рубцов, спаек между стенками носа, образованием прободных отверстий в твердом и мягком небе и др.
Диагностика При врожденном сифилисе после рождения у пациентов возникает упорный насморк, сильная заложенность носа, из него выделяются сначала слизистые, а затем слизисто-гнойные сопли, в области преддверия носа появляются трещины, затрудняется сосание, возникает беспокойство, тревога, бессонница, повышается температура. Позже могут появляться сифилиды (
сифилитическая сыпь) на коже и повреждаться различные органы (
головной мозг, слуховой аппарат, кости, глаза и др.). Довольно часто при этой форме сифилиса встречается триада Гетчинсона (
врожденная глухота, недоразвитие зубов, воспаление роговицы глаза), а также другие аномалии развития (
дряблость кожи, нарушение размеров головы, выпадение волос, нарушение формы костей, слепота, недоразвитие половых органов и др.).
Приобретенный сифилис носа характеризуется фазностью клинической симптоматики. Сначала развивается первичный сифилис. Для него специфичным является образование твердого шанкра (
первичной сифиломы) в месте внедрения бледной трепонемы. Он похож на ярко очерченную и безболезненную язву, имеющую красную, гладкую, блестящую поверхность и плотное основание. Форма твердого шанкра может быть овальной или круглой, размеры всегда варьируют. Такое образование чаще всего можно обнаружить в области преддверия носа в его передненижнем отделе. Обычно это возникает в одной из ноздрей, что сопровождается неприятными ощущениями в носу и чувством дискомфорта.
После появления твердого шанкра развивается регионарная аденопатия (
увеличение лимфатических узлов). Чаще всего в патологический процесс вовлекаются поднижнечелюстные, затылочные и околоушные лимфатические узлы.
После первичного сифилиса возникает вторичный сифилис носа, который характеризуется появлением у пациента насморка (
воспаление слизистой оболочки развивается одновременно с двух сторон), трещин на коже в области преддверия носа, слизистых или слизисто-гнойных соплей, заложенности носа, сыпи на коже (
вторичные сифилиды), лихорадки, снижения обонятельной функции.
При третичном сифилисе происходит повреждение различных органов и тканей в организме (
головного мозга, аорты, кожи, костей, слизистых оболочек рта, глотки, глаз и др.) в связи с распространением в нем (
через кровь) большого количества заразных бактерий. Нос подвергается деформации, пациенты жалуются на постоянные боли в носовой полости, в голове, выраженное затруднение носового дыхания, отсутствие обоняния, отделение гноя из носа, наличие в области (
или внутри) носа патологических плотных, безболезненных узлов (
сифилитических гумм).
При осмотре носовой полости в различные периоды сифилиса можно обнаружить отек и покраснение слизистой оболочки носа, наличие твердого шанкра, сифилитической гуммы (
одной или нескольких), язв и изъязвлений, разрушения и перфорации хрящей и костей, образующих каркас носовой полости, патологических выделений (
слизистых, гнойных, кровянистых и др.).
Диагноз сифилиса подтверждается с помощью микробиологического (
микроскопия патологического отделяемого), серологического, генетического исследований. Первый выявляет в патологическом материале (
пунктате лимфоузла, отделяемом твердого шанкра, соскобе из высыпаний и др.) патогенный агент – бледную трепонему. Серологический (
иммуноферментный анализ, реакция связывания комплемента, реакция непрямой агглютинации и др.) и генетический (
полимеразная цепная реакция) методы обнаруживают в крови частички возбудителя сифилиса или наличие антител у пациента к данной инфекции.
Лечение Для лечения сифилиса назначают антибиотики (
бензатина бензилпенициллин, прокаин бензилпенициллин, эритромицин, тетрациклин, цефтриаксон и др.). Терапия производится по специальным лечебным схемам с использованием нескольких видов антибактериальных препаратов.
Склерома носа
Склерома – продолжительная инфекционная болезнь, причиной которой является заражение слизистой оболочки дыхательных путей (
носа, гортани, трахеи, бронхов) клебсиеллой риносклеромы (
Klebsiella rhinoscleromatis или по-другому – палочкой Волковича-Фриша). Источником этой заразы является больной человек или бактерионоситель (
то есть человек, у которого в организме присутствуют патогенные бактерии, но он не болеет склеромой). Механизм передачи этой инфекции чаще воздушный, реже – контактный.
В процессе заражения слизистой оболочки эта вредоносная бактерия вызывает появление в ее толще плотных инфильтратов, которые впоследствии подвергаются рубцеванию (
замещаются соединительной тканью). Эти процессы приводят к закупорке носовых проходов и стойкому нарушению носового дыхания. Насморк при склероме носа является ответной реакцией организма на внедрение в слизистую оболочку возбудителей склеромы.
Диагностика В клинической картине склеромы носа выделяют несколько стадий. В начальной стадии в носу возникает обычное катаральное воспаление его слизистой оболочки (
насморк), сопровождающееся появлением невыраженной заложенности носа, слизистых или слизисто-гнойных выделений, зуда в носовой полости, чихания. Клинические проявления на этой стадии схожи с аллергическим ринитом, поэтому часто таких пациентов безуспешно лечат от аллергии.
Во второй стадии развивается постепенная атрофия слизистой оболочки носа, пациент теряет способность воспринимать запахи, у него возникают частые носовые кровотечения. Внутри носа появляется большое количество сухих корок, имеющих неприятный сладковатый запах и небольших сосочков (
склеромных инфильтратов). Для третьей стадии склеромы носа характерно постепенное увеличение в размерах склеромных инфильтратов, которые разрастаясь, механически перекрывают носовые ходы.
Склеромные инфильтраты представляют собой патологические ограниченные образования, которые формируются в процессе неэффективного взаимодействия между иммунной системой организма и вредоносными бактериями склеромы. С точки зрения патологической анатомии склеромные инфильтраты сначала выглядят как мягкие шарообразные образования красного, темно-красного цвета. Эти инфильтраты не склонны к гнойному распаду (
расплавлению) и в будущем подвергаются склерозированию и уплотнению, то есть образованию рубцовой ткани. Внутри каждого из инфильтратов можно обнаружить различные иммунные клетки, внутри которых присутствуют палочки Волковича-Фриша.
Для подтверждения диагноза склеромы носа у пациента берут патологический материал (
кусочек ткани, смыв, сопли и др.) и делают бактериологическое и цитологическое исследование. Первое выявляет в носу клебсиеллы риносклеромы, второе – характерные гистологические (
тканевые) изменения, характерные для этой патологии. Также могут использоваться некоторые серологические тесты (
реакция связывания комплемента, реакция агглютинации и др.), которые выявляют в крови у пациента частицы возбудителей склеромы или антитела к этой инфекции.
Лечение Лечение склеромы носа, в основном, состоит в назначении антибиотиков (
стрептомицин, террамицин и др.), витаминов, минеральных элементов. Для улучшения носового дыхания при насморке назначают щелочные ингаляции с растворами протеолитических ферментов, разжижающих носовую слизь. Иногда назначают физиотерапевтические (
электрофорез лекарственных препаратов, ультрафиолетовое облучение) или лучевые (
рентгенотерапия) методы лечения. При выраженном стенозе (
закупорке) носовых ходов и заложенности носа прибегают к хирургическому удалению рубцов и склеромных инфильтратов.
Саркоидоз носа
Саркоидоз (
болезнь Бенье-Бека-Шаумана) – системная патология, поражающая разнообразные органы и ткани (
легкие, глаза, нервную систему, селезенку, уши, сердце, кожу, лимфатические узлы, суставы и др.). Основная причина развития этой болезни установлена. Считается, что саркоидоз развивается вследствие нарушения нормального иммунного ответа организма на действие различных внешних и внутренних факторов.
Существует много гипотез, которые в той или иной мере доказывают механизм возникновения этой болезни. Главными из них считаются инфекционная, химическая, генетическая теории. Первая говорит о том, что возможной причиной саркоидоза являются микроорганизмы (
микобактерии, хламидии, боррелии, вирус гепатита С). Вторая теория (
химическая) доказывает, что важную роль в развитии саркоидоза играют химические вещества, которые поступают в организм из внешней среды (
бериллий, барий, медь, золото, титан, компоненты табачного дыма и др.).
Генетическая теория о предрасположенности к саркоидозу является одной из основных, так как в клинической практике много раз наблюдались семейные случаи заболевания этой патологией.
Саркоидоз носа является хроническим, незаразным заболеванием, при котором в полости носа образуются саркоидные гранулемы, перекрывающие носовые ходы и служащие причиной заложенности носа и насморка (
воспаления слизистой оболочки носа).
Диагностика Саркоидоз носа наиболее часто оказывается одним из проявлений системного саркоидоза, поражающего множество органов и характеризующегося разнообразной симптоматикой (
слабостью, усталостью, одышкой, кашлем, повышением температуры, болями в суставах, голове, груди, в области сердца, нарушением кожной чувствительности, параличами, развитием узловатой эритемы на коже и др.). Однако встречаются также случаи ограниченного поражения носа при саркоидозе.
Клиническая картина саркоидоза носа имеет периоды обострений заболевания и временные промежутки (
периоды ремиссий), когда пациенту становится намного лучше. При обострении этой болезни у пациента возникает насморк вместе с заложенностью носа и ринореей (
появлением патологических выделений из носа). Также у него нередко появляются носовые кровотечения, боль в носу, снижение обоняния.
По мере прогрессирования заболевания в полости носа появляются патологические образования – саркоидные узелки, выступающие над поверхностью его слизистой оболочки. Эти узелки впоследствии способны увеличиваться в размерах и обтурировать (
закупоривать) носовые ходы, блокируя, тем самым, нормальное поступление воздуха в организм через нос. Саркоидные узелки (
гранулемы) также способны изъязвляться, деформировать внутренние структуры носа, образовать рубцовые спайки в носу.
Типичной локализацией этих узелков является перегородка носа и верхняя носовая раковина. Поэтому их очень часто врачи обнаруживают именно в этих местах при риноскопии (
осмотре полости носа). Со стороны они выглядят как округлые, плотные образования, бледно-голубого цвета. В их середине довольно часто можно обнаружить мелкую зону изъязвления, нередко покрытую сухой коркой.
Для подтверждения диагноза саркоидоза носа у пациентов берут биопсию (
кусочек ткани) слизистой оболочки носа для цитологического исследования, которое выявляет цитологические (
тканевые) изменения, характерные для этой патологии. Для диагностики системного саркоидоза также используют различные дополнительные исследования (
рентгенографию, компьютерную томографию, магнитно-ядерный резонанс, ультразвуковое исследование и др.) для выявления тех органов, которые тоже оказались втянутыми в патологический процесс.
Лечение Для лечения саркоидоза носа назначают топические (
местные) стероиды и иммунодепрессанты (
средства, подавляющие иммунную систему), витамин Е, пентоксифиллин (
улучшает сосудистую микроциркуляцию). При поражении других органов (
легких, сердца и др.) назначают соответствующее симптоматическое лечение (
например, противокашлевые, отхаркивающие средства, сердечные гликозиды и др.). Иногда применяется хирургическая коррекция носовых структур для облегчения носового дыхания.
Гранулематоз Вегенера
Гранулематоз Вегенера – быстропрогрессирующее заболевание, при котором собственная иммунная система повреждает сосуды в различных тканях и органах (
слизистых оболочках, почках, легких, коже и др.). В месте повреждения сосудов возникает специфическое гранулематозное воспаление с характерными гранулемами, которые быстро некротизируются (
подвергаются омертвлению).
Этиологическая причина (
причина происхождения) гранулематоза Вегенера не установлена. Последние исследования подтверждают, что определенную роль в развитии данной болезни может играть наследственная предрасположенность и некоторые виды вредоносных микроорганизмов (
например, вирус Эпштейна-Барр, цитомегаловирус, золотистый стафилококк и др.).
В большинстве случаев, гранулематоз Вегенера начинается с поражения верхних дыхательных путей (
слизистой оболочки носа, околоносовых пазух, гортани, глотки, трахеи). Поражения носа носят язвенно-некротический характер. Внутри носа происходит выраженное воспаление и отек его слизистой оболочки (
насморк), который приводит к субъективному ощущению заложенности носа у пациента.
Диагностика В начальных стадиях гранулематоза Вегенера пациентов беспокоит лихорадка, боли в мышцах, суставах, ринорея (
выделение соплей), причем патологические выделения при ней носят гнойно-кровянистый характер, заложенность носа, частые и внезапные носовые кровотечения, нарушение обоняния, наличие в носу сухих корок, боли в носовой области.
При осмотре носовой полости на слизистой оболочке вначале определяется ее воспаление, отек, покраснение, затем – ее атрофия и дегенерация, сменяющиеся ее разрастанием и утолщением, свидетельствующих о начавшемся гранулематозном воспалении. При этом воспалении на ее поверхности можно выявить многочисленные узелки, очаги некроза (
омертвления), микрокровотечения, язвы, корки. Цвет слизистой при этом постепенно меняется с красного на красновато-синюшный, а в последствие на коричнево-сероватый. По мере прогрессирования болезни в носу отмечается выраженное язвенно-гнойное расплавление всех анатомических структур носа, приводящее к его деформации.
В более поздних стадиях болезнь распространяется по всему организму, постепенно поражая различные органы и ткани, что сопровождается разнообразной симптоматикой. Если в патологический процесс вовлекаются легкие, то возникает одышка, кашель, кровохаркание, боли в груди. Если повреждаются почки, то нарушается нормальная фильтрация крови, и в моче появляются
эритроциты, белок, лейкоциты. Длительное поражение почек приводит к
почечной недостаточности. Также при гранулематозе Вегенера может повреждаться кожа (
появляется геморрагическая сыпь), глаза, уши, нервная система (
возникают нарушения чувствительности, параличи), слизистая оболочка глотки, гортани, трахеи, бронхов.
В общем анализе крови при гранулематозе Вегенера может быть обнаружена
анемия (
снижение количества эритроцитов и гемоглобина), лейкоцитоз (
повышение количества лейкоцитов), повышенное СОЭ (
скорость оседания эритроцитов), тромбоцитоз (
повышение количества тромбоцитов). В
биохимическом анализе крови нередко встречается увеличение концентрации С-реактивного белка, фибриногена, диспротеинемия (
нарушение соотношения между концентрациями различных фракций белков сыворотки).
Посредством иммунологического исследования крови в ней можно выявить антинейтрофильные цитоплазматические антитела (
АНЦА). Для подтверждения диагноза осуществляют биопсию слизистой оболочки носа и производят цитологическое исследование.
Лечение Лечение при гранулематозе Вегенера исключительно симптоматическое и направлено на подавление активности иммунной системы, путем назначения иммунодепрессантов, цитостатиков и глюкокортикостероидов. Последние также обладают активным противовоспалительным действием. Помимо этого при гранулематозе Вегенера используют добавочное лечение, направленное на борьбу с осложнениями, которые нередко возникают при данной патологии. Ими обычно являются бактериальные осложнения (
пневмонии, бронхиты, гнойные риниты, анемия, почечная недостаточность и др.). Для этого назначают антибиотики, гемотрансфузии (
переливания крови), поливитамины, минеральные вещества (
калий, фосфор, кальций, железо) и др. При острой почечной недостаточности иногда прибегают к трансплантации почек.
Гайморит
Гайморит представляет собой воспаление слизистой оболочки (
а в некоторых случаях и слоев, расположенных ниже ее – подслизистого слоя и надкостницы) верхнечелюстной околоносовой пазухи. Причиной гайморита чаще всего служат различные микроорганизмы, которые могут проникать в эту полость из носа (
риногенным путем) или гематогенным (
посредством крови), или одонтогенным (
при распространении зубной инфекции) путем. Гайморит нередко встречается при травмах (
переломах, огнестрельных ранениях) лицевого черепа, а также аллергии.
Попав внутрь гайморовой пазухи различными путями (
риногенным, гематогенным, одонтогенным, травматическим) вредоносные микробы начинают размножаться внутри ее тканей, что приводит к их воспалению. В месте поражения периодически начинает образовываться патологический секрет, который постепенно удаляется через носовую полость (
так как верхнечелюстная пазуха связана с носом через средние носовые ходы).
Проходя через нос, патологический секрет, наполненный болезнетворными бактериями, часто вторично инфицирует слизистую оболочку носа (
обычно это происходит в области средней и нижней носовой раковины) и вызывает в ней воспаление (
насморк), что сопровождается ее отеком и заложенностью носа. Гайморит может быть как односторонним, так и двусторонним. В первом случае нос закладывает только на стороне поражения.
Диагностика При гайморите у пациентов наблюдается общие и местные симптомы. К первым относят головную боль, повышение температуры, озноб, слабость, усталость, нарушение аппетита. Ко вторым - заложенность носа, снижение обоняния, носовые патологические выделения (
слизистого, слизисто-гнойного характера), боль и давление в области проекции верхнечелюстной пазухи. Болевые ощущения также могут возникать в области лба, корня носа, скуловой кости.
При гайморите, как правило, присутствует связь между интенсивностью клинической симптоматики и выделением патологического секрета из носовой полости. В момент, когда выделение этого секрета (
соплей) из носа снижается, интенсивность симптомов (
лихорадка, боли в области верхнечелюстной пазухи, общее самочувствие и др.) у пациента нарастает и, наоборот, при обильных выделениях общее состояние улучшается.
При осмотре полости носа (
риноскопии) на стороне поражения можно выявить покраснение и припухлость слизистой оболочки носа в области среднего и нижнего носовых ходов, а также стекание гноя в виде полоски в средний носовой проход из верхнечелюстной пазухи.
В качестве дополнительных методов исследований для подтверждения диагноза гайморита могут использоваться рентгенография, ультразвуковое исследование, эндоскопия, диафаноскопия, компьютерная томография, магнитно-резонансная томография, пункция верхнечелюстной пазухи, микробиологическое исследование патологического материала. Все эти методы способны с легкостью установить не только наличие гайморита, но и достаточно достоверно выявить его причину.
Лечение Лечение гайморита включает дренирование верхнечелюстной пазухи, назначение антибиотиков, антигистаминных препаратов, противовирусных, детоксицирующих средств, витаминов, минеральных веществ и физиотерапию (
ультравысокочастотная терапия, лазеротерапия, электрофорез лекарственных средств, ультразвуковая терапия, магнитотерапия тимуса и др.).
Дренирование верхнечелюстной пазухи осуществляется при помощи ее пункции специальной иглой. Эта процедура позволяет удалить скопившийся в этой пазухе патологический секрет, а также провести ее дезинфекцию, путем ее промывания антисептическими, антибактериальными и протеолитическими средствами. Пункция верхнечелюстной пазухи не всегда необходима. Ее осуществляют лишь при тяжелом течении гайморита.
Этмоидит
Этмоидит – патологический процесс, при котором происходит воспаление решетчатых околоносовых пазух. Он наиболее часто возникает после острого катарального неспецифического ринита или гриппа, при которых инфекция проникает в эти пазухи и уже в них вызывает новое воспаление. Так как решетчатые околоносовые пазухи имеют общие пути сообщений с остальными параназальными синусами (
клиновидными, лобными, верхнечелюстными), то этмоидит нередко развивается вместе с гайморитом (
воспаление верхнечелюстной пазухи), фронтитом (
воспаление лобной пазухи), сфеноидитом (
воспаление клиновидной пазухи).
Повреждение и воспаление слизистой оболочки ячеек (
пазух) решетчатого лабиринта приводит к ее отеку, накоплению гноя в этих анатомических образованиях и постепенному его истечению в носовую полость через верхние и средние носовые ходы (
в зависимости от группы ячеек решетчатой кости которые оказались поражены). Попадающий на здоровую слизистую носа (
обычно это область средней раковины, а также верхних и нижних носовых ходов) гной, содержащий большое количество воспалительных веществ и микроорганизмов, провоцирует ее воспаление (
насморк) и отек. Постоянное выделение гноя вместе с отечностью слизистой носа и сужением носовых ходов являются основной причиной появления заложенности носа при этмоидите.
Диагностика При этмоидите возникает ощущение присутствия инородного тела в носу, чувство полноты и распирания в его глубине и в лобно-глазничной зоне. К этим ощущениям добавляются боли, локализующиеся в основании и спинке носа, переносицы, лба, глаз. Отмечается отек и покраснение кожи в области основания носа, нижних и верхних век, медиальной (
внутренней боковой) стороны глазниц.
Из самого носа наружу постоянно выделяется патологический секрет (
слизистый, слизисто-гнойный). Нос периодически заложен, носовое дыхание резко затруднено. Это заставляет пациента дышать ртом. Помимо заложенности носа пациента также беспокоит жжение и зуд в носу, снижение обоняния, головная боль, недомогание, чихание, лихорадка, нередко развивается конъюнктивит (
воспаление конъюнктивы глаз).
При риноскопии (
осмотре полости носа) можно обнаружить значительный отек и покраснение слизистой оболочки средней носовой раковины, а также средних и верхних носовых ходов. В просвете этих ходов можно увидеть поступающие туда из воспаленных решетчатых ячеек гнойные массы.
Кроме риноскопии необходимо также провести рентгенографическое исследование, которое позволит определить точную локализацию патологического процесса. На рентгенограмме (
снимок, получаемый в конце рентгенологического исследования) он выглядит как затемнение ячеек решетчатых костей.
В качестве дополнительного исследования при этмоидите может быть назначено микробиологическое исследование патологического материала (
гноя, аспирата из ячеек решетчатой кости) для установления возбудителя, вызывающего воспаление.
Лечение Для лечения этмоидита используют сосудосуживающие, противовоспалительные, антибактериальные (
антибиотики), противовирусные средства. Нередко для облегчения состояния пациента врачи прибегают к отсасыванию гнойного содержимого из решетчатых пазух и последующей за этим их санации (
введению в эти ячейки дезинфицирующих средств). Лечение этмоидита по большей части медикаментозное. Однако в некоторых случаях этмоидит может приводить к опасным осложнениям (
абсцесс, флегмона орбиты, тромбоз мозговых синусов и др.). Именно в таких случаях показано проведение оперативного вмешательства.
Фронтит
При фронтите у человека происходит воспаление слизистой оболочки одной или обеих лобных околоносовых пазух. Причинами этого заболевания могут быть острый катаральный неспецифический ринит (
насморк), нарушение обмена веществ, барометрическая или механическая травма, иммунодефицит (
снижение иммунитета), аномалии развития лобно-носового протока, переохлаждение организма, этмоидит (
воспаление решетчатых околоносовых пазух) и др.
Как правило, воспаление лобных пазух возникает в результате размножения на поверхности и в глубине их слизистой оболочки болезнетворных бактерий, реже вирусов. Постепенное поражение тканей этих околоносовых синусов приводит к тому, что в них начинает скапливаться много слизисто-гнойного секрета. Единственным путем, посредством которого этот секрет может выводиться из лобных пазух, являются лобно-носовые каналы. Дистальные (
нижние) концы этих каналов открываются в области средних носовых ходов. Таким образом, сброс в носовую полость всего образующегося гноя в лобных околоносовых пазухах происходит через средние носовые ходы.
Слизисто-гнойный патологический секрет, проникающий из лобных пазух в нос, часто провоцирует развитие в его слизистой оболочке (
покрывающей среднюю и нижнюю носовую раковину, а также одноименные носовые ходы) воспаление (
насморк), из-за чего она отекает, что и служит основной причиной заложенности носа.
Диагностика На стороне поражения при фронтите появляется болезненность в области проекции лобных синусов, которая часто иррадиирует (
распространяется) в глазную зону и глубину носа. Боль имеет различную интенсивность и нередко ассоциируется с ощущением полноты и давления. Глазничная область (
надбровные дуги, веки), локализующаяся рядом с пораженным синусом, как правило, является гиперемированной (
красной) и отечной. В самом глазе возникает светобоязнь, покраснение конъюнктивы, слезотечение и болезненность. У таких пациентов также наблюдается насморк с заложенностью носа и периодическими патологическими выделениями из носовой полости, повышение температуры, снижение обоняния, недомогание, повышенная утомляемость, головная боль.
При внешнем осмотре на стороне поражения можно выявиться локальную болезненность и повышение температуры в области корня носа, надбровных дуг, верхнего века, медиального (
внутреннего) угла глаза. С виду эти зоны отечны и гиперемированы (
красного цвета). При помощи риноскопии (
осмотра полости носа) можно обнаружить покраснение и отек слизистой оболочки носа в области средней и нижней носовых раковин, а также одноименных носовых ходов. Кроме этого удается выявить сужение общего носового хода на стороне поражения и попадание гноя в полость носа из лобно-носового канала.
Наличие или отсутствие признаков воспаления и скопления в области лобных пазух гноя можно подтвердить при помощи рентгенографии или компьютерной томографии. Определить какой именно микроб вызвал этот недуг можно с помощью микробиологического исследования.
Лечение Для облегчения носового дыхания пациентам с фронтитом назначают сосудосуживающие средства (
санорин, ксилометазолин, нафтизин и др.). Для нейтрализации инфекции назначают антибиотики и противовирусные средства. При тяжелом течении болезни используется местное лечение, которое заключается во введении через специальный катетер лекарственных веществ (
антибиотиков, противовоспалительных, сосудосуживающих, антисептических препаратов) в пораженную лобную пазуху.
При неэффективном медикаментозном лечении или появлении осложнений прибегают к трепанопункции лобной пазухи (
просверливают маленькое отверстие во лбу и формируют дренажный канал, через который можно удалить из пазухи гной) или ее полному хирургическому вскрытию.
Нос заложен без выделений (сопель)
Заложенность носа без сопель встречается довольно часто. В первую очередь, это наблюдается в начальных стадиях развития банальной простуды или аллергического ринита. Отсутствие патологических выделений часто может возникать и при более серьезных инфекциях верхних дыхательных путей – гриппе, кори, дифтерии носа, скарлатине и др. Однако, в большинстве случаев, через некоторое время патологические выделения все-таки появляются при всех вышеперечисленных заболеваниях.
Помимо всех упомянутых патологий существуют и более серьезные недуги, которые обычно сопровождаются стойким нарушением носового дыхания и не ассоциируются с патологическими выделениями (
соплями).
Отсутствие сопель и заложенность носа может встречаться в следующих ситуациях: - лепра носа;
- ретрофарингеальная аденофлегмона;
- сфеноидит (воспаление клиновидной околоносовой пазухи);
- гематома перегородки носа;
- абсцесс перегородки носа;
- гипертрофия носоглоточной миндалины;
- атрезии носовых ходов;
- пороки развития перегородки носа.
Лепра носа
Лепра (
проказа) - инфекционная болезнь, вызываемая микобактерией лепры (
Mycobacterium leprae). Эта инфекция является антропонозом (
то есть передается от больного человека к здоровому) и распространяется, преимущественно, воздушно-капельным (
через воздух) путем, реже – контактным (
при хирургических операциях, нанесении татуировок и др.).
Внедрившись в слизистую оболочку носа, бактерии лепры начинают ее постепенно повреждать, вызывая при этом воспалительный процесс (
насморк), периодически проявляющийся приступами заложенности носа. Затем в полости носа возникают лепромы (
плотные узелки), которые сначала изъязвляются, а затем медленно склерозируются и образуют рубцы и
спайки (
сращения) между соседними структурами носовой полости, в результате чего происходит стенозирование (
закупоривание) носовых ходов и появляется частичная или полная заложенность носа.
Диагностика Основными клиническими признаками поражения носа лепрой служат атрофия и сухость его слизистой оболочки, наличие сухих и плотных корок (
желтого, желто-коричневого цвета), имеющих неприятный запах, насморка и лепром. Пациентов также беспокоят периодические носовые кровотечения (
они часто возобновляются при попытке снятия сухих корок), заложенность и дискомфорт в носу.
Патологических выделений при лепре носа практически не наблюдается (
за исключением частых кровотечений). В большинстве случаев, это обусловлено тем, что бактерии лепры склонны к повреждению нервов, иннервирующих носовую полость. Повреждение этих нервов приводит к снижению обоняния, уменьшению выделения носовой слизи (
из-за чего при лепре часто встречается сухость в носу), потере кожной чувствительности вокруг носа, атрофии слизистой оболочки (
за счет того, что нарушается нормальный тонус сосудов, питающих слизистую носа).
Лепромы представляют собой плотные и безболезненные образования неправильной формы, имеющие различные размеры. Возникнув в полости носа, они часто подвергаются изъязвлению, вследствие чего у таких пациентов наблюдаются спонтанные носовые кровотечения. В конце своего развития лепромы подвергаются склерозированию (
замещению соединительной тканью).
Процессы образования в полости носа большого количества лепром и последующей за этим их соединительнотканной деградации постепенно приводят к нарушению всех функций носа, деформации его внутренних структур и значительному обезображиванию лица.
При лепре могут поражаться и другие ткани и органы (
кожа, яички, мышцы, голосовые связки и др.), так как довольно часто после внедрения патогенной бактерии в слизистую носа она попадает в кровь и разносится в них с током крови. Наиболее частыми вненосовыми проявлениями лепры являются изменение цвета кожи (
побледнение, посинение), нарушение кожной чувствительности, потоотделения,
выпадение волос, мышечная и кожная атрофия, гинекомастия (
увеличение грудных желез у мужчин), нарушение полового созревания, появление различных кожных высыпаний (
пятен, бляшек, папул и др.).
Диагноз лепры носа подтверждается на основании риноскопии (
осмотра носовой полости) и бактериологического исследования патологического материала, отобранного из носовой полости у пациента.
Лечение Для лечения лепры носа используют антибиотики (
рифампицин, кларитромицин, дапсон, клофазимин, димоцифон, офлоксацин и др.). В качестве вспомогательной и симптоматической терапии назначают
обезболивающие,
нестероидные противовоспалительные средства, глюкокортикоиды (
стероидные противовоспалительные препараты), витамины, иммуномодуляторы (
стимулируют иммунную систему). Хирургическое лечение применяется для коррекции деформаций структур носа.
Ретрофарингеальная аденофлегмона
Ретрофарингеальная аденофлегмона – гнойное воспаление жировой клетчатки и лимфатических узлов, локализующихся в ретрофарингеальном (
парафарингеальном) пространстве (
область задней стенки глотки). Основной причиной развития этой патологии является распространение гноеродной бактериальной инфекции из пораженных соседних образований – небных миндалин (
при ангине), околоминдаликовой жировой клетчатки (
при паратонзиллярном нагноении), зубов (
при кариесе, периодонтите и др.), ушей (
при отите), носа (
при остром рините). Данная болезнь наиболее часто встречается у детей (
в основном, у лиц до 1 - 2 лет).
При ретрофарингеальной аденофлегмоне возникает местный отек глотки (
в том числе и носоглотки), что приводит к уменьшению ее проходимости для воздуха, поступающего из носовой полости, поэтому при ней у пациентов часто заложен нос. Нарушение носового дыхания также можно объяснять частичным воспалением слизистой оболочки носа (
насморком), которое могло появиться, при переходе на нее инфекции с носоглотки. Следует отметить, что насморк и заложенность носа могут быть первичными и служить причиной развития ретрофарингеальной аденофлегмоны, возникновение которой нередко утяжеляет общее состояние пациента.
Диагностика Наиболее выраженная заложенность носа наблюдается в тех случаях, когда ретрофарингеальная аденофлегмона локализуется ближе к носоглотке. Кроме заложенности носа у таких пациентов отмечается значительное повышение температуры, насморк, гнусавость, затруднение глотания и сосания, бессонница, постоянное беспокойство, раздражительность. Взрослые также могут предъявлять жалобы на боли в горле, в голове, недомогание, слабость.
Если ретрофарингеальная аденофлегмона расположена в более нижних отделах глотки, то у пациента преобладают симптомы, свидетельствующие об обструкции верхних дыхательных путей – одышка, синюшность кожных покровов, приступы удушья, кашель. При такой локализации она также часто вызывает существенные нарушения глотания, из-за механической компрессии входного отверстия в пищевод.
При осмотре полости носа (
риноскопии) выявляется лишь незначительное воспаление его слизистой оболочки. Сужения носовых ходов, как правило, не выявляется. Слизисто-гнойные выделения в просвете носовых ходов практически не обнаруживаются. Это все подталкивает врача осмотреть глотку пациента.
При осмотре глотки (
фарингоскопии) можно обнаружить покраснение и отек ее слизистой оболочки. Непосредственно на ней можно выявить патологическое образование округлой или конусообразной формы, значительно проступающее над ее поверхностью и частично перекрывающее ее просвет. Если это образование не выявлять своевременно долгое время, то оно может вскрыться самостоятельно, предварительно перфорировав (
разрушив) слизистую в одном или нескольких местах. Если это произойдет, то гной из ретрофарингеального (
парафарингеального) пространства (
область задней стенки глотки) начнет выделяться в просвет глотки, незамедлительно попадая затем в трахею, бронхи и легкие.
Лечение Ретрофарингеальная аденофлегмона – это довольно тяжелое гнойно-воспалительное заболевание, которое требует незамедлительного оперативного вмешательства с целью удаления пораженных тканей в горле. Оперативное лечение состоит во вскрытии гнойной полости аденофлегмоны через ротовую полость и очищении места инфекции. В качестве медикаментозного лечения могут быть назначены различные антибактериальные, детоксикационные, витаминизированные препараты, иммуномодуляторы (
средства, стимулирующие иммунную систему). Также одним из направлений успешного лечения этой патологии является устранение возможной ее причины (
лечение отита, кариеса, острого ринита и др.).
Сфеноидит
Сфеноидит – это заболевание, при котором воспаляется слизистая оболочка клиновидной околоносовой пазухи. Поскольку между задними ячейками решетчатой кости и полостью клиновидной пазухи имеются тесные сообщения, то довольно редко наблюдается только сфеноидит, чаще развивается одновременное их воспаление, то есть – этмоидосфеноидит. Причиной появления данной патологии могут быть опухоли носа, острый катаральный неспецифический ринит, грипп, сифилис, менингококковая инфекция, аллергия, врожденное недоразвитие клиновидной пазухи и др.
При этмоидосфеноидите (
воспалении клиновидных и задних решетчатых околоносовых пазух) образующийся слизисто-гнойный секрет вытекает в задний отдел носовой полости через верхние носовые ходы. В носу он задерживается ненадолго и сразу попадает в носоглотку. Несмотря на то, что задержки в носовой полости патологического секрета не происходит, он все-таки инфицирует слизистую оболочку носа и провоцирует в ней развитие воспалительных процессов (
насморк). Особенно ярко это наблюдается в задней части носовых ходов. Эти воспалительные процессы приводят к отеку слизистой оболочки носа и сужению носовых ходов, что воспринимается пациентом как заложенность носа.
Диагностика Клиническими симптомами этмоидосфеноидита являются заложенность носа и сильные постоянные боли внутри него, иррадиирующие (
передающиеся) в темя, обе глазницы, затылок, лоб. Нередко они сочетаются с ощущением давления в глубине носа и в глазницах. При этом у пациента практически не наблюдаются патологические выделения из носа, они, преимущественно, выводятся через носоглотку, заставляя пациента постоянно их отхаркивать и сплевывать. Наряду с этим возникает снижение обоняния и зрения. У глаз возникает повышенная чувствительность к свету, покраснение склер, которое часто сопровождается слезотечением. Также при этмоидосфеноидите могут встречаться головная боль, лихорадка, общая слабость, нарушение сна, снижение аппетита, апатия,
тошнота,
рвота.
При осмотре полости носа спереди (
передней риноскопии) можно выявить лишь покраснение и отек слизистой оболочки носа и иногда скудные слизисто-гнойные выделения. Эти выделения в больших количествах обнаруживаются при заднем осмотре носовой полости (
задней риноскопии). Там же определяется значительное воспаление и отек слизистой оболочки задней части всех носовых ходов, а также носоглотки, по которой, собственно говоря, эти патологические выделения и стекают из верхних носовых ходов в глоточный отдел.
Диагноз сфеноидита или этмоидосфеноидита подтверждается при помощи эндоскопического исследования, рентгенографии, компьютерной томографии или магнитно-резонансной томографии, посредством которых можно легко обнаружить воспаление слизистой оболочки клиновидных и задних решетчатых околоносовых пазух и скопление в них гноя.
Лечение При этой болезни в качестве местного лечения назначают антибиотики, глюкокортикоиды, антигистаминные, противовоспалительные, сосудосуживающие, детоксицирующие средства и антисептики. Довольно часто также осуществляют катетеризацию клиновидных пазух и вскрывают задние решетчатые ячейки для обеспечения оптимального оттока патологического секрета (
дренажа).
Гематома перегородки носа
Гематома - это патологическая полость в тканях, заполненная кровью. Гематома перегородки носа чаще всего возникает при обычных травматических повреждениях носа. Типичным местом ее локализации считается пространство между хрящевой перегородкой носовой полости и ее слизистой оболочкой или между хрящом перегородки носа и его надхрящницей. Статистически такая патология, в основном, наблюдается у подростков. Довольно редко гематома перегородки носа может возникнуть в результате инфекционных болезней (
скарлатина, гриппозная инфекция, рожистое воспаление), а также при некоторых патологиях свертывающей системы крови (
гемофилия, снижение количества тромбоцитов в крови и др.).
Практически всегда гематома является закрытой полостью и из нее ничего не должно попадать в нос. Поэтому на начальных стадиях данной патологии, особенно при незначительных размерах гематомы каких-либо патологических выделений (
сопель) из носа не должно появляться. Они могут возникнуть лишь впоследствии после инфицирования гематомы и образования абсцесса (
гнойной полости), часть гноя из которого, в некоторых случаях, может попадать в нос и затем выделяться наружу. Появление гематомы в полости носа вызывает механическую обструкцию (
полную или частичную) носовых ходов, поэтому нередко единственным симптомом этой патологии является заложенность носа.
Диагностика Главным симптомом гематомы перегородки носа является заложенность носа, которая может ощущаться пациентом только с одной стороны носа или с двух сторон одновременно. Заложенность также может быть частичной или полной. Следующим важным свидетельством наличия такого патологического образования в полости носа служит информация, касательно травм лицевой области (
и, в частности, травм носа), а также наличия нарушений свертываемости крови у пациента. Эту информацию лечащий врач получает в процессе анамнеза (
расспроса пациента).
При внешнем осмотре таких пациентов чаще всего можно обнаружить следы механической травмы носа (
синяки, ссадины, царапины, покраснение и отек кожи лица и др.). При осмотре полости носа (
риноскопии) у них в носу на стороне поражения (
или с обеих сторон при двухстороннем поражении) можно выявить округлое патологическое образование, имеющее красный или красно-багровый цвет и сравнительно мягкую консистенцию. Рельеф перегородки носа нарушен, носовые ходы обтурированы (
заблокированы). Возможно наличие признаков незначительного воспаления слизистой – ее покраснение и отек, особенно в тех зонах, где она покрывает хрящевую часть перегородки носа. Патологические выделения при гематоме перегородки носа чаще всего не выявляются внутри носа.
Для окончательного диагноза производят диагностическую пункцию (
прокалывание иглой) гематомы с целью взятия материала для лабораторного исследования. В лаборатории в этом материале выявляют признаки внутритканевого кровотечения без гнойного содержимого (
отсутствие микробов, большого количества лейкоцитов, много эритроцитов и др.).
Лечение В легких клинических случаях для лечения гематомы перегородки носа прибегают к ее пункции (
проколу иглой) и отсасыванию скопившейся в ней крови. После этой процедуры в пораженную половину носа вкладывают стерильные ватные или бинтовые тампоны, для того чтобы оказать механическое давление на перегородку носа, предотвратить повторное кровоизлияние в ней и ускорить регенерацию (
заживление) данной анатомической области. В более тяжелых случаях, когда гематома достигает больших размеров, осуществляют ее разрезание с целью удаления значительных количеств крови.
Абсцесс перегородки носа
Абсцесс – это патологическое состояние, при котором между тканей в ограниченном месте возникает полость, заполненная гноем. Самой распространенной причиной абсцесса перегородки носа является инфицирование и последующее за этим нагноение гематомы перегородки носа. Поэтому данная патология чаще всего встречается после травм носа и, в большинстве случаев, служит лишь осложнением (
гематомы перегородки носа), а не самостоятельным заболеванием. Но следует отметить, что это довольно серьезное последствие, требующее немедленного оперативного вмешательства.
Абсцесс перегородки носа может появляться и без гематомы носа. Такое часто встречается при заносе гнойной инфекции из других областей организма, где присутствует гнойный очаг, в ткани носа. Например, инфекция может попасть в нос с током крови, в которую попали вредоносные бактерии из легких при пневмонии (
воспаление легких) или из параназальных верхнечелюстных синусов при гайморите (
воспаление гайморовой пазухи), или из зубов при кариесе и др. Также этот абсцесс может возникнуть при
фурункуле (
гнойное воспаление волосяного фолликула) преддверной зоны носа, прямой механической травматизации слизистой оболочки носа (
при ковырянии пальцем или инородным предметом в носу).
Механизм возникновения заложенности носа при абсцессе перегородки носа является в точности таким же, как и при гематоме (
перегородки носа). Абсцесс, по своему существу, является объемным образованием, которое постоянно выпирает в полость носа и перекрывает полностью или частично носовые ходы, что вызывает у пациента появление ощущения заложенности носа.
Диагностика В клинической картине абсцесса перегородки носа различают местные и общие симптомы. При обращении к врачу пациент больше говорит о местных жалобах – заложенности носа, его деформации, отека, покраснения и болезненности. Если абсцесс возник на одной стороне внутри носа, то пациент упоминает о явной односторонней его заложенности. При абсцедировании (
образовании абсцесса) перегородки с двух сторон обычно встречается двусторонняя заложенность носа.
Общими симптомами абсцесса перегородки носа, как правило, являются головная боль, лихорадка, озноб, общая слабость, снижение трудоспособности, концентрации. Врач также должен обратить внимание на обстоятельства (
о них он расспрашивает самого пациента), при которых развился абсцесс (
например, наличие травмы, инфекционного заболевания носа, кариеса, бактериальных инфекций других органов в организме пациента и др.).
Следующими важными методами диагностики являются внешний и внутренний осмотр носа. При внешнем осмотре таких пациентов можно выявить нарушение правильной анатомической структуры носа, покраснение и припухлость кожного покрова, покрывающего нос и область век. При пальпации носа в месте поражения определяется выраженная локальная болезненность. В тяжелых ситуациях визуально и тактильно обнаруживается западение спинки носа вовнутрь. Это объясняется тем, что данная патология нередко приводит к гнойному расплавлению хрящевой перегородки носа, вследствие чего она разрушается и деформируется.
При осмотре полости носа (
риноскопии), в основном, выявляется покраснение и отечность его слизистой оболочки и наличие одного или нескольких патологических образований, выпирающих в просвет носовой полости на стороне поражения и перекрывающих носовые ходы.
Для правильной постановки диагноза после клинического обследования пациента (
сбора анамнеза, внешнего осмотра, риноскопии) необходимо также осуществить пункцию патологического образования (
абсцесса) и получить патологический материал для цитологического и микробиологического лабораторных исследований. Именно при помощи них врачу удастся отличить абсцесс перегородки носа от простой гематомы.
Лечение Лечение абсцесса перегородки носа по большей части хирургическое. Оно состоит во вскрытии абсцесса со стороны обеих ноздрей, удалении патологического содержимого (
крови, омертвевших тканей, микроорганизмов и др.), дезинфекции (
с помощью антибиотиков, антисептиков) места повреждения и введения в носовую полость стерильных тампонов. При нарушении целостности хряща перегородки носа (
в случае гнойного его расплавления) прибегают к его замещению имплантом. В качестве медикаментозного лечения пациенту прописывают антибиотики.
Гипертрофия носоглоточной миндалины
Гипертрофия носоглоточной миндалины (
или по-другому – аденоиды) – это патология, при которой происходит постепенное увеличение в размерах (
гипертрофия) носоглоточной миндалины в носоглотке. Основным местонахождением аденоидов является зона заднего отдела свода глотки, а также, в некоторых случаях, боковые стенки носоглотки. Данную патологию очень часто можно наблюдать у детей в возрасте от 3 до 15 лет. У взрослых она встречается довольно редко.
Точная этиология (
причина происхождения) гипертрофии носоглоточной миндалины не установлены, но существуют сведения о том, что в механизме развития этого недуга главную роль играет генетическая предрасположенность и нарушения во взаимодействии иммунных клеток. Эти оба фактора стимулируют патологическое разрастание различных типов тканей (
соединительной, лимфоидной и др.) в миндалине, в результате чего она увеличивается в размерах. Такое увеличение впоследствии вызывает обтурацию (
закупорку) хоан (
внутренних носовых отверстий), посредством которых носовая полость сообщается с носоглоткой. Это приводит к стойкому нарушению носового дыхания и появлению заложенности носа у пациента.
Диагностика При обращении к врачу пациент жалуется на наличие постоянной полной или частичной заложенности носа, которая чаще всего является двусторонней. Рот пациент держит открытым, во сне часто храпит, у него нередко появляются плохие сновидения. В некоторых случаях развивается бессонница, и он подолгу не может заснуть. Также его мучает нарушение слуха (
с одной или обеих сторон), периодическая головная боль и насморк со слизистыми выделениями, хотя они, в большей степени, не являются прямым проявлением гипертрофии носоглоточной миндалины, а служат лишь ее довольно частым осложнением.
При продолжительном не обращении к врачу у пациента может возникнуть нарушение развития лицевого черепа (
неправильное расположение зубов, удлинение и сужение в размерах нижней челюсти, нарушение развития неба во рту и др.), головного мозга (
умственная отсталость, снижение трудоспособности, апатия, рассеянность, снижение концентрации и др.), грудной клетки (
куриная грудь). Иногда у таких пациентов увеличиваются поверхностные лимфатические узлы в области затылка, шеи и поднижнечелюстной зоны.
Для того чтобы обнаружить данную патологию, нужны специальные инструменты, так как при открытии рта носоглоточная миндалина не видна. Поэтому для подтверждения диагноза врач часто прибегает к задней риноскопии, на которой можно разглядеть носоглотку и задние отделы носа. При осуществлении этого исследования в полости носоглотки можно обнаружить патологические образования (
аденоиды), выступающие над слизистой оболочкой носоглотки в количестве 2 – 6 штук (
и более), имеющие мягкую консистенцию, розовый, красный или темно-красный цвет и перекрывающие (
частично или полностью) хоаны. Слизистая оболочка соседних анатомических структур (
носовых раковин, мягкого неба, небных дужек и др.), как правило, гиперемирована (
красного цвета) и отечна.
Помимо риноскопии пациенту также назначают прохождение рентгенографии для точного установления наличия гипертрофии носоглоточной миндалины.
Лечение Самым эффективным лечением аденоидов считается аденотомия, то есть хирургическое их удаление. Детям чаще всего эту процедуру делают амбулаторно. У взрослых пациентов все немного сложнее, так как по своей структуре их аденоиды тверже и прочнее, чем у детей и поэтому после аденотомии сосуды, питающие носоглоточную миндалину, плохо спадаются и срастаются, что чревато серьезными внутренними кровотечениями. Собственно говоря, из-за этого и лечат взрослых в стационаре. Однако основная процедура удаления аденоидов точно такая же, как и у детей.
Атрезии носовых ходов
Атрезия носовых ходов – патологическое состояние, для которого характерно нарушение проходимости носовых воздушных путей, вследствие их заращения. В зависимости от локализации все атрезии носа разделяются на передние, задние и срединные.
Передние атрезии носовых ходов чаще всего возникают в области преддверия и ноздрей. Их причиной, в основном, служат инфекции (
грипп, корь, сифилис, скарлатина, дифтерия и др.) верхних дыхательных путей, приводящие к рубцеванию тканей внутреннего носа. Реже причинами таких атрезий служат некоторые хирургические манипуляции, травмы носа или врожденные аномалии.
Задние носовые атрезии появляются в области хоан (
внутренних носовых отверстий). Данная разновидность атрезий наиболее часто встречается при врожденном нарушении нормального формирования образований носа. При срединных атрезиях закупорка носовых ходов развивается в области носовых раковин с одной и перегородки носа с другой стороны. Самыми распространенными причинами этого вида атрезий считаются постоянные хирургические вмешательства, частые травмы носа и хронический ринит (
воспаление слизистой оболочки носа).
При атрезиях носовых ходов в полости носа возникают патологические мембраны (
перегородки) из разных тканей (
хрящевой, костной, фиброзной и др.). Эти образования преграждают путь воздушным массам, в норме циркулирующим между носом пациента и внешней средой. Именно по этой причине у пациента может возникнуть заложенность носа без патологических выделений (
сопель).
Диагностика Самым главным и ярко выраженным симптомом у пациентов с такой патологией является заложенность носа. Она может быть как односторонней, так и двусторонней. Первый вариант развития атрезии носовых ходов встречается намного чаще, чем второй. Заложенность носа также может быть частичной или полной. Кроме заложенности носа у таких пациентов отмечается повышенная раздражительность, отставание в нормальном умственном и физическом развитии, частые головные боли, повышенная утомляемость, снижение трудоспособности, бессонница, нарушение сосания (
у новорожденных), присутствие других аномалий развития (
микроцефалии, макроцефалии, изменений лицевого черепа и др.).
При осмотре полости носа (
риноскопии) можно обнаружить синехии (
рубцовые спайки) или мембраны, перекрывающие полностью или частично носовые ходы (
на разных их уровнях – в передней, средней, задней части носовой полости) на стороне поражения. Синехии и мембраны могут иметь различный цвет (
бледно-розовый, красный, белый и др.), который, в большей степени, определяется составом ткани этих патологических структур. Эти образования также могут иметь различный рельеф, толщину и отверстия. Слизистая оболочка носовой полости обычно бледная, синюшная, атрофичная без признаков воспалительного процесса.
Лечение Лечение атрезий носовых ходов состоит в хирургическом удалении блокирующих, носовое дыхание патологических элементов, дезинфекции места хирургического вмешательства и временного разделения (
при помощи ватно-марлевых тампонов) раневых поверхностей для их быстрого восстановления и предотвращения повторного сращения.
Пороки развития перегородки носа
При пороках развития перегородки носа происходит нарушение ее правильной анатомической формы, в результате чего она искривляется и приобретает разнообразные формы. Наиболее часто в таких случаях отмечается ее утолщение, S-образное искривление, гребневая либо шиповидная деформация, а также угловое искривление.
Пороки развития перегородки носа, как правило, появляются в передних отделах (
в хрящевой части перегородки носа) носа, но иногда могут наблюдаться и в области костной части перегородки носа. Это объясняется частым нарушением правильного роста хрящевой ткани перегородки носа, возникающим у генетически предрасположенных к этому лиц. Еще одной причиной нарушения правильного развития перегородки носа может быть родовая травма носа или послеродовой ушиб носовой области, при которых происходит перелом ее хрящевой части.
Пороки развития перегородки носа у детей в возрасте до 7 лет обнаруживается достаточно редко. В основную возрастную группу пациентов с искривлениями этой анатомической структуры носа входят лица от 7 до 20 лет, так как именно в этот возрастной период активно происходит развитие образований лицевого черепа (
и носа в том числе). Главной причиной обращения таких пациентов к врачу являются жалобы на наличие заложенности носа без патологических выделений (
сопель). Механизм возникновения этого симптома у лиц с пороками развития перегородки носа обусловлен тем фактом, что перегородка, искривляясь в сторону одной половины носовой полости, может попросту механически перекрывать расположенные там носовые ходы.
Диагностика Пациентов с пороками развития перегородки носа беспокоит стойкое, медленно усиливающееся нарушение носового дыхания с заложенностью носа, без патологических выделений (
сопель), снижение обоняния, периодический храп по ночам. Они нередко держат рот открытым для компенсации заложенности носа, вследствие чего у них часто развиваются тонзиллиты (
воспаление миндалин),
фарингиты (
воспаление глотки), бронхиты (
воспаление бронхов),
трахеиты (
воспаление трахеи).
В связи с тем что, искривление перегородки носа нарушает нормальную аэрацию (
циркуляцию воздуха), в пораженной стороне носа развиваются застойные явления и возникают расстройства оттока носовой слизи. Поэтому такие пациенты постоянно болеют хроническим насморком, синуситами (
воспаление околоносовых пазух). Пороки развития перегородки носа также могут доставлять пациентам определенный косметический дискомфорт. При риноскопии (
осмотре полости носа) искривления перегородки носа выявляются достаточно легко, поэтому в этих случаях дополнительные методы диагностики не требуются.
Лечение Лечение данной патологии исключительно хирургическое и состоит из частичной (
при присутствии шипов, гребней, шпор на перегородке) или полной (
например, при S-образном искривлении перегородки носа) резекции (
удаления) искривленной части перегородки носа.
Нос закладывает ночью
Многие заболевания носовой полости (
грипп, корь, острый катаральный неспецифический ринит, дифтерия, аллергический ринит, скарлатина и др.) вызывают повреждение и воспаление его слизистой оболочки. Оно, как правило, сопровождается ее набуханием (
отеком) вследствие расширения многочисленных сосудов, которые питают данную анатомическую структуру носа. Отек слизистой оболочки носа незамедлительно приводит к возникновению ощущения заложенности носа.
Не у всех людей одна и та же болезнь имеет одинаковую интенсивность и частоту проявления ощущения заложенности носа. Это можно объяснить наличием у пациента врожденных индивидуальных особенностей, вредных привычек (
курение, употребление алкоголя), а также обильностью заражения микроорганизмами носа, длительностью заболевания и другими факторами. В основном, при заболеваниях носовой полости, заложенность носа наблюдается и в дневное, и в ночное время. У многих пациентов при этом отмечается усиление заложенности носа в ночное время. Поэтому они постоянно жалуются на то, что у них закладывает нос ночью. Это связано с особенностями иннервации слизистой оболочки носа.
Слизистая оболочка носовой полости иннервируется не только чувствительными и обонятельными нервными окончаниями, но и симпатическими (
верхний шейный симпатический узел) и парасимпатическими (
коленчатый узел лицевого нерва). Симпатические и парасимпатические нервные волокна иннервируют гладкую мускулатуру сосудов слизистой оболочки носа и регулируют их тонус путем выброса специальных химических веществ – медиаторов (
норадреналина и ацетилхолина). При возбуждении симпатических окончаний происходит выброс норадреналина, под действием которого эти сосуды сокращаются, в результате чего слизистая утончается и просвет носовых ходов увеличивается.
Парасимпатические нервные окончания действуют в обратном направлении. Если возникает их раздражение, то они выделяют ацетилхолин и заставляют сосуды слизистой оболочки носа расшириться, что вызывает сужение носовых ходов внутри носа. В дневное время у каждого человека действие симпатической нервной системы преобладает над действием парасимпатической. Ночью происходит переключение между этими двумя нервными системами, благодаря чему парасимпатическая нервная система начинает действовать сильнее. Физиологически так сложилось, что человек не в силах сознательно изменить активность этих систем, из-за чего он оказывается сам у себя в заложниках.
Таким образом, преобладание действия парасимпатической нервной системы на слизистую оболочку носа в ночное время в сочетании с различными воспалительными заболеваниями носовой полости (
также провоцирующими расширение ее сосудов) приводит к тому, что заложенность носа в этот временной промежуток становиться намного выраженнее, чем днем.
Отдельно следует отметить нейровегетативный вазомоторный ринит, при котором воспаления слизистой носа как такового не происходит. Заложенность носа при данной патологии в большей степени связана с наличием каких-либо раздражителей в носу (
пыль, опухоль, аномальные врожденные разрастания и др.), постоянно возбуждающих ее нервные окончания. Механизм закладывания носа ночью при данной патологии точно такой же, как и при других вышеупомянутых болезнях.
Заложен нос при беременности
Главной причиной заложенности носа при беременности считаются простудные заболевания (
острый катаральный неспецифический ринит, грипп, скарлатина и др.). Это объясняется тем, что у беременных чаще, чем у небеременных женщин возникает снижение иммунологической резистентности (
устойчивости) организма в разные периоды вынашивания плода.
Нарушение нормальной функции иммунной системы у беременных связано с чрезмерной нагрузкой на организм (
так как иммунная система беременной начинает работать за двоих),
стрессом, недостатком витаминов, минералов, белков в пище, нарушением работы пищеварительной системы, гиподинамией (
отсутствием физических нагрузок), переохлаждением, постоянным пребыванием в тесных помещениях (
или транспорте) с большим количеством людей и др.
Еще одной существенной причиной заложенности носа у беременных женщин могут быть различные хронические инфекции носовой полости (
хронический гипертрофический ринит) и околоносовых пазух (
хронический фронтит, гайморит, этмоидит, сфеноидит), которые, как правило, постоянно обостряются при снижении иммунитета у беременной.
Если у беременной женщины возникла заложенность носа, то ей необходимо сразу же обратиться к врачу-отоларингологу для установления точного диагноза и получения рецепта корректно подобранных препаратов (
так как не все медикаментозные препараты можно использовать при беременности).
Заложен нос у ребенка
Наиболее распространенными причинами заложенности носа у детей являются инфекции верхних дыхательных путей (
грипп, корь, дифтерия, скарлатина, острый катаральный неспецифический ринит и др.), попадание инородных тел в носовые ходы, аденоиды (
гипертрофия носоглоточной миндалины) и аллергия. Механизмы развития заложенности носа у детей, в целом, не отличаются от таковых у взрослых. Так, при инфекциях и аллергии нос у ребенка закладывает из-за отека слизистой оболочки носа. При аденоидах и попадании инородных тел в носовые ходы этот симптом вызван механической обструкцией (
закупориванием) носовых путей.
При инфекциях носовой полости у ребенка, помимо заложенности носа, должны появляться и другие характерные черты, такие как наличие патологических выделений (
слизистых, слизисто-гнойных) из носовой полости, нарушение обоняния, лихорадка (
повышение температуры тела), боли в мышцах и суставах, слабость, повышенная утомляемость, головная боль,
нарушение сна, аппетита, снижение инициативности, активности, подвижности.
Аллергию (
аллергический ринит) можно довольно просто распознать по определенным для аллергических состояний симптомам - обильной слизистой ринореи (
выделение прозрачных водянистых сопель), заложенности носа, чихания, наличия зуда в носовой полости. Нередко аллергический ринит может ассоциироваться с зудом и резью в глазах, их покраснением, отечностью век, слезотечением, появлением на коже красной сыпи (
крапивницы). Симптомы аллергического ринита (
насморка) возникают после контакта ребенка с аллергеном. Если его родителю известно о наличии у него аллергии на определенные вещества, то это может значительно упростить постановку диагноза.
При аденоидах и попадании инородных тел в носовые ходы симптоматика, в основном, схожа с таковой при банальной простуде (
заложенность носа, сопли, повышение температуры, недомогание и др.), однако при этих патологиях применение сосудосуживающих препаратов (
для облегчения носового дыхания), в большинстве случаев, неэффективно. Также стоит отметить, что при попадании инородных тел в носовую полость, заложенность носа (
и другие характерные симптомы для этой патологии) у ребенка чаще всего появляется только с одной стороны.
Лечение этих патологий также принципиально не отличается от лечения у взрослых. В этих случаях используются те же самые группы препаратов, однако, стоит отметить, некоторые из препаратов следует применять в меньших дозах, а определенные медикаменты вообще противопоказаны для конкретного возраста. Для лечения аденоидов самым эффективным способом лечения считается их хирургическое удаление. Поэтому перед тем как лечить своего ребенка нужно обязательно проконсультироваться с врачом-отоларингологом (
ЛОР-врачом).
Постоянно заложен нос с одной стороны
Постоянная заложенность носа с одной стороны, как правило, является признаком механической обструкции его носовых ходов. Такое часто можно наблюдать при попадании инородных тел в нос, неправильном развитии структур носа (
нарушение развития перегородки носа, атрезии носовых ходов), абсцессе, гематоме носа и др. В некоторых случаях односторонняя заложенность носа может быть спровоцирована воспалением слизистой оболочки носа, что часто встречается при синуситах (
воспаление околоносовой пазухи).
Односторонняя заложенность носа может быть вызвана следующими основными причинами: - Абсцесс перегородки носа. При этой патологии в одной из полостей носа возникает патологическая полость, заполненная гнойными массами (абсцесс). Эта полость при значительных своих размерах может вызывать одностороннюю обструкцию (закупорку) носовых ходов (верхних, средних, нижних).
- Опухоль носа. Появление в одном из носовых ходов опухолевого новообразования может послужить причиной их механической закупорки.
- Гематома перегородки носа. При этой патологии на перегородке носа, в одной из носовых полостей, появляется патологическое образование, внутри которого происходит накопление крови. Такое образование называется гематомой. Гематома, достигнув больших размеров, может механически нарушить носовое дыхание. Если ее долго не лечить, то внутри нее начинают размножаться бактерии, что приводит к развитию абсцесса перегородки носа.
- Инородное тело в носу. Попадание инородных тел в носовые ходы является самой распространенной причиной односторонней заложенности носа. Данная патология обычно встречается у маленьких детей, которые часто помешают разнообразные предметы в нос.
- Аденоиды. Аденоиды – это увеличение в размерах носоглоточной миндалины, находящейся в норме на задней стенке носоглотки. Это заболевание чаще всего проявляется двусторонним нарушением носового дыхания. Однако в редких случаях у пациентов может возникать заложенность носа только с одной стороны.
- Синуситы (гайморит, фронтит). При гайморите (воспаление верхнечелюстной околоносовой пазухи) или фронтите (воспаление лобной околоносовой пазухи) патологические выделения удаляются из поврежденной пазухи через средний носовой проход и попадают в полость носа. Эти выделения, попадая на слизистую носа, вызывают ее воспаление и отек, что проявляется заложенность носа. Односторонняя заложенность носа наблюдается в тех случаях, когда гайморит (или фронтит) возникает только с одной стороны.
- Атрезия носовых ходов. При этой патологии происходит заращение (атрезии) просвета носовых ходов. Причинами атрезии могут быть как врожденные факторы (аномалии развития носа), так и приобретенные (хирургические вмешательства, хронические заболевания носа и др.).
- Нарушение развития перегородки носа. Такое нарушение может привести к тому, что искривленная перегородка носа может механически нарушать нормальную носовую проходимость.
Лечение заложенности носа при помощи капель
Основной причиной заложенности носа, в большинстве случаев, служит внезапный отек слизистой оболочки носа, развивающийся в ответ на появление в ней воспалительных и аллергических реакций. Поэтому, для того чтобы устранить данный симптом, необходимо использовать определенные медикаментозные средства, обладающие противоаллергическими, противоотечными и противовоспалительными свойствами. Эти средства по большей своей части выпускаются фармацевтическими компаниями либо в форме капель, либо в форме спреев.
Капли, помогающие при заложенности носа, могут принадлежать к одной из следующих фармакологических групп: - Препараты на основе морской воды. Входящая в состав данных препаратов морская вода увлажняет слизистую оболочку полости носа, способствует быстрому выведению микроорганизмов с ее поверхности, тем самым, снимая ее воспалительный отек и снижая заложенность носа. Также морская вода нормализирует секрецию носовой слизи, что препятствует повторному ее повреждению со стороны микробов.
- Сосудосуживающие препараты. Эти препараты суживают кровеносные сосуды воспаленной слизистой оболочки носа, благодаря чему они снижают ее отечность и, следовательно, заложенность носа. Кроме этого они уменьшают секрецию носовой слизи и препятствуют появлению серозных выделений из носа.
- Антигистаминные препараты. Эти препараты блокируют связывание аллергических медиаторов (веществ), в частности, гистамина со своими рецепторами, расположенными на клетках слизистой оболочки носа, что предотвращает развитие аллергических воспалительных реакций на ее уровне и снижает ее отечность, а значит и заложенность носа.
Препараты на основе морской воды часто назначаются при остром катаральном неспецифическом, нейровегетативном вазомоторном и аллергическом ринитах, гипертрофии носоглоточной миндалины, сфеноидите (
воспаление клиновидной околоносовой пазухи), гайморите (
воспаление верхнечелюстной околоносовой пазухи), фронтите (
воспаление лобной околоносовой пазухи), этмоидите (
воспаление решетчатой околоносовой пазухи).
Антигистаминные препараты, в основном, назначаются при остром и хроническом инфекционном насморке, острых и хронических синуситах (
гайморите, этмоидите и др.), аллергическом и вазомоторном рините. Самой распространенной группой препаратов, которые применяются в целях устранения заложенности носа, являются сосудосуживающие средства. Их могут использовать в лечении инфекционных болезней носа (
остром катаральном неспецифическом насморке, гриппе, дифтерии, кори, скарлатине, озене и др.), при аллергическом, вазомоторном, гипертрофическом ринитах, синуситах (
воспаление околоносовых пазух).
Препараты в виде капель, помогающие при заложенности носа
| Группа препарата | Название препарата | Способ применения |
| Препараты на основе морской воды | Аква Марис | Существуют в виде спрея и капель. Капли обычно назначаются детям (до 1 года) по 1 – 2 капли 3 – 4 раза в сутки. Лицам, имеющим возраст больше года, назначают спрей (по 4 – 8 раз в день по 2 – 3 впрыскивания зараз). |
| Сосудосуживающие препараты | Оксиметазолин | При использовании капель в каждый носовой ход закапывают по 2 капли. В сутки оксиметазолин может быть применен не более 3 раз. |
| Ксилометазолин | Чаще всего используется в виде капель. Взрослым и детям старше 6 лет нужно закапывать каждый раз по 2 – 3 капли (0,1%) в каждую ноздрю по 3 – 4 раза в сутки. Если пациент имеет возраст до 6 лет, то ему рекомендуется закапывать по 1 – 2 капли (0,05%) в каждую ноздрю не более 3 раз в день. |
| Санорин | Детям старше 15 лет и взрослым рекомендуется закапывать в каждую ноздрю от одной до трех капель (0,1%) по 2 – 4 раза в день. Детям моложе 15 лет (до 2 лет) закапывают по 1 – 2 капли (0,05%) лекарства 2 – 3 раза в сутки с интервалом в 4 – 5 часов. |
| Тизин | Для детей от 2 до 6 лет в каждую ноздрю закапывают по 2 – 3 капли (0,05%), а взрослым и детям от 6 лет по 2 – 4 капли (0,1%). Закапывание следует повторять не более 2 – 4 раз в сутки. |
| Антигистаминные препараты в комплексе с сосудосуживающими средствами | Виброцил | Лицам старше 6 лет в каждый носовой ход нужно закапывать по 3 – 4 капли три – четыре раза в сутки. Детям младше 6 лет по 1 – 2 капли в каждую из ноздрей 3 – 4 раза в сутки (детям младше 1 года только по одной капле). |
Лечение заложенности носа при помощи спреев
В настоящее время многие препараты начинают выпускать не только в форме капель, но и в форме спрея. Это обусловлено тем фактом, что спреи обладают более равномерной распределительной способностью, чем капли и поэтому их считают немного более эффективной формой лекарственного применения.
Некоторые лекарственные препараты выпускаются только в форме спрея, особенно это относится к местным глюкокортикоидам, которые довольно часто назначаются при различных аллергических и воспалительных (
склероме, гранулематозе Вегенера, гипертрофическом рините, лепре носа и др.) заболеваниях носа, сопровождающихся его заложенностью. Эти препараты обладают противовоспалительным, противоаллергическим действием, в связи с чем они могут быть использованы для снятия отека слизистой оболочки носа, развивающегося при различных типах воспаления.
Препараты в виде спрея, помогающие при заложенности носа
| Группа препарата | Название препарата | Методика применения |
| Антигистаминные препараты | Аллергодил | Назначают взрослым и детям старше 6 лет. Каждый раз его следует впрыскивать в оба носовых хода по 1 – 2 дозы (140 – 280 мкг) 1 – 2 раза в сутки. |
Местные глюкокортикоиды
(противовоспалительные средства) | Беклометазон | Данный препарат обычно назначается в форме спрея лицам старше 6 лет. Его применяют один - два раза в сутки, реже три - четыре раза. Каждый раз необходимо впрыскивать по 100 - 200 мг препарата, то есть делать 1 - 2 впрыска в каждую из ноздрей. |
| Назарел | Лицам старше 12 лет назначают по 100 мкг (по два впрыскивания в каждый из носовых ходов) 1 раз в сутки. Максимальная суточная доза для этой возрастной группы равна 400 мкг. Детям от 4 до 12 лет нужно впрыскивать по 50 мкг (по одному впрыскиванию в каждую из ноздрей) один раз в день. Максимальная суточная дозировка для них не должна быть выше 200 мкг. |
| Назонекс | За один впрыск данного вещества в носовую полость попадает 50 мкг лекарственного вещества. Взрослым и детям старше 12 лет за раз делают по два впрыскивания спрея в каждую из ноздрей, что равно общей суточной дозе (200 мкг/сут). Детям от 2 до 12 лет осуществляют одну ингаляцию в каждую из ноздрей один раз в сутки (100 мкг/сут). |
| Флунизолид | Рекомендуемая разовая доза для взрослых составляет 2 впрыскивания в каждую из ноздрей по два раза в сутки, что составляет порядка 200 мкг (максимальная суточная доза для взрослых равна 400 мкг). Детям от 6 до 14 лет обычно делают одно впрыскивание препарата за раз (1 – 3 раза в день). Максимальная суточная доза для детей этого возраста не должна превышать 150 – 200 мкг. |
| Сосудосуживающие препараты | Лазолван Рино | Взрослым и детям в возрасте от 6 лет необходимо делать по одному впрыскиванию спрея в каждую из ноздрей от 1 до 4 раз в сутки. |
| Препараты на основе морской воды | Аквалор форте | В аптеках продается в виде средства для промывания носа (аэрозоли). При каждом применении наконечник баллончика вводиться в ноздрю, затем производят промывание носовой полости на протяжении нескольких секунд. После чего необходимо высморкаться. Использовать взрослым данное средство рекомендуется не более 5 - 6 раз в сутки. |
![]()
Какие народные средства применяют, когда заложен нос?
![]()
Большинство народных средств может помочь только в том случае, когда у пациента заложенность носа вызвана банальной простудой. В таких ситуациях закладывание носа обусловлено отеком его слизистой оболочки. В состав данных средств входят активные противовоспалительные компоненты, поэтому они иногда облегчают (
но ненадолго) носовое дыхание.
Средства
народной медицины нельзя использовать при серьезных инфекционных болезнях носа (
сифилисе, гриппе, туберкулезе, лепре и др.). Они, как правило, абсолютно неэффективны при онкологических патологиях, саркоидозе носа, гранулематозе Вегенера, аллергическом и нейровегетативном вазомоторном рините, аденоидах, абсцессе перегородки носа.
Для того чтобы выяснить какой именно недуг вызвал заложенность носа, нужно обратиться за консультацией к врачу-отоларингологу. Он же может посоветовать выбрать правильное народное средство для лечения насморка (
воспаления слизистой оболочки носа), вызванного простудой.
Для снятия заложенности носа можно использовать следующие народные средства: - Свекольный сок. Свежий свекольный сок рекомендуется закапывать в нос по 2 – 3 капели в каждую ноздрю 2 – 3 раза в сутки либо пропитывать этим соком стерильные ватные тампоны, которые затем необходимо поместить в носовые ходы на 10 – 20 минут. Такую процедуру можно повторять 2 – 4 раза в день.
- Настойка из чеснока. Взять и мелко нарезать 5 – 7 зубчиков чеснока и поместить их в 0,5 л кипятка. Затем данную смесь нужно настоять в течение всей ночи, после чего настойку следует отфильтровать (процедить). Данное средство можно закапывать по нескольку капель 2 – 3 раза в день.
- Настой из мяты. Поместить в 0,5 литра кипятка 1 столовую ложку мяты перечной. Далее в данную смесь необходимо добавить 1 - 2 ложки меда и настоять ее в течение 1 - 2 часов, укутав теплым полотенцем. Настой из мяты следует употреблять по 0,5 литра зараз. Этим же настоем можно промывать носовую полость.
- Зверобойное масло. Взять зверобойное масло и смешать его в равных частях с соком каланхоэ. Данным маслом рекомендуется смазывать новые ходы 2 – 3 раза в сутки.
- Сок алоэ. Сок алоэ обычно закапывают в нос по несколько капель (2 - 4) в каждую из ноздрей 2 – 5 раз в сутки.
Почему заложен нос и повысилась температура тела?
Заложенность носа и повышение температуры тела - частые признаки инфекционного заболевания полости носа (
острого катарального неспецифического ринита, гриппа, кори, дифтерии, скарлатины, абсцесса перегородки носа и др.) или околоносовых пазух (
гайморита, этмоидита, фронтита, сфеноидита). При этих болезнях попавшие на слизистую оболочку микробы вызывают ее повреждение, в результате чего она воспаляется. При ее воспалении происходит расширение сосудов, вследствие чего слизистая оболочка набухает. Такое набухание вызывает сужение просвета носовых ходов и появление заложенности носа.
Воспалительные процессы в слизистой носа всегда запускают иммунные клетки, которые могут распознать поврежденные клетки организма, а также микробные частицы. В процессе воспаления иммуноциты (
иммунные клетки) вырабатывают и секретируют в ткани носа воспалительные вещества (
простагландины, лейкотриены, простациклины, интерлейкины и др.). Эти субстанции затем с током крови попадают в головной мозг и раздражают там температурный центр, который, в свою очередь, регулирует температуру организма. Это приводит к возникновению лихорадки (
повышение температуры тела).
Заложенность носа также может наблюдаться при гипертрофии носоглоточной миндалины (
аденоидах), ретрофарингеальной аденофлегмоне. В некоторых случаях эти два симптома могут быть клиническими проявлениями опухоли носовой полости, гранулематоза Вегенера, саркоидоза.
Что делать, если заложен нос и капли не помогают?
Капли не всегда обязаны и должны помогать при заложенности носа. Существуют определенные патологии носа, при которых капли абсолютно неэффективны. К этим патологиям относят опухоль носа, попадание инородных тел в носовую полость, абсцесс перегородки носа, атрезии носовых ходов, гематому перегородки носа, аденоиды (
гипертрофия носоглоточной миндалины) и др. В большинстве таких случаев пациенту требуется хирургическое вмешательство, которое может восстановить нормальную проходимость носовых путей, так при этих патологиях происходит механическое закупоривание их просвета.
Капли, которые в подавляющем числе случаев реализуются в аптеках, относятся к сосудосуживающим средствам. Из названия их группы понятно, что они действуют на сосуды слизистой оболочки носа и суживают их. В медицине такие капли используются только при воспалительных болезнях (
остром катаральном неспецифическом рините, гриппе, аллергическом рините, кори, гайморите и др.) слизистой оболочки носа, сопровождающихся ее отеком (
являющимся причиной заложенности носа).
В настоящее время имеются воспалительные заболевания носа, которые вызывают отек его слизистой и трудно поддаются лечению сосудосуживающими средствами (
гипертрофический ринит). Это связано с повреждением и следующим за ним патологическим нарушением структуры самой слизистой.
Для того чтобы избавиться от стойкой заложенности носа, сначала, конечно, можно попробовать сменить капли. Но менять их нужно не по названию капель на этикетке, а по активному веществу, входящему в их состав. Например, в состав таких препаратов как називин, назол, африн, нокспрей, несопин входит один и тот же активный компонент – оксиметазолин. Если пациент использует при заложенности носа одно из этих лекарственных средств, и оно не помогает ему, то в таких случаях можно приобрести капли, содержащие другое активное вещество, например, ксилометазолин (
длянос, галазолин, ксилен актив и др.) или нафазолин (
нафтизин, санорин), или тетризолин (
тизин, визин) и др.
Смена лекарственного препарата не всегда приводит к улучшению носового дыхания. Поэтому, все-таки, перед тем как менять препарат, лучше проконсультироваться с врачом-отоларингологом. Именно консультация у врача является единственным выходом из сложившейся ситуации, так как только он может поставить точный диагноз и назначить правильное лечение, которое не всегда будет медикаментозным.
Стоит знать, что не следует замещать медикаментозное лечение на лечение народными средствами в тех случаях, когда капли при заложенности носа не помогают. Не нужно этого делать, потому что народные средства обладают меньшей эффективностью по сравнению с медикаментами. В некоторых случаях народные средства могут оказаться такими же бесполезными, как и капли.
Почему заложен нос и слезятся глаза?
Появление заложенности носа и слезотечения может быть связано с несколькими группами патологий. К первой группе относят аллергические заболевания и, в частности, риноконъюнктивит, при котором аллерген проникает в слизистую оболочку носа и глаз, вызывая там воспаление. Воспаление слизистой носа сопровождается сужением носовых ходов, что является причиной заложенности носа. Воспаление слизистой глаз (
конъюнктивы) провоцирует рефлекторное слезотечение для смытия с ее поверхности раздражителя, коим служит аллерген.
Ко второй группе патологий относят инфекционные болезни носа (
острый катаральный неспецифический ринит, гонококковый насморк, скарлатина и др.). При них инфекция может распространиться из носовой полости по носослезному каналу на слизистую оболочку глаза (
конъюнктивы) и вызвать ее воспаление (
конъюнктивит). Через носослезный канал в норме слезы оттекают из глаз внутрь носа (
в нижний носовой ход с каждой стороны).
В некоторых случаях может произойти нарушение нормального оттока слезной жидкости по носослезному каналу. Это нередко наблюдается при опухолях носа, которые не только механически обтурируют (
закупоривают) носовые ходы и вызывают заложенность носа, но и служат причиной компрессии (
сдавления) этого канала. Нарушение дренажной функции носослезного канала приводит к появлению в его просвете застойных явлений и размножению микробов. Через определенное время эти микробы могут распространиться по нему вверх и инфицировать слизистую оболочку глаза, что и послужит причиной слезотечения.
Глаза могут слезиться и по причине того, что микроорганизмы из полости носа могут гематогенно (
через кровь) попасть на их слизистую оболочку и вызвать ее воспаление (
конъюнктивит). Наиболее часто это происходит при кори, скарлатине, этмоидите (
воспалении решетчатой околоносовой пазухи), фронтите (
воспалении лобной околоносовой пазухи), сфеноидите (
воспалении клиновидной околоносовой пазухи).
Почему закладывает нос в положении лежа?
Нос в положении лежа закладывает по тем же самым причинам, что и во всех других возможных положениях человека в пространстве (
стоя, сидя). Единственной отличительной особенностью данного положения по сравнению с остальных является то, что при нем затрудняется отток носового патологического секрета (
который формируется при воспалении слизистой носа), что способствует его накоплению в носовой полости. Такое накопление может вызвать (
или усилить) заложенность носа при различных его заболеваниях.
Почему заложен нос и болит горло?
Заложенность носа и боли в горле чаще всего встречаются при обычной простуде, вызванной различными типами бактерий или вирусов, которые повреждают слизистую оболочку верхних дыхательных путей и вызывают ее воспаление. Воспалительные процессы в горле всегда сопровождаются болью. Воспаление слизистой оболочки носовой полости приводит к расширению ее сосудов и сужению носовых ходов, что служит причиной заложенности носа. Также заложенность носа и боли в горле являются частыми спутниками специальных инфекций слизистой оболочки носа и горла – гриппа, скарлатины, дифтерии, кори и др.