Сухость глаз является неприятным ощущением, вызванным раздражением рецепторов конъюнктивы век или роговицы. Основными причинами этой
патологии глаз являются снижение количества выделяемой слезной жидкости или увеличение темпов ее испарения. В результате возрастает трение между эпителиями склеры и конъюнктивы век, провоцируя развитие воспалительного процесса. Также этому способствует присоединение вторичной вирусной или бактериальной
инфекции.
Поскольку сухость глаз является лишь симптомом, его проявление возможно также при многочисленных заболеваниях глаз и других органов и систем организма. Часто сухость глаз сопровождается дополнительными симптомами, такими как жжение, резь, чувство песка в глазах, слезотечение и др. Все данные симптомы объединены в единый симптомокомплекс под названием синдром сухого глаза. Данный термин является универсальным и зарегистрирован в международной классификации болезней.
Диагностика причин данного синдрома зачастую является непростой задачей. Игнорировать сухость в глазах нельзя, поскольку ее осложнения могут привести к
инвалидизации больного. Поэтому диагностика, в первую очередь, направлена на исключение наиболее частых и опасных причин данного состояния. Когда ни одна из них не подтверждается, приступают к поиску менее вероятных причин, ассоциированных с
заболеваниями крови, соединительной ткани, опухолевыми образованиями и т. д.
Лечение синдрома сухого глаза подразделяется на этиологическое, патогенетическое и симптоматическое. Лечение осложнений часто выпадает на долю оперирующих офтальмологов.
Этиологическое лечение направлено на устранение причины заболевания. Патогенетическое лечение призвано прервать развитие механизма, по которому протекает заболевание. Оно назначается вдобавок к этиологическому лечению или когда причина заболевания не ясна, однако общие черты ее механизма известны. Симптоматическое лечение ориентировано лишь на устранение клинических проявлений синдрома сухого глаза.
Анатомия слизистой оболочки глаза, слезных желез и век
![]()
Знание строения слизистой оболочки глаза (
в данном контексте - роговицы), слезных желез и век позволяет досконально разобраться в механизме развития синдрома сухого глаза.
Анатомия роговицы
Роговица представляет собой тонкий, прозрачный, выпуклый диск, располагающийся на передней поверхности глазного яблока. Роговица расположена таким образом, что через нее проходит свет перед попаданием на сетчатую оболочку глаза. При прохождении сквозь нее свет несколько преломляется и фокусируется. Преломляющая сила данной структуры равняется, в среднем, 40 диоптриям.
При исследовании разреза роговицы установлено, что она не однородна, а состоит из 5 слоев.
Анатомически роговица состоит из следующих слоев: - передний эпителий;
- Боуменова мембрана;
- строма (основное вещество роговицы);
- десцеметова оболочка;
- задний эпителий.
Передний эпителий классифицируется как плоский многослойный неороговевающий. Боуменова мембрана представляет собой тонкий слой соединительной ткани, отделяющий строму от переднего эпителия. Строма является наиболее толстым слоем роговицы и состоит из прозрачной соединительной ткани и роговичных телец. Десцеметова оболочка, подобно Боуменовой мембране, является ограничительной структурой и отделяет строму роговицы от заднего ее эпителия. Задний эпителий классифицируется как однослойный плоский.
Важно отметить, что роговица является прозрачной средой благодаря веществу под названием кератансульфат. Данное вещество вырабатывается клетками всех ее слоев и занимает межклеточное пространство.
Кроме того, следует упомянуть о прероговичной слезной пленке, которая не входит в анатомические слои роговицы, однако играет исключительно важную роль в обеспечении ее целостности и поддержании обмена веществ. Ее толщина составляет всего 10 мкм (
одна сотая часть миллиметра). Структурно она подразделяется на три слоя – муциновый, водянистый и липидный. Муциновый слой прилегает к переднему эпителию роговицы. Водянистый слой находится посередине и является основным. Липидный слой является внешним и препятствует испарению жидкости с поверхности роговицы. Через каждые 10 секунд целостность прероговичной слезной пленки нарушается, и роговица обнажается. По мере ее обнажения усиливается раздражение нервных окончаний, приводящее к очередному морганию и восстановлению целостности прероговичной слезной пленки.
Иннервация роговицы осуществляется глазной ветвью тройничного нерва. Волокна данного нерва формируют два сплетения – субэпителиальное и интраэпителиальное. Нервные окончания лишены миелиновой оболочки и видовой принадлежности. Иными словами, их толщина крайне мала и они специализируются на восприятии лишь механических раздражений, которые при достижении определенного порогового значения трансформируются в
боль.
Питание роговицы происходит как за счет кровеносных сосудов, так и за счет диффузии питательных веществ из внутриглазной и слезной жидкости. Кровеносные сосуды находятся по периферии роговицы в области лимба (
место перехода роговой оболочки в склеру). При длительных воспалительных процессах роговицы может происходить прорастание сосудов из области лимба к центру данной анатомической структуры, приводящее к значительному ухудшению ее прозрачности.
Анатомия слезных желез
Слеза, омывающая роговицу и конъюнктиву глаз, формируется в основной и многочисленных добавочных слезных железах. Основная слезная железа располагается в верхнелатеральном углу глаза и анатомически подразделяется на два отдела – верхний (
орбитальный) и нижний (
пальпебральный). Границей между двумя частями слезной железы служит сухожилие мышцы, поднимающей веко. С одной стороны железа прилегает орбитальной частью к одноименной ямке лобной кости. Внешне она удерживается в своем ложе собственными связками, связкой Локвуда и мышцей, поднимающей верхнее веко.
На разрезе слезная железа имеет альвеолярно-трубчатое, дольчатое строение. Из каждой дольки выходит небольшой проток, который самостоятельно открывается в конъюнктивальную полость глаза либо впадает в более крупный проток. Всего в конъюнктивальную полость открывается от 5 до 15 протоков основной слезной железы.
Следует упомянуть и о добавочных слезных железах (
Краузе и Вальдейера), которые располагаются, преимущественно, в своде конъюнктивы верхнего века и составляют числом от 10 до 35.
Как основная, так и добавочные слезные железы иннервируются от нескольких источников – первой и второй ветви тройничного нерва, ветви лицевого нерва и симпатических волокон верхнего шейного узла. Приток артериальной крови обеспечивается слезной артерией, а отток – одноименной веной.
Слезная жидкость на 98% состоит из воды. Оставшиеся 2% составляют
белки, отдельные аминокислоты,
углеводы,
липиды, электролиты, а также лизоцим. Исходя из состава слезной жидкости, с легкостью можно сделать вывод о ее функциях.
К физиологическим функциям слезной жидкости относятся: - питание рогового слоя глаза;
- смывание инородных тел с поверхности роговицы;
- уничтожение патогенных бактерий;
- поддержание структурной целостности роговицы;
- незначительное светопреломление (1 - 3 диоптрии) и др.
Анатомия век
Веки являются эволюционировавшими в анатомическом отношении кожными складками, призванными защищать орган зрения от вредного воздействия внешних факторов.
В человеческом организме различают верхнее и нижнее веко. Размеры верхнего века приблизительно в три раза превышают размеры нижнего. В норме смыкание век полностью изолирует глаз от попадания света и факторов внешней среды. Свободные края век содержат многочисленные фолликулы, из которых произрастают ресницы, также играющие защитную роль. Кроме того, в полость вышеупомянутых фолликулов и на свободный край век выходят многочисленные протоки мейбомиевых желез, представляющих собой не что иное, как видоизмененные сальные железы.
Структурно веко состоит из трех слоев. Центральный основной слой представляет собой плотную соединительнотканную пластинку, называемую хрящом века. С внутренней стороны она покрывается конъюнктивой, которая представляет собой многослойный цилиндрический эпителий. В данном эпителии присутствует большое количество производящих слизь бокаловидных клеток. Кроме того, в ней содержатся многочисленные одиночные слезные железы.
С наружной стороны к хрящу века прилегает сухожилие мышцы, поднимающей веко, а также слой
кожи. Кожа век является наиболее тонкой во всем организме и представляет собой многослойный плоский ороговевающий эпителий.
Причины сухости глаз
Факторов, приводящих к возникновению сухости глаз, очень много. С целью их систематизации было предложено несколько различных классификаций. Наиболее используемой считается классификация в зависимости от патогенетического механизма, по которому развивается синдром сухого глаза.
Причины сухости глаз подразделяются на следующие группы: - патологические состояния, ассоциирующиеся со снижением продукции или выделения слезной жидкости;
- факторы, приводящие к снижению стабильности прероговичной слезной пленки.
Патологические состояния, ассоциирующиеся со снижением продукции или выделения слезной жидкости
К причинам, входящим в данную группу, относятся: - аутоиммунные заболевания (синдром Шегрена, осложнения радиотерапии области головы и шеи, реакция отторжения трансплантата);
- заболевания кроветворной системы (злокачественные опухолевые процессы, анемии и др.);
- эндокринные расстройства (климактерический синдром, гипотиреоз, сахарный диабет и др.);
- инфекционные болезни (холера, лепра, ВИЧ, туберкулез, тиф и др.);
- дерматологические заболевания (ихтиоз, нейродермит, герпетический дерматит и др.).
Аутоиммунные заболевания При аутоиммунных заболеваниях происходит сбой в процессе узнавания клетками иммунной системы собственных тканей, в результате чего она воспринимает их как чужеродные. Таким образом, происходит развитие патологического иммунного ответа, направленного против здоровых тканей и органов.
Наиболее частым аутоиммунным состоянием, ассоциирующимся с синдромом сухого глаза, является первичный или вторичный синдром Шегрена. Первичный синдром Шегрена характеризуется аутоиммунным поражением желез внешней секреции, причем наиболее частыми мишенями оказываются слюнные и слезные железы. Вторичный синдром Шегрена развивается через несколько лет после заболевания иным системным заболеванием соединительной ткани (
системная склеродермия, системная красная волчанка, первичный билиарный цирроз и др.) и является одним из вариантов его клинического течения.
Более редкими причинами, вызывающими развитие синдрома сухого глаза являются осложнения радиотерапии области шеи и головы, а также реакция отторжения трансплантата. Радиотерапия (
лучевая терапия) проводится с целью уничтожения атипичных клеток или уменьшения размеров злокачественной опухоли перед операцией по ее удалению. К сожалению, в некоторых случаях происходит сопутствующее облучение тканей слезной железы, в результате чего несколько видоизменяется ее клеточная структура и она атакуется иммунной системой как чужеродная.
Также существует риск развития аутоиммунного ответа после операции по пересадке донорской роговицы из-за неполной совместимости по антигенному составу (
несоответствие рецепторов на внешней поверхности клеток).
Заболевания кроветворной системы В ходе рандомизированных клинических исследований была отмечена связь между снижением выделительной функции слезной железы и возникновением ряда заболеваний кроветворной системы. Вышеуказанная связь прослеживалась с такими заболеваниями как злокачественная
лимфома,
лимфосаркома,
лимфолейкоз,
гемолитическая анемия, тромбоцитопеническая пурпура и др.
Связь синдрома сухого глаза со злокачественными заболеваниями кроветворной системы чаще всего объясняется развитием паранеопластического синдрома. Его проявления и механизмы могут быть крайне разнообразными и включать аутоиммунный ответ к схожим по антигенной структуре клеткам, продукцией самой опухолью биологически активных веществ или иными неспецифическими реакциями органов на присутствие в организме чужеродных клеток. Гемолитические анемии, вероятнее всего, также связаны с сухостью глаз посредством аутоиммунных механизмов.
Эндокринные расстройства Эндокринная система ответственна за поддержание постоянства внутренней среды организма путем выделения в кровь гормонов и иных биологически активных веществ, оказывающих тот или иной эффект. Сбой в работе данной системы практически во всех случаях приводит к нарушению работы нескольких органов одной системы или даже нескольких систем.
Синдром сухого глаза может развиться при сахарном диабете, климактерическом синдроме и при гипотиреозе. При длительном течении сахарного диабета развиваются такие осложнения как
ангиопатия и полинейропатия. Ангиопатия заключается в поражении эндотелия (
внутренняя оболочка) как мелких, так и крупных кровеносных сосудов. В результате этого происходит сужение просвета сосудов и ухудшается кровоснабжение всех органов и систем. Наиболее подвержены данному процессу почки, сетчатка глаза, головной мозг и сосуды нижних конечностей. Не является исключением и слезная железа, однако нарушение ее функции не всегда проявляется отчетливо, особенно учитывая медленную прогрессию патологических изменений. Нейропатия подразумевает нарушение целостности нервных волокон, ведущее к замедлению передачи импульсов. В результате этого могут происходить различные изменения как центральной, так и периферической нервной системы. В частности, может отмечаться снижение темпов секреции слезных желез из-за нарушения их иннервации.
Климактерический синдром представляет собой совокупность симптомов, возникающих после прекращения продукции женским организмом половых гормонов –
эстрогенов и
прогестерона. Из-за того, что работа эндокринных органов тесно взаимосвязана, прекращение секреции одних веществ ведет к нарушению внутренней среды всего организма. Клинически это проявляется перепадами настроения, скачками
артериального давления, приступами общего недомогания, избыточной
потливостью,
бессонницей и др. Помимо этого, климактерический синдром может проявляться нарушениями секреции слезных желез, из-за чего возникает ощущение сухости в глазах.
Гипотиреоз является заболеванием, при котором развивается недостаток секреции гормонов
щитовидной железы. В зависимости от уровня поражения различают первичный, вторичный и третичный гипотиреоз. Первичный гипотиреоз связан с нарушениями на уровне щитовидной железы, вторичный – гипофиза и третичный – на уровне гипоталамуса. При снижении концентрации гормонов щитовидной железы в крови отмечается падение уровня базальной (
постоянной) секреции, в том числе и экзокринных желез (
слезные, слюнные и т. д.). Следует отметить, что такое нарушение затрагивает не только основную слезную железу, но и одиночные добавочные железы, расположенные в конъюнктиве глаз.
Инфекционные болезни Длительное течение таких инфекционных заболеваний как лепра, туберкулез, ВИЧ или холера сопровождается длительно сохраняющимся синдромом общей интоксикации. Данный синдром ассоциируется с субфебрилитетом (
температура тела ниже 38 градусов) и компенсаторным увеличением секреции слезных желез в рамках легкого течения синдрома сухого глаза. Реже происходит некоторое истощение резервов слезной железы, при котором количество слезы вначале нормализуется, а затем постепенно уменьшается.
Дерматологические заболевания В число кожных заболеваний, ассоциирующихся с синдромом сухого глаза, входит врожденный или приобретенный ихтиоз, нейродермит, герпетический дерматит и др.
Врожденный ихтиоз является тяжелым заболеванием, при котором происходит утолщение кожи с последующим ее отшелушиванием в виде пластинок, напоминающих рыбью чешую. Выраженность заболевания зависит от выраженности генной мутации. Наиболее тяжелые формы встречаются у новорожденных мальчиков. Приобретенный ихтиоз характеризуется появлением аналогичных чешуек на разгибательных поверхностях суставов, дебютируя, ориентировочно, с двадцати лет. В отличие от врожденного ихтиоза, приобретенная форма развивается на фоне злокачественных новообразований, заболеваний соединительной ткани, желудочно-кишечного тракта и гиповитаминозов. Помимо изменения толщины и рельефа кожи отмечается сильный
зуд и нарушение секреции слезных желез.
Нейродермит или атопический дерматит является патологическим состоянием, при котором происходит поражение кожных и слизистых покровов аллергической природы. Помимо вышеупомянутых проявлений заболевания часто отмечаются отклонения в работе вегетативной нервной системы, ответственной за иннервацию слезных желез. Таким образом, уменьшение секреции слезной жидкости может быть косвенным признаком нейродермита.
Под герпетическим дерматитом подразумевается поражение кожных покровов и слизистых оболочек
вирусом простого
герпеса первого или второго типа. При первом типе пузырчатые высыпания локализуются, преимущественно, в области носогубного треугольника. При втором типе высыпания могут локализоваться на любой части тела, однако чаще они встречаются в области половых органов, что свидетельствует о частом половом пути передачи данной инфекции. В случае, когда высыпания локализуются в области глаз, существует риск их распространения на конъюнктиву, роговицу или слезную железу. Поражение слезных желез развивается достаточно редко, однако полностью исключать такую вероятность не стоит.
Факторы, приводящие к снижению стабильности прероговичной слезной пленки
К причинам, входящим в данную группу, относятся: - рубцы роговицы и конъюнктивы;
- нейропаралитический кератит;
- лагофтальм или экзофтальм;
- аллергические состояния;
- застой слезной жидкости из-за нарушения ее оттока;
- использование вентиляторов;
- длительная работа за монитором;
- ношение контактных линз;
- использование низкокачественной косметики;
- загрязнение воздуха (пыль, дым, химические испарения и т. д.);
- беременность;
- побочные эффекты некоторых лекарственных средств.
Рубцы роговицы и конъюнктивы Одним из условий, при которых происходит физиологическое разрывание прероговичной пленки (
ориентировочно один раз в 10 секунд), является высокая степень соответствия поверхностей роговицы и конъюнктивы век. Когда на данных поверхностях присутствует некоторая бугристость из-за послеоперационных рубцов или попадания инородных тел, степень поверхностного натяжения прероговичной пленки уменьшается, проводя к ее преждевременному разрыву и развитию синдрома сухого глаза.
Нейропаралитический кератит Нейропаралитическим кератитом называется воспаление роговицы, ассоциированное со снижением ее чувствительности. В норме разрыв прероговичной пленки приводит к раздражению роговицы, что, в свою очередь, ведет к очередному морганию и смачиванию глаза. Когда чувствительность роговой оболочки снижена, слезная пленка разрывается, а моргания длительное время не происходит, поскольку мозг больного не получает необходимый сигнал. Чем дольше поверхность глаза остается сухой, тем выраженнее становится воспалительный процесс, приводящий к помутнению роговицы и ухудшению зрения.
Лагофтальм или экзофтальм Лагофтальм является патологическим состоянием, при котором происходит неполное смыкание век из-за несоответствия их размеров размерам глаза. Данное состояние может быть как врожденным, так и приобретенным вследствие травм, реконструктивных оперативных вмешательств и т. д.
Под экзофтальмом подразумевается выпячивание одного или обоих глазных яблок за пределы орбиты. Двусторонний экзофтальм отмечается у больных
гипертиреозом, в то время как односторонний экзофтальм может быть следствием травмы,
аневризмы, гематомы или опухоли. Как правило, экзофтальм приводит к лагофтальму.
У пациентов с лагофтальмом даже при полном смыкании век во время сна остается открытой полоска роговицы, подверженная высыханию и развитию синдрома сухого глаза.
Аллергические состояния Аллергией называется чрезмерный ответ иммунной системы организма на контакт с безвредным веществом. Наиболее частыми
аллергенами являются пылевые клещи, пыльца растений, яд некоторых насекомых, цитрусовые, шоколад, арахисовое масло, клубника и др.
При попадании аллергена на слизистую глаз или носа происходит ее отек, инъекция (
полнокровие) склер и конъюнктивы. Больной при этом испытывает ощущение песка в глазах. Слезные железы компенсаторно увеличивают темпы выделения слезной жидкости, с целью устранения находящихся в глазу помех.
Застой слезной жидкости из-за нарушения ее оттока В норме после того как слезная жидкость некоторое время находилась на поверхности роговицы и выполняла свои функции, при очередном моргании она смещается в конъюнктивальные своды, оттекает к медиальному (
внутреннему) углу глаза и удаляется из него в носовую полость через систему слезоотводящих канальцев.
При несостоятельности вышеупомянутых каналов из-за врожденного дефекта или воспаления происходит застой слезной жидкости, сопровождающийся изменением ее состава. В ней появляется больше бактерий и пылевых частиц, которые раздражающе действуют на слизистую оболочку глаз. В результате развивается воспалительный процесс, приводящий к отеку и полнокровию склер, а затем и к синдрому сухого глаза.
Использование вентиляторов При нормальной влажности и температуре воздуха, а также отсутствии ветра время испарения влаги с поверхности глаз составляет приблизительно 10 секунд. После этого следует смыкание век и очередное увлажнение глаз вновь поступившей слезной жидкостью. Однако при повышении температуры окружающей среды, снижении влажности воздуха и встречном ветре данный показатель уменьшается в несколько раз. В городских условиях такой эффект достигается путем активного использования кондиционеров, вентиляторов и нагревателей воздуха.
Длительная работа за монитором Научно доказано, что при работе за монитором как минимум вдвое снижается частота моргания. Данный факт приводит к чрезмерному высыханию роговицы и развитию синдрома сухого глаза.
Ношение контактных линз Контактные линзы являются полимерными изделиями, помещающимися на роговицу для коррекции зрения. В идеале они должны полностью повторять форму и соответствовать размерам роговицы. Материалы, из которых изготавливаются контактные линзы, различаются по качеству и цене. Изделия высокого качества обладают отличной прозрачностью и не вызывают пассивного раздражения конъюнктивы. Кроме того, существуют определенные правила использования контактных линз, соблюдение которых позволяет максимально исчерпать весь лимит данного продукта, заявленный изготовителем.
Таким образом, покупая недорогие линзы, игнорируя правила их хранения и использования, а также несвоевременно меняя их, больной рискует развитием реактивного кератоконъюнктивита.
Использование низкокачественной косметики Производители недорогой косметики используют многочисленные вещества, обладающие схожими характеристиками с дорогими аналогами, однако причиняющие здоровью больший вред. Зачастую отрицательное действие такой косметики незаметно, поскольку оно развивается на протяжении длительного периода. У использующих ее женщин изменяется цвет и тургор (
натяжение) кожи, появляются отеки под глазами и морщины, которые они по незнанию списывают на ранние признаки старения. В некоторых случаях развивается контактный дерматит или
конъюнктивит, проявляющийся чувством сухости глаз.
Загрязнение воздуха Присутствие в воздухе частиц пыли, дыма, химических испарений лаков и растворителей отрицательно влияет не только на дыхательную систему, но и на слизистую оболочку глаз, вызывая ее раздражение и воспаление. Данный эффект усиливается при возрастании влажности воздуха, когда данные частицы объединяются в более крупные капли.
Беременность Неоднократно было отмечено, что во время беременности женщины подвержены развитию синдрома сухого глаза. Механизмы, по которым происходит развитие данного синдрома, до конца не выяснены, однако в качестве наиболее вероятных причин рассматривают значительное изменение гормонального фона и повышение
базальной температуры тела.
Побочные эффекты некоторых лекарственных средств К великому сожалению, не существует лекарств без побочных эффектов. Их разнообразие зачастую поражает пациентов, решивших прочесть инструкцию перед приемом препарата. Побочные эффекты могут развиваться как на местное применение лекарственных средств, так и на системное.
К числу местно применяющихся препаратов, снижающих стабильность прероговичной слезной пленки, относятся такие лекарственные средства как глазные капли с бета-адреноблокаторами (
тимолол), холинолитиками (
атропин, скополамин), низкокачественными консервантами, а также местными анестетиками (
тетракаин, прокаин и др.).
К числу системных лекарственных средств, приводящих к сухости глаз, относятся некоторые
антигистаминные (
дифенгидрамин), гипотензивные (
метилдопа), антиаритмические (
дизопирамид, мексилетин), противопаркинсонические (
тригексифенидил, бипериден) препараты, комбинированные оральные контрацептивы (
овидон) и др.
Подпишитесь на Здоровьесберегающий видеоканал


Диагностика причин сухости глаза
Диагностика причин сухости глаз представляет собой алгоритм, при котором, в первую очередь, исключаются наиболее частые причины данного состояния, а затем более редкие и сопряженные с поражением других органов и систем.
Для подтверждения диагноза синдрома сухого глаза и определения его причины необходимо использовать максимальное количество доступных источников информации. Начинать следует с наиболее простых источников – сбора анамнеза и объективного обследования, а при необходимости прибегать к дорогостоящим и, вместе с тем, узконаправленным лабораторным и инструментальным исследованиям.
Клиническая картина синдрома сухого глаза
Клинические признаки заболевания варьируют в зависимости от степени его тяжести.
Степени тяжести синдрома сухого глаза
| Степень тяжести | Жалобы больного | Объективные изменения |
| Легкая | - Слезотечение в покое, значительно усиливающееся на ветру.
- Болезненность при закапывании в глаза нейтральных капель (уровень рН 7,2 - 7,4).
- Ощущение инородного тела (песка) в глазах.
- Жжение и резь в глазах.
- Светобоязнь.
- Изменение остроты зрения на протяжении суток.
| - Увеличение слезных менисков при биомикроскопии.
- Легкая гиперемия (полнокровие) конъюнктивы и склеры.
|
| Средняя | - Снижение количества вырабатывающейся слезной жидкости.
- Чувство сухости в глазах.
- Жжение и резь в глазах.
- Ощущение инородного тела в глазах.
- Светобоязнь.
- Постоянное легкое снижение остроты зрения.
| - Уменьшение слезных менисков.
- Умеренная гиперемия конъюнктивы и склеры.
- Отек и помутнение роговицы.
- Появление тонких эпителиальных нитей на роговице и конъюнктиве.
- Помутнение прероговичной слезной пленки.
- Слипание век с их затрудненным раскрытием.
|
| Тяжелая | - Резкое снижение выработки слезной жидкости.
- Сухость в глазах.
- Жжение и резь в глазах.
- Ощущение инородного тела.
- Светобоязнь.
- Умеренное снижение остроты зрения.
| - Исчезновение слезных менисков при биомикроскопии.
- Выраженная гиперемия конъюнктивы и склеры.
- Прорастание капилляров в роговицу в области лимба.
- Многочисленные роговичные эпителиальные нити.
- Отек конъюнктивы и склеры.
- Медленное размыкание век из-за слипания склеры и конъюнктивы.
- Появление воронкообразных углублений в роговице (язв), иногда покрытых ороговевающим эпителием.
|
| Крайне тяжелая | - Развивается преимущественно у больных с лагофтальмом.
- Резко выраженное ощущение сухости глаз.
- Выраженное жжение и резь в глазах.
- Светобоязнь.
- Выраженное снижение остроты зрения.
- Чувство слипания век, сопровождающееся запоздалым разлипанием.
| - Исчезновение слезных менисков при биомикроскопии.
- Выраженная гиперемия и отек склеры и конъюнктивы.
- Помутнение роговицы, прорастание в нее кровеносных сосудов со стороны лимба.
- Появление многочисленных роговичных эпителиальных нитей.
- Появление язв роговицы, вплоть до ее перфорации.
- Частичное или полное ороговение роговой оболочки.
- Крайне затрудненное размыкание век.
|
Помимо данных анамнеза и объективного обследование для диагностики синдрома сухого глаза прибегают к проведению проб Норна и Ширмера.
Проба Норна Проба Норна выполняется для определения стабильности прероговичной слезной пленки. Перед исследованием больному на верхнюю область век закапывают 0,2% раствор флуоресцеина и просят один раз моргнуть. После этого больного обследуют в щелевой лампе, регистрируют время между моментом размыкания век и разрывом прероговичной слезной пленки. В норме время ее разрыва составляет от 10 до 23 секунд. Если слезная пленка разрывается раньше необходимого срока, то причину этого следует искать среди ряда заболеваний, предрасполагающих к этому. Если срок существования слезной пленки находится в пределах нормы, то следует прибегнуть к проведению пробы Ширмера.
Проба Ширмера Проба Ширмера выполняется с целью определения уровня базальной (
постоянной) секреции слезных желез. Перед началом пробы в нижний конъюнктивальный мешок обоих глаз больного помещают по одной полоске фильтровальной бумаги размером 5 х 50 мм. Затем больного просят закрыть глаза и начинают отсчет времени. По прошествии 5 минут полоски фильтровальной бумаги извлекают и измеряют расстояние, до которого они оказываются смоченными. Оценка результатов зависит от возраста больного. В молодом возрасте нормальным считается значение в 15 мм, в старшем и пожилом возрасте – 10 мм. Если длина смоченной бумаги составляет менее 5 мм, то тест считается положительным, что означает снижение уровня базальной секреции слезной железы. Причины данного состояния следует искать в соответствующем списке заболеваний.
Таким образом, используя данные анамнеза и объективного обследования, а также вышеописанные функциональные тесты можно определить направление, в котором следует искать причину сухости глаз. Дальнейшая диагностика основывается на проведении лабораторных и инструментальных исследований.
Лабораторные методы исследования при синдроме сухого глаза
Лабораторные методы исследования биологических сред организма позволяют окончательно определить причину сухости глаз или, как минимум, приблизиться к этому.
В число лабораторных исследований для подтверждения синдрома сухого глаза входят: - цитология соскоба или отпечатка конъюнктивы;
- иммунологическое исследование крови и слезной жидкости;
- кристаллография слезной жидкости.
Цитология соскоба или отпечатка конъюнктивы Соскоб и отпечаток являются методами забора клеток конъюнктивы. При соскобе производят аккуратное движение ребром предметного стекла по поверхности конъюнктивы. После этого полученную массу помещают в центр другого предметного стекла, наносят на нее каплю физиологического раствора или другого растворителя, размешивают и рассматривают под микроскопом.
При взятии отпечатка одну из поверхностей предметного стекла прикладывают к конъюнктиве на несколько секунд, а затем отнимают и сразу исследуют под микроскопом.
При синдроме сухого глаза может отмечаться снижение количества бокаловидных клеток, присутствие некоторого количества отмерших эпителиальных клеток с признаками отложения в них кератина (
основной белок, из которого состоит кожа), в норме отсутствующего в тканях конъюнктивы.
Иммунологическое исследование крови и слезной жидкости Данное исследование выполняется с целью определения состояния иммунной системы. Исходя из его результатов становится возможным назначение необходимого лечения.
Кристаллография слезной жидкости Кристаллография слезной жидкости выполняется путем нанесения на предметное стекло капли слезы с последующим ее испарением. После испарения жидкой части слезы на предметном стекле остаются различные по форме и структуре микрокристаллы, изучение которых позволяет определить тип заболевания глаза (
воспалительный, дегенеративный, опухолевый и т. д.).
Кроме вышеперечисленных методов могут потребоваться дополнительные узконаправленные исследования, необходимые для выявления заболеваний, при которых сухость глаз является вторичным симптомом.
В число таких исследований входят: - общий анализ крови и общий анализ мочи;
- циркулирующие иммунные комплексы;
- определение ревмопроб;
- определение уровня гормонов щитовидной железы;
- определение уровня гликозилированного гемоглобина;
- определение антител к вирусу герпеса, ВИЧ и др.;
- исследование пунктата костного мозга;
- посев мокроты и крови на специальные питательные среды и др.
Общий анализ крови и мочи Общий анализ крови позволяет выявить анемии (
снижение количества красных кровяных телец в крови) и воспалительные реакции. Оценка формы и размеров
эритроцитов (
красных кровяных телец) позволяет ориентироваться в видах анемии. Оценка лейкоцитарной формулы (
процентное соотношение различных видов лейкоцитов (белых кровяных телец)) позволяет определить является ли воспаление преимущественно бактериальным или вирусным.
Общий анализ мочи позволяет исключить
заболевания почек и мочевыводящих путей, одним из проявлений которых может быть сухость глаз.
Циркулирующие иммунные комплексы Определение увеличенного количества циркулирующих в крови иммунных комплексов является одним из признаков аутоиммунного заболевания, являющегося частой причиной синдрома сухого глаза.
Определение ревмопроб Ревматологические пробы включают определение концентрации С-реактивного белка, АСЛ-О (
антистрептолизин-О) и ревматоидного фактора. Увеличение данных показателей в совокупности с соответствующей клинической картиной и анамнезом позволяет поставить диагноз одного из системных заболеваний соединительной ткани.
Определение уровня гормонов щитовидной железы Гормоны щитовидной железы ответственны за поддержание многих функций организма. В том числе они регулируют работу симпатической и парасимпатической нервной системы, которая, в свою очередь, регулирует интенсивность работы слезных желез.
Определение сниженного уровня Т3 (
трийодтиронина) и Т4 (
тироксина) свидетельствует о гипотиреозе, при котором снижается базальный уровень секреции слезной железы. Для выявления причины гипотиреоза могут понадобиться дополнительные исследования (
анти-ТПО, тиреотропный гормон, сцинтиграфия щитовидной железы, компьютерная томография головного мозга и др.).
Определение уровня гликозилированного гемоглобина Данный тест определяет средний уровень глюкозы в крови за последние 3 - 4 месяца и считается наиболее предпочтительным методом оценки эффективности лечения сахарного диабета и дисциплинированности больного. Повышение его показателей выше нормальных значений позволяет поставить диагноз сахарного диабета, который, в свою очередь, может являться причиной синдрома сухого глаза.
Определение антител к вирусу герпеса, ВИЧ Диагностика вышеуказанных заболеваний стоится на определении в крови иммуноглобулинов (
антител) типа М (
при острой фазе болезни) и G (
при хронической фазе болезни). При их нахождении становится значимой вероятность того, что сухость в глазах является одним из редких проявлений данных заболеваний.
Исследование пунктата костного мозга Забор образца костного мозга осуществляется из грудины или крыла подвздошной кости специальным шприцем, игла которого снабжена ограничителем глубины проникновения. При изучении данного образца под микроскопом определяется состояние всех кроветворных ростков. Исходя из этих данных определяется вид анемии,
лейкоза или другого гематологического заболевания.
Посев мокроты и крови на специальные питательные среды Посев мокроты и крови на питательные среды осуществляется с целью выращивания находящихся в данных биологических жидкостях микроорганизмов. После появления колоний микроорганизмов определяют их вид и реакцию на различные виды
антибиотика с целью выявления устойчивости к ним. При обнаружении возбудителей таких инфекционных заболеваний как туберкулез, лепра или тиф проводят параллель между данным заболеванием и синдромом сухого глаза.
Инструментальные методы исследования при синдроме сухого глаза
Инструментальные методы исследования позволяют изучить строение и свойства слезной жидкости при помощи специальных технических средств.
С целью исследования слезной жидкости используют такие методы, как: - тиаскопия;
- определение осмолярности.
Тиаскопия Тиаскопия подразумевает микроскопию прероговичной слезной пленки с целью изучения ее структуры. В частности, оценивается толщина слизистого, водянистого и липидного слоев, после чего делается заключение о ее стабильности.
Определение осмолярности Осмолярность слезной жидкости напрямую влияет на прочность слезной пленки. В норме данный показатель является относительно постоянной величиной, однако при некоторых заболеваниях его значение может изменяться. Целью данного исследования является определение возможности вторичного высыхания слезной пленки.
Как избавиться от сухости глаз?
Лечение синдрома сухого глаза подразделяется на медикаментозное и хирургическое.
Оба вида лечения, в первую очередь, направлены на устранение причины, вызвавшей развитие данного синдрома. Такой подход считается наиболее рациональным с прогностической точки зрения. Некоторое применение находят народные средства лечения, однако их эффективность варьирует.
Когда причину синдрома выявить не удается, прибегают к патогенетическому и симптоматическому лечению. Под патогенетическим лечением подразумевается воздействие на механизмы развития данного синдрома. В частности, одним из таких методов является коррекция осмолярности прероговичной слезной пленки путем закапывания в глаз препаратов искусственной слезы или использования стимуляторов слезопродукции.
К симптоматическому лечению относится применение гормональных и негормональных противовоспалительных капель (
гелей, мазей), противоаллергических препаратов, вышеупомянутых искусственных слез и др.
Хирургическое лечение активно применяется, когда медикаментозные методы не приносят желаемого результата. Как правило, они направлены на исправление дефектов роговицы или век, а также на лечение осложнений синдрома сухого глаза.
Медикаментозное лечение синдрома сухого глаза
Медикаментозное лечение является первым этапом лечения сухости глаз. Его направленность и длительность зависит от этиологии основного заболевания.
Также при медикаментозном лечении синдрома сухого глаза используются: Искусственные слезы Препараты искусственной слезы используются с целью исправления дефицита собственной слезной жидкости. Они варьируют по плотности и составу. При легкой форме заболевания рекомендуется использование жидких сред (
глазных капель). При средней и тяжелой форме заболевания возникает необходимость в продлении времени нахождения препарата на поверхности роговицы, поэтому прибегают к использованию более плотных сред (
глазных гелей и мазей). Тем не менее, при крайне тяжелых формах заболевания вновь возвращаются к приему жидких лекарственных средств, однако без содержания в них консервирующих веществ. Большинство искусственных слез изготавливается на основе гипромеллозы, полиакрилата и декстрана. Необходимая степень вязкости достигается добавлением вспомогательных веществ.
Стимуляторы слезопродукции К наиболее применяющимся стимуляторам слезопродукции на сегодняшний день относится пентоксифиллин, назначающийся системно в дозе 100 мг 2 - 3 раза в сутки на протяжении 6 - 8 недель.
Гормональные и негормональные противовоспалительные средства Противовоспалительные препараты являются одной из наиболее практикуемых групп препаратов для лечения глазных патологий. Блокирование воспалительного процесса предотвращает развитие тяжелых органических поражений глаз, вызывающих их сухость.
Большинство нестероидных (
негормональных) глазных капель включают в свой состав
диклофенак (
дикло Ф),
индометацин (
индоколлир),
кеторолак (
кетадроп) и др.
Среди гормональных противовоспалительных глазных капель наиболее известными представителями являются софрадекс, тобрадекс и др. Данные препараты относятся к комбинированным, поскольку помимо противовоспалительного компонента (
дексаметазон) содержат еще и антибактериальный (
неомицин, грамицидин, фрамицетин, тобрамицин, полимиксин В). Преимуществом комбинированных с дексаметазоном глазных препаратов является крайне выраженный противовоспалительный эффект, а также возможность их использования для лечения реакции отторжения трансплантата после операций по пересадке роговицы.
Метаболические препараты Среди препаратов данной группы наибольшее распространение получил декспантенол, использующийся в виде мазей и гелей, закладывающихся за нижнее веко несколько раз в сутки. Эффект данного лекарственного средства заключается в увеличении в тканях глаза концентрации пантотеновой кислоты, которая активно включается в метаболизм большинства ферментных систем организма, усиливая при этом его регенераторные свойства.
Противоаллергические препараты Среди противоаллергических препаратов в офтальмологии нашли применение три группы препаратов – стабилизаторы мембран мастоцитов (
тучных клеток), стабилизаторы лизосомальных (
лизосомы - небольшие клеточные органеллы, содержащие крайне токсичные для клетки ферменты) мембран и антигистаминные лекарственные средства. Стабилизаторы мембран препятствуют выходу гистамина и лизосомальных ферментов в аллергический очаг, предотвращая, таким образом, его распространение. Антигистаминные препараты блокируют Н
1-рецепторы к гистамину, не позволяя ему осуществить свой эффект, направленный на поддержание и усиление аллергического процесса.
Наиболее распространенными представителями стабилизаторов тучных клеток являются кетотифен, недокромил натрия и кромоглициевая кислота. Стабилизаторами лизосомальных ферментов выступают противовоспалительные средства (
диклофенак, дексаметазон). Представителями антигистаминных средств являются
лоратадин,
цетиризин,
супрастин и др. В виде глазных капель применяются такие антигистаминные препараты как азеластин и сперсаллерг и др.
Антибиотики Антибактериальные препараты в офтальмологии часто применяются в составе комбинированных лекарственных средств. Их применяют достаточно часто, поскольку даже в отсутствии бактериальной природы воспалительного процесса всегда существует большой риск ее присоединения. К наиболее часто использующимся в офтальмологии антибиотикам относятся
тетрациклин,
гентамицин, тобрамицин и др. Чаще всего их применяют местно в виде мазей, однако при необходимости их комбинируют и назначают системно.
Противовирусные препараты Спектр противовирусных лекарственных средств в офтальмологии не велик, несмотря на то, что изрядная доля инфекций глаз именно вирусной причины. Наиболее применяемыми представителями являются идоксуридин и
ацикловир, назначающиеся как местно, так и системно. Часто противовирусную терапию комбинируют с иммуномодуляторами (
интерфероны).
Другие лекарственные средства, направленные на лечение заболеваний, одним из проявлений которых является сухость глаз В случае, когда заболевания других органов и систем является причиной сухости глаз, следует использовать лекарственные средства для излечения данных патологий.
В частности, при злокачественных образованиях кроветворной системы применяют цитостатики. При анемиях прибегают к дополнительному введению недостающих веществ (
витамин В12, фолиевая кислота, железо) или к использованию гормонов (
при цитолитических аутоиммунных анемиях).
При климактерическом синдроме показаны комбинированные оральные контрацептивы (
тризистон, ригевидон и др.). Однако следует помнить, что лекарственные средства данной группы значительно увеличивают риск развития
рака молочных желез и
рака матки,
инсульта головного мозга и
тромбоза глубоких вен. В связи с этим перед началом приема оральных контрацептивов рекомендуется вместе с врачом тщательно взвесить их пользу и вред.
При гипотиреозе назначается заместительная терапия гормонами щитовидной железы. При сахарном диабете лечение назначается в зависимости от его типа. При первом типе используется
инсулин продленного и короткого действия. При сахарном диабете второго типа используют препараты, улучшающие проникновение глюкозы в клетки организма, стимулируя, таким образом, снижение ее уровня в периферической крови.
Лечение инфекционных заболеваний проводится с учетом их возбудителя. При бактериальных заболеваниях (
холера, туберкулез, тиф) назначается лечение антибиотиками. При вирусных заболеваниях (
ВИЧ, вирус простого герпеса, цитомегаловирус) лечение производится противовирусными препаратами.
В случае если синдром сухого глаза развивается как побочное действие одного из принимаемых медикаментов, следует прекратить его прием и по возможности перейти на использование препаратов второй или третьей линии.
Хирургическое лечение синдрома сухого глаза
К хирургическому лечению прибегают в тех случаях, когда медикаментозные средства исчерпали свои резервы и не оказали нужного терапевтического эффекта.
Существуют следующие виды оперативных вмешательств при синдроме сухого глаза: - закупорка слезоотводящих путей;
- уменьшение площади испарения слезной жидкости (тарзорафия);
- имплантация дополнительных слезных желез;
- лечение осложнений (язва роговицы, прободение роговицы и др.).
Закупорка слезоотводящих путей Закупорка слезоотводящих путей осуществляется с целью накопления слезной жидкости в сводах век. В результате, при моргании роговица обильнее омывается слезой, что и является целью операции. Наиболее распространенными методами проведения данного оперативного вмешательства считается закупорка слезных точек специальными пробками, а также их коагуляция при помощи лазера или электроскальпеля.
Уменьшение площади испарения слезной жидкости Снижение площади испарения слезной жидкости достигается путем сшивания краев век и сужения глазной щели. Данное оперативное вмешательство производится, если закупорки слезоотводящих путей оказалось недостаточно для восстановления нормального уровня секреции слезных желез.
Имплантация дополнительных слезных желез Пересадка дополнительных слизистых желез из ротовой полости в мягкие ткани придатков глаза является эффективным, однако достаточно трудоемким методом лечения синдрома сухого глаза. Его эффективность во многом зависит от профессионализма хирурга.
Лечение осложнений Наиболее распространенным осложнением синдрома сухого глаза является глубокая язва роговицы, нередко приводящая к ее перфорации. Хирургическое лечение таких язв заключается в пересадке лоскутов тканей от конъюнктивы, слизистой оболочки полости рта, твердой мозговой оболочки, хряща и др.
Эффективность таких операций зависит объема дефекта использующейся для трансплантации ткани, инструментария, применяемой техники, опыта хирурга и др.
Народные средства лечения синдрома сухого глаза
При лечении синдрома сухого глаза могут оказаться действенными некоторые средства
народной медицины. Следует помнить, что они не в состоянии увеличить количество выделяемой слезной жидкости. Кроме того, они не могут изменить органических дефектов глаз и слезоотводящих путей. Предельный их эффект заключается в антисептическом и метаболическом влиянии на эпителии глаза. Иными словами, средства народной медицины лишь способствуют излечению некоторых заболеваний глаз, в то время как ведущая роль принадлежит традиционному медикаментозному лечению.
При конъюнктивите рекомендуется применять примочки из настоя алтея лекарственного, поскольку они снижают выраженность воспалительного процесса и обладают некоторым обеззараживающим эффектом. Настойка приготовляется путем заливания кипятком 3 - 4 столовых ложек измельченного растения на 1 стакан. Спустя 8 - 10 часов из полученного настоя каждые 2 - 3 часа можно делать примочки на веки.
Хорошим метаболическим средством является настой из листьев голубики и шишек хмеля. Приготовляется он аналогичным способом, однако употреблять его следует не наружно, а внутрь по 2 - 3 глотка за 30 минут до еды 3 - 4 раза в день.
При формировании гнойных масс на поверхности глаза следует применять примочки из настоя шиповника. Наиболее качественный настой приготавливается в термосе. В него следует поместить 100 - 200 г плодов шиповника, залить кипятком, плотно закрыть и оставить на 6 - 8 часов. Лишь в таких условиях отвар получается достаточно концентрированным.
Промывание глаз отварами шалфея, ромашки и календулы уменьшает выраженность болевых ощущений и чувства песка в глазах. При вирусных конъюнктивитах выраженным лечебным эффектом обладает зверобой, использующийся в виде отвара как местно, так и внутрь по 1 - 2 столовых ложки 2 - 3 раза в день перед едой или через час после еды.
Профилактика синдрома сухого глаза
Предотвратить заболевание всегда в разы проще, чем его лечить. При любом роде деятельности существуют профессиональные вредности, зная которые можно своевременно вмешаться и минимизировать их влияние на организм.
Согласно статистическим данным синдром сухого глаза развивается при следующих обстоятельствах: - повышенное зрительное напряжение (работа за монитором компьютера, чтение и др.);
- низкая влажность воздуха (пустынный климат, работа на некоторых фабриках и предприятиях);
- высокая температура окружающей среды (пустынный климат, работа пекаря или истопника и т. д.);
- постоянные воздушные потоки (вентиляторы, кондиционеры, сквозняки и т. п.);
- действие раздражающего фактора (токсины, аллергены, пылевые частицы, косметика, контактные линзы и др.).
Что нужно делать, чтобы глаза оставались увлажненными?
Для того чтобы глаза оставались увлажненными, следует заблаговременно распознавать ситуации, при которых нарушается баланс между выделением слезной жидкости и ее испарением с поверхности глаз. В частности, необходимо ограничивать время работы за компьютером, а если это невозможно, то не реже, чем раз в полчаса делать перерыв на 5 - 10 минут, во время которого рекомендуется закрывать глаза.
При использовании кондиционеров и вентиляторов следует убедиться, что воздушный поток направлен несколько в сторону от людей.
Чего избегать при склонности к сухости глаз?
При склонности к сухости глаз следует избегать факторов, усугубляющих ее. Таким образом, следует стараться не подвергаться действию высоких температур, низкой влажности и воздушных потоков. Как указано выше, при работе за монитором следует периодически прерываться и следить за нормальной частотой моргания.
Если известен раздражающий фактор, приводящий к сухости глаз, то его следует исключить. В число таких факторов входят аллергены, контактные линзы, пыль, испарения некоторых органических веществ и др.
Кроме того, не следует забывать о заболеваниях, одним из проявлений которых является сухость глаз. Следует уделять должное внимание их профилактике, а в случае заражения необходимо своевременно обратиться к врачу и начать прием необходимый лекарственных средств.
![]()
Можно ли использовать контактные линзы при сухости глаз?
![]()
Использование линз при синдроме сухого глаза допускается, однако с некоторыми условиями, поскольку достаточно часто сами контактные линзы провоцируют его развитие.
Всегда следует помнить, что контактные линзы являются инородными телами для глаза, как бы плотно они не прилегали к роговице. Существует множество условий, при которых раздражение от контактных линз было бы минимальным.
Правила эксплуатации контактных линз подразумевают: - соответствие времени ношения с видом линз;
- постепенный переход с одного вида линз на другой;
- соблюдение мер гигиены;
- соблюдение срока годности;
- избегание вредного влияния внешних факторов и др.
Соответствие времени ношения с видом линз
По допустимой длительности ношения линзы подразделяются на три вида – дневного, длительного и непрерывного ношения. Чем дольше срок ношения линзы, тем из более физиологичных материалов она состоит.
Дневные линзы допускаются к ношению лишь во время бодрствования. Перед отходом ко сну линзу необходимо снимать. Линзы длительного ношения можно носить круглосуточно не более 7 дней подряд, однако рекомендуется их снимать каждые 3 - 4 дня и давать эпителию глаза некоторый отдых. Линзы непрерывного ношения рассчитаны в среднем на один месяц, однако, как и в предыдущем случае, рекомендуется делать некоторый перерыв через 10 - 15 дней.
Постепенный переход с одного вида линз на другой
При смене видов или производителей контактных линз, а также при переходе на контактные линзы после ношения очков может развиться некоторое воспаление тканей глаза из-за их раздражения. Для того чтобы этого не произошло, рекомендуется начинать носить линзы постепенно – сначала по 30 минут в день, а затем увеличивать время ношения до достижения целевого значения.
Соблюдение мер гигиены
Как и у любого изделия у контактных линз существует определенный ресурс эксплуатации, величина которого напрямую зависит от качества ухода за ними. Правильный уход подразумевает, в первую очередь, соблюдение гигиенических норм, которые кроме того снижают риски развития синдрома сухого глаза.
Основных правил гигиены линз всего три. В первую очередь, следует выполнять все манипуляции с линзами начисто вымытыми руками. Также важно периодически менять раствор в резервуарах, в которых линзы находятся вне периода использования. Чем чаще будет производиться смена раствора, тем лучше. Раствор для хранения линз должен соответствовать виду линз, а в идеале и их производителю. Наконец, важно не оставлять линзы где-либо кроме специального резервуара. Высыхание линзы может окончательно ее испортить буквально за несколько часов.
Соблюдение срока годности
Всегда следует внимательно читать инструкцию, прилагаемую производителем к контактным линзам. Особое внимание следует уделить дате изготовления, сроку годности и сроку максимального использования данных оптических изделий.
Ношение линз дольше заявленного производителем срока, даже при тщательном уходе за ними, предрасполагает к чрезмерному раздражению тканей глаз и развитию их сухости.
Избегание вредного влияния внешних факторов
Физико-химические свойства линз напрямую влияют на ее оптические характеристики, а также на степень сродства линз к тканям глаза. К сожалению, на сегодняшний день существует огромное количество безобидных с виду веществ, изменяющих физико-химические свойства линз. К их числу относятся лаки для волос, аэрозоли, косметические средства, некоторые глазные капли, пылевые частицы, хлор из водопроводной сети и др.
Для того чтобы приобретенные линзы полностью отслужили свой срок и не вызывали раздражения глаз, следует, по возможности, не подвергать их контакту с вышеперечисленными веществами. Если больному показаны глазные капли, то следует проконсультироваться у офтальмолога касательно их взаимодействия с контактными линзами. При их несовместимости рекомендуется сменить капли или линзы и подобрать оптимальную комбинацию.
Что делать при сухости глаз у ребенка?
Если ребенок жалуется на сухость глаз, то, в первую очередь, следует исключить бытовые факторы, провоцирующие появление данного симптома. При отсутствии результата необходимо обратиться к семейному врачу, который осмотрит больного и назначит лечение. Если же предполагаемое заболевание находится вне его компетенции, то ребенок будет направлен на консультацию к соответствующему специалисту.
Следует помнить, что не всегда чувство сухости в глазах является симптомом болезни. Часто оно появляется под влиянием таких факторов как длительное зрительное напряжение при работе за компьютером или чтении с бумаги, нахождение под вентилятором или кондиционером, при высокой температуре окружающей среды или низкой влажности. Также вероятными причинами сухости глаз являются низкокачественная косметика, загрязненный воздух и прием некоторых лекарственных средств. Таким образом, исключив все вышеперечисленные факторы, ребенок может перестать жаловаться на сухость в глазах. Если же данный симптом сохраняется, то следует обратиться к специалисту.
При сухости глаз у ребенка может потребоваться обращение к: - офтальмологу;
- педиатру;
- инфекционисту;
- гематологу;
- дерматологу и др.
Обращение к офтальмологу имеет смысл, когда синдром сухого глаза вызван вирусным или бактериальным поражением тканей глаза, инородным телом, синдромом Шегрена и др. В вышеперечисленных случаях врач назначает соответствующее лечение.
Если ребенок использует контактные линзы, то на некоторое время от них стоит отказаться. Если сухость глаз появляется и после повторного использования тех же линз, то офтальмолог поможет с их заменой на более подходящие.
Педиатр занимается лечением многих заболеваний, одним из проявлений которых является синдром сухого глаза. В частности, к таким заболеваниям относится аллергия, сахарный диабет, гипотиреоз и др.
К инфекционисту следует обратиться, когда сухость глаз вызвана лихорадкой неясной этиологии, энтеровирусными инфекциями, холерой, ВИЧ и др.
При заболеваниях крови, таких как анемии, острые и хронические лейкозы следует обратиться к гематологу.
Дерматолог поможет, если сухость глаз развивается вследствие ихтиоза, герпетического дерматита, нейродермита и др.
Какие использовать капли при синдроме сухого глаза?
Синдром сухого глаза может быть как самостоятельным заболеванием, так и одним из проявлений заболеваний других органов и систем. В зависимости от этого назначается лечение данного недуга.
Когда сухость глаз является первичной, то эффективным оказывается лишь симптоматическое (
искусственная слеза) и патогенетическое лечение (
стимуляторы продукции слезной жидкости). Если сухость глаз является вторичной, то следует лечить заболевание, на фоне которого она проявилась. С этой целью используют капли с антибиотиками, противовирусными, противовоспалительными и противоаллергическими веществами. Особой популярностью пользуются комбинированные препараты.
Виды глазных капель
| Виды глазных капель | Механизм действия | Представители |
| Искусственная слеза | Механизм лечебного действия заключается в создании на поверхности слизистых глаза защитной пленки, которая препятствует скорому испарению собственной слезы больного. | - гипромелоза-П;
- видисик ;(полиакрилат);
- систейн;
- дефислез;
- лакрисин.
|
| Стимуляторы слезопродукции | На данном этапе глазные капли, содержащие в своем составе вещества, стимулирующие слезопродукцию, находятся в стадии разработки и тестирования. | - пентоксифиллин при системном введении (100 мг 2-3 раза в сутки).
|
| Нестероидные противовоспалительные вещества | Данные препараты блокируют фермент циклооксигеназу, играющую ключевую роль в синтезе медиаторов воспаления (простагландинов, простациклинов и тромбоксанов). | - диклофенак;
- индометацин (индоколлир);
- непафенак (неванак);
- кеторолак (кетадроп);
- бромфенак (броксинак).
|
| Гормональные противовоспалительные препараты | Препараты данной группы обуславливают развитие противовоспалительного эффекта посредством блокирования синтеза и высвобождения медиаторов воспаления. По сравнению с нестероидными противовоспалительными средствами гормональные препараты оказывают более выраженное действие за счет воздействия на большее число механизмов. | - дексаметазон (дексамед, офтан-дексаметазон);
- преднизолон (преднизол, медопред).
|
| Антибактериальные препараты | Механизм действия антибиотиков заключается в разрушении клеточных структур, необходимых для жизнедеятельности и размножения бактерий. | - неомицин;
- грамицидин;
- фрамицетин;
- тобрамицин;
- полимиксин В.
|
| Противовирусные препараты | Противовирусные препараты разрушают оболочку вируса и его информационное ядро. Если разрушить информационное ядро не удается, то происходит блокирование размножения вируса, что приводит к значительному снижению его концентрации. | - интерфероны (офтальмоферон, окоферон);
- ганцикловир;
- идоксуридин (офтан-иду).
|
| Противогрибковые препараты | Механизм противогрибкового действия заключается в разрушении или блокировании восстановительных процессов мембраны грибов, из-за чего происходит их разрушение. | - амфотерицин В;
- леворин;
- декамин.
|
| Противоаллергические препараты | Механизм действия противоаллергических препаратов заключается в блокировании выделения аллергических медиаторов, а также в блокировании их рецепторов, из-за чего медиаторы становятся не в состоянии проявить свой эффект. | - азеластин (аллергодил);
- сперсаллерг;
- недокромил натрия;
- кромогликат натрия;
- дексаметазон;
- диклофенак.
|
| Комбинированные препараты | Комбинируются чаще всего глазные капли с противовоспалительным, антибактериальным и сосудосуживающим эффектом. | - софрадекс (грамицидин + фрамицетин + дексаметазон);
- макситрол (полимиксин + неомицин + дексаметазон);
- тобрадекс (тобрамицин + дексаметазон).
|
Каковы последствия синдрома сухого глаза?
![]()
Синдром сухого глаза тесно связан с развитием воспалительного процесса, от интенсивности и распространенности которого зависят последствия данного заболевания.
При правильном и своевременном лечении синдром сухого глаза разрешается вполне благополучно без каких-либо последствий. Однако если пациент длительное время не обращает внимания на сухость глаз, она в конечном итоге приводит к воспалительным изменениям роговицы, а при худшем раскладе - и остальных тканей глаза.
К неблагоприятным последствиям синдрома сухого глаза относятся: - кератоконъюнктивит;
- язва роговицы;
- бельмо;
- перфорация роговицы;
- воспаление внутренних сред глаза;
- кератинизация роговицы;
- слепота.
Кератоконъюнктивит
Кератоконъюнктивит представляет собой воспаление эпителиев роговицы и конъюнктивы век. Помимо сухости глаз данное осложнение проявляется болями, чувством песка в глазах, покраснением склер и конъюнктивы, а также светобоязнью.
Язва роговицы
Язва роговицы представляет собой глубокое воронкообразное углубление в ее толще, вызванное выраженным воспалительным процессом чаще бактериального происхождения. В большинстве случаев язва роговицы является следствием кератоконъюнктивита.
Бельмо
Бельмо является кератинизированным участком роговицы, сквозь который не проникает свет. Оно возникает вследствие заживления язвы роговицы или равнозначной по выраженности травмы роговицы. Больной ощущает бельмо как темное пятно в одной и той же точке поля зрения. Внешне бельмо видится как замутненное белесоватое пятно на поверхности роговицы.
Перфорация роговицы
Перфорация роговицы является одним из наиболее тяжелых осложнений синдрома сухого глаза, поскольку из-за нее значительно снижается внутриглазное давление и увеличивается риск отслойки сетчатки, приводящий, в свою очередь, к слепоте. Кроме того, перфорация роговицы при синдроме сухого глаза развивается, в основном, вследствие критического углубления ее язвы. А язва, в свою очередь, развивается из-за бактериальной инфекции. Таким образом, перфорация роговицы открывает путь инфекции к внутренним структурам глаза.
Воспаление внутренних сред глаза
Воспаление внутренних сред глаза чаще всего является следствием перфорации роговицы. Такое осложнение часто приводит к значительному снижению остроты зрения или полной потере глаза как органа зрения.
Кератинизация роговицы
Кератинизация роговицы является следствием хронически протекающего ее воспаления с периодами обострения. В результате вместо прозрачной гладкой роговицы формируется проросший мелкими кровеносными сосудами, мутный и шероховатый ороговевающий эпителий. Зрение больного постепенно снижается вплоть до полной слепоты, из-за того что на сетчатку перестает проникать солнечный свет.
Слепота
Слепота при синдроме сухого глаза может развиться из-за отслойки сетчатки вследствие перфорации роговицы, вытекания водянистой влаги и резкого снижения внутриглазного давления. Еще одной причиной слепоты является описанная выше кератинизация роговицы.

 Использование линз при синдроме сухого глаза допускается, однако с некоторыми условиями, поскольку достаточно часто сами контактные линзы провоцируют его развитие.
Использование линз при синдроме сухого глаза допускается, однако с некоторыми условиями, поскольку достаточно часто сами контактные линзы провоцируют его развитие.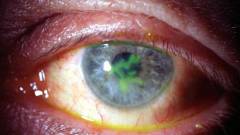 Синдром сухого глаза тесно связан с развитием воспалительного процесса, от интенсивности и распространенности которого зависят последствия данного заболевания.
Синдром сухого глаза тесно связан с развитием воспалительного процесса, от интенсивности и распространенности которого зависят последствия данного заболевания.