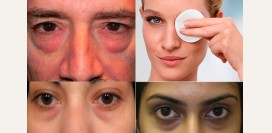
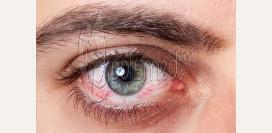
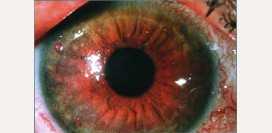
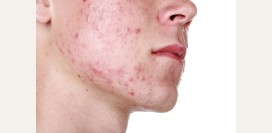
Несмотря на то, что глаза являются относительно небольшими органами в масштабах всего организма, их патология серьезно сказывается на полноценности жизни больного.
Заболевания глаз часто сопровождаются различными по характеру и интенсивности
болями, приносящими пациентам истинные мучения.
Поскольку глаз при небольших размерах является наиболее плотно иннервированным органом человеческого тела, бывает достаточно сложно определить первоначальный источник болей, то есть ту структуру, которая испытывает раздражение и воспаляется. Таким образом, часто под глазные боли может маскироваться
мигрень, воспаление околоносовых пазух,
невралгия тройничного нерва,
менингит и другие заболевания, не имеющие непосредственного отношения к глазу. В некоторых случаях глазные боли могут сопровождаться дополнительными симптомами, свидетельствующими о системном поражении организма определенной болезнью. Поэтому такие боли необходимо лечить не только местно, но и масштабно, воздействуя на вызвавшую их причину.
Количество причин, способных вызвать боли в глазах, огромно. Правильная и своевременная их диагностика является уделом не только врачей-офтальмологов, но и других специальностей
(инфекционистов, ревматологов, дерматологов, невропатологов, нейрохирургов, челюстно-лицевых хирургов и др.). Далее в статье будет указано и систематизировано большинство причин болей в глазах. Для наиболее частых из них будут даны простые рекомендации по диагностике, экстренной помощи и последующему лечению.
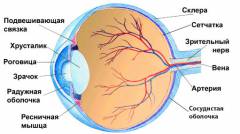
Анатомия глаза, глазницы и век
![]() Глаз как орган зрения состоит из следующих структур:
Глаз как орган зрения состоит из следующих структур: - глазница;
- глазное яблоко;
- вспомогательный аппарат глаза.
Глазница
Глазница
(орбита) представляет собой костную полость, в которой располагается глазное яблоко. По форме глазница напоминает четырехгранную пирамиду, основанием обращенную кнаружи, а верхушкой - кзади и внутрь. Глубина глазницы взрослого человека в среднем равняется 4 см, однако она может незначительно варьировать в зависимости от индивидуальных особенностей черепа.
Полость глазницы сформирована следующими костями: - верхняя стенка – глазничная часть лобной кости, малое крыло клиновидной кости;
- нижняя стенка – глазничная поверхность верхней челюсти и скуловой кости, а также глазничный отросток вертикальной пластинки небной кости;
- наружная стенка – глазничная поверхность большого крыла клиновидной кости, лобный отросток скуловой кости, скуловой отросток лобной кости;
- внутренняя стенка – глазничная пластинка решетчатой кости, лобный отросток верхней челюсти, слезная кость, тело клиновидной кости и частично лобная кость.
В задней части глазницы находятся два отверстия – круглое и зрительное. Через круглое отверстие в полость черепа проникает вторая ветвь тройничного нерва. Через зрительное отверстие из полости черепа выходит зрительный нерв и входит глазная артерия. Ниже глазничного отверстия находится верхняя глазная щель. Через нее в глазницу проникает первая ветвь тройничного нерва. Из верхней глазной щели выходит верхняя глазная вена. Нижняя глазная щель находится в нижнелатеральном углу глазницы. В нее входит нижнеглазничный нерв и артерия, а также скуловой нерв. Из нее выходит нижняя глазная вена.
В глубине орбиты находится жировая подушка, защищающая глазное яблоко от сотрясений. Основное пространство глазницы занимает само глазное яблоко. Снаружи оно покрыто теноновой капсулой, позволяющей глазному яблоку вращаться во всех осях с минимальным трением.
Глазное яблоко
Глазное яблоко является парным, расположенным в глазницах эллипсоидным органом, основной функцией которого является взаимодействие с внешним миром посредством улавливания отраженных от окружающих объектов лучей света. Глазное яблоко состоит из оболочки и внутренних структур.
Оболочка глаза
Различают три слоя оболочки глаза: - наружный (фиброзный);
- средний (сосудистый);
- внутренний (сетчатый).
Наружный слой оболочки глаза
Наружный слой оболочки глаза иначе называется фиброзным, поскольку основная его часть
(склера) состоит из плотной оформленной соединительной ткани. Данный эпителий отличается высокой устойчивостью к механическим нагрузкам. Склера – непрозрачная, белая часть наружной оболочки, занимающая 5/6 ее площади. Основная часть склеры не видна, поскольку она скрыта в глубине глазницы и служит местом прикрепления глазодвигательных мышц.
Оставшуюся 1/6 часть площади фиброзного слоя занимает прозрачная, блестящая роговица. Роговица не имеет кровеносных сосудов, поэтому доставка питательных веществ к ней происходит посредством их диффузии
(взаимное проникновение молекул одного вещества между молекулами другого) из слезной жидкости, водянистой влаги и сосудов лимба. Расположение нервных рецепторов в роговице очень плотно, поэтому при попадании инородного тела на ее поверхность происходит смыкание век, носящее защитный характер. Толщина роговицы неравномерна. В центральной части она составляет 0,4 - 0,6 мм, а по краям до 1,0 мм. Выпуклая форма роговицы способствует преломлению световых лучей. Сила ее преломления равна в среднем 42 диоптриям
(единица измерения оптической силы линз). Место перехода склеры в роговицу называется лимбом. Ширина лимба в среднем составляет 0,9 - 1,1 мм. Под данной структурой находится сосудистая сеть, питающая роговицу со стороны ее края.
Средний слой оболочки глаза
Средний слой оболочки глаза представляет собой плотную сеть сосудов различного калибра. В связи с вышеуказанным анатомическим строением основной функцией среднего
(сосудистого) слоя является обеспечение жизнедеятельности остальных слоев глаза.
Сосудистая оболочка состоит из трех отделов - радужки, цилиарного
(ресничного) тела и собственно сосудистой оболочки
(хориоидеи).
Радужка представляет собой диск с отверстием в центре – зрачком. В глубине радужки находятся кровеносные капилляры, расходящиеся радиально от зрачка. Цвет радужки зависит от того, насколько велико количество меланина
(пигментное вещество) в ней. У детей часто глаза голубоватого цвета, поскольку меланин в их радужках еще не сформировался в достаточном количестве. У пожилых людей глаза имеют тенденцию к обесцвечиванию. Меланоциты
(клетки, производящие меланин), находящиеся в их радужках, также стареют и производят меньше пигмента, отчего глаза стариков бывают голубоватого или перламутрового оттенка.
Радужка способна рефлекторно сужаться и расширяться, благодаря чему изменяется диаметр зрачка и регулируется количество света, поступающего в глаз. Помимо этого, радужка косвенно участвует в оттоке водянистой влаги из глаза, препятствуя развитию глаукомы. Также радужка делит пространство между задней стенкой роговицы и передней стенкой хрусталика на две камеры – переднюю и заднюю, которые сообщаются между собой через зрачковое отверстие.
В углу передней камеры в месте перехода радужки в цилиарное тело находится дренажная система глаза. Она устроена таким образом, чтобы выпускать внутриглазную жидкость, только когда внутриглазное давление достигает определенного уровня. Иными словами, дренажная система представляет собой клапан, снижающий внутриглазное давление и предотвращающий развитие глаукомы.
Цилиарное тело является сложной структурой, представляющей собой мышечное кольцо, располагающееся между радужкой и собственно сосудистой оболочкой. От данного кольца во внутреннем направлении отходят многочисленные
(70 - 80) отростки. Между концами данных отростков и экваториальным краем хрусталика протянуты тонкие цинновы связки, удерживающие его в фиксированном положении. Сокращение цилиарных мышц приводит к изменению диаметра хрусталика, меняя степень его выпуклости и преломляющую способность. Помимо этого, ресничное тело производит водянистую влагу, питающую роговицу, хрусталик и стекловидное тело. За счет движений ресничного тела и изменения формы хрусталика улучшается циркуляция внутриглазной жидкости между камерами глаза. Местом раздела цилиарного тела и собственно сосудистой оболочки является зубчатый край сетчатки.
Хориоидея является наибольшей частью сосудистой оболочки глаза. Она располагается кзади от зубчатой линии и кровоснабжает внутренний
(сетчатку) и внешний
(склеру) слой глаза. С наружной оболочкой она связана плотно лишь в области зрительного нерва. На остальном протяжении данные оболочки разделяет рыхлая соединительная ткань.
Внутренний слой оболочки глаза
Сетчатка представляет собой нервную ткань, отличающуюся высокой степенью дифференциации. За миллионы лет эволюции данные нейроны
(нервные клетки) модифицировались таким образом, чтобы воспринимать фотоны света и трансформировать их в нервные импульсы. По признаку функциональности сетчатка делится на две части - заднюю оптическую и переднюю неоптическую. Задняя часть сетчатки выстилает все пространство кзади от зубчатой линии и воспринимает свет. Передняя часть сетчатки находится кпереди от зубчатой линии и выстилает заднюю поверхность цилиарного тела и радужки. Поскольку свет от сетчатки не отражается, то на неоптическую ее часть он никогда не попадает, из-за чего собственно ее и называют нефункциональной.
Сенсорная часть зрительного анализатора представлена палочками и колбочками. Колбочки содержат белок под названием йодопсин, который по-разному изменяется под действием фотонов с различными длинами волн. В результате, благодаря колбочкам человек может различать цвета. Однако расположены колбочки лишь на небольшом участке сетчатки, называемым желтым пятном. Колбочки активны в основном днем или ночью, но при хорошем искусственном освещении. Остальная площадь сетчатки, за исключением диска зрительного нерва, заполнена палочками, содержащими белок родопсин. В силу своей природы палочки воспринимают лишь белый свет и активны в основном в ночное и сумеречное время суток.
Важно отметить, что сетчатка плотно прилежит к хориоидее лишь в двух местах – по зубчатому краю и у диска зрительного нерва. На остальном протяжении сетчатка прилежит к сосудистой оболочке неплотно и держится на месте только за счет положительного внутриглазного давления.
Внутренние структуры глаза
Внутренними структурами глаза являются: - хрусталик;
- стекловидное тело;
- водянистая влага.
Хрусталик
Хрусталик представляет собой небольшую структуру, напоминающую по форме двояковыпуклую линзу. На разрезе он состоит из капсулы и прозрачного желеобразного вещества, не содержащего ни кровеносных сосудов, ни нервов. На протяжении жизни внутренний эпителий оболочки хрусталика крайне медленно производит новое желеобразное вещество, постепенно смещая более старые слои внутрь. Таким образом, к преклонному возрасту в центре хрусталика образуется плотное ядро, называемое
катарактой.
Поскольку хрусталик может становиться более выпуклым и уплощаться под действием отростков цилиарного тела, данная структура способна по-разному преломлять свет. В связи с такой особенностью хрусталик является главной структурой глаза, обеспечивающей функцию аккомодации, то есть фокусирования зрения на близком и удаленном предмете.
Стекловидное тело
Стекловидное тело представляет собой схожую по составу с водянистой влагой жидкость, находящуюся позади хрусталика и занимающую основной объем глаза. У нее две важные функции - питание хрусталика и прижатие сетчатки к сосудистой оболочке, посредством чего снижается вероятность отслойки сетчатки при черепно-мозговых травмах. Стекловидное тело также может преломлять свет, однако незначительно.
Водянистая влага
Водянистая влага представляет собой жидкость, формирующуюся в канальцах цилиарного тела. Данная жидкость на 99% состоит из воды, а оставшийся 1% составляют аминокислоты, глюкоза,
витамины группы В и С, электролиты, кислород и др. Основной функцией водянистой влаги является питание хрусталика и роговицы.
Водянистая влага находится в постоянном движении, обеспечивая приток питательных веществ и удаление продуктов жизнедеятельности вышеперечисленных бессосудистых структур глаза
(роговицы и хрусталика). Формирование данной жидкости происходит в отростках цилиарного тела, после чего она поступает в заднюю камеру глаза, проходит через зрачок в переднюю камеру глаза и поступает обратно в кровь через описанную ранее дренажную систему в углу передней камеры глаза.
Вспомогательный аппарат глаза
Вспомогательный аппарат глаза ответственен за обеспечение движений глазного яблока и за его защиту от факторов внешней среды.
К вспомогательному аппарату глаза относятся следующие структуры: - слезный аппарат;
- глазодвигательные мышцы;
- конъюнктива;
- веки.
Слезный аппарат Слезный аппарат состоит из слезной железы и слезных
(слезоотводящих) путей – системы каналов, которые эвакуируют слезную жидкость в носовую полость. Слезная железа находится в верхнем наружном углу глаза. Она иннервируется посредством вегетативной нервной системы, поэтому ее функционирование не поддается сознательному контролю. Слезная жидкость, являющаяся секретом слезных желез, формируется в зависимости от потребностей. Таким образом, во время сна выделяется минимальное количество слезной жидкости, поскольку глаза в это время закрыты, и испарение с поверхности роговицы практически равно нулю. Во время бодрствования на роговицу постоянно оседает пыль и находящиеся в воздухе
бактерии и
вирусы. В связи с этим расход слезной жидкости увеличивается, для того чтобы поддерживать чистоту и прозрачность роговицы. В жарком и пыльном климате темпы выделения слезной жидкости максимальны.
Помимо вышеописанной регуляции в зависимости от потребностей, слезная железа одной из первых в организме реагирует на эмоциональные сдвиги. Таким образом, плач, сопровождающийся обильным образованием слезной жидкости, является следствием реакции вегетативной нервной системы на изменение эмоционального фона.
Слезная жидкость выполняет еще некоторые функции, помимо механического удаления мелких посторонних предметов с поверхности роговицы. Одной из важных функций является уничтожение патогенных микробов и вирусов. Веществом, которое обеспечивает бактерицидный и вирулицидный эффект слезной жидкости, является лизоцим. Помимо всего прочего, в состав слезной жидкости входит определенный процент свободных аминокислот, которые при контакте с роговицей переходят в ее толщу. Наравне с этим из роговицы в слезную жидкость выделяются конечные продукты распада питательных веществ, которые организму более не требуются.
Слезоотводящие пути необходимы, для того чтобы собирать и удалять с поверхности глаза излишки слезной жидкости. При нарушении их проходимости застойные явления провоцируют развитие воспалительного процесса выше места закупорки. Сформировавшаяся в слезной железе жидкость по системе канальцев медленно оттекает к внутреннему углу глаза, попутно с движениями век омывая переднюю поверхность глаза. Во внутреннем углу глаза находится слезное озеро, в котором жидкость ненадолго застаивается, для того чтобы в случае необходимости поступить обратно в канальцы. Глубже во внутреннем углу глаза находятся два слезных сосочка – на верхнем и нижнем веке. На вершине каждого сосочка имеется отверстие, называемое слезной точкой. Через данные отверстия жидкость дренируется к слезному мешку, из которого впоследствии попадает в носовую полость через носослезный канал.
Глазодвигательные мышцы
В ходе эволюции млекопитающие приобрели способность двигать глазными яблоками с целью увеличения угла обзора без изменения положения головы. У человека глазные яблоки способны совершать движения во всех осях, однако ограничено. Как правило, максимальный диапазон вращения глазных яблок составляет не более 150 - 160 градусов, в зависимости от индивидуальных особенностей.
Поворот глазных яблок осуществляется посредством сокращения глазодвигательных мышц. Различают две группы глазодвигательных мышц – прямые и косые. Мышцы обоих глаз работают синхронно, для того чтобы оба глаза смотрели в одну точку и предметы не двоились.
Прямыми глазодвигательными мышцами являются: - верхняя;
- нижняя;
- медиальная (внутренняя);
- латеральная (наружная).
Прямые глазодвигательные мышцы, сокращаясь, вращают глаз в соответствующую сторону.
Косыми глазодвигательными мышцами являются: Верхняя косая глазодвигательная мышца вращает глаз кнаружи и вниз, в то время как нижняя косая глазодвигательная мышца вращает глаз кнаружи и вверх.
Конъюнктива
Конъюнктивой называется тонкий листок хорошо кровоснабжаемой ткани, покрывающий заднюю стенку век и видимую часть склеры глаза. В области лимба
(места перехода склеры в роговицу) конъюнктива переходит в эпителий роговицы. В области края век она граничит с
кожей. Конъюнктива состоит из цилиндрического многослойного эпителия, что свидетельствует о ее способности самостоятельно производить некоторые компоненты слезной жидкости. Помимо этого, в областях физиологического утолщения конъюнктивы находятся небольшие точечные слезные железы, функционирующие параллельно с основной слезной железой.
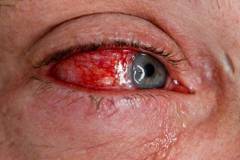
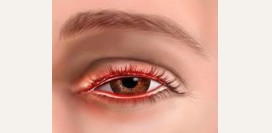
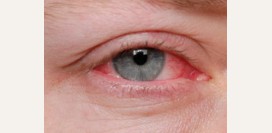
В связи с высокой степенью васкуляризации
(кровоснабжения), а также небольшой толщиной, конъюнктива первой реагирует на попадание инородных тел на поверхность глаза. Реактивное воспаление, называемое
конъюнктивитом или инъекцией склер, проявляется полнокровием капилляров, из-за чего они проступают на поверхность в виде красной сеточки.
Веки Веки представляют собой небольшие полулунные образования, защищающие глаза от инородных тел и вредного влияния среды. Веки состоят из двух слоев – наружного
(кожно-мышечного) и внутреннего
(конъюнктивально-хрящевого). Кожа века является наиболее тонкой в человеческом организме, однако, вместе с тем и самой эластичной. В глубине века находится хрящ, поддерживающий его форму. Место перехода кожи в конъюнктиву отмечено сероватой полоской, тянущейся по краю века. Позади данной полоски находятся протоки сальных желез
(мейбомиевы железы) и трансформировавшиеся волосяные фолликулы, из которых произрастают ресницы. Ресницы располагаются в несколько рядов. Их луковицы, находящиеся в глубине век, очень хорошо иннервированы. Высокая степень иннервации способствует защите глаза от внешних угроз, поскольку как только к реснице прикасается постороннее тело, веки рефлекторно смыкаются.
Какие структуры могут воспаляться в глазу и придатках глаза?
![]()
Как указывалось ранее в статье, наиболее частой причиной болей в области глаз является воспалительный процесс. Причин, способных привести к воспалению определенных структур глаза, очень много. Учитывая то, что структуры глаза располагаются крайне плотно на небольшом пространстве, бывает сложно определить изначальный источник воспаления. В некоторых случаях воспаление распространяется на соседние структуры в считанные часы, поражая структуры сразу двух или всех трех слоев оболочки глаза, а также внутренние его структуры
(хрусталик, стекловидное тело и водянистую влагу).
Боли в глазу могут развиваться в связи с воспалением следующих структур: - роговица;
- склера;
- собственно сосудистая оболочка;
- цилиарное тело;
- радужка;
- сетчатка;
- зрительный нерв;
- глазодвигательный нерв;
- блоковый нерв;
- отводящий нерв;
- глазничный нерв;
- верхнечелюстной нерв;
- глазодвигательные мышцы;
- слезная железа;
- конъюнктива век;
- луковицы ресниц;
- мейбомиевы железы;
- носослезный канал;
- слезный мешок и др.
Подпишитесь на Здоровьесберегающий видеоканал


Причины болей в глазу и веках
![]() Причины болей в глазах условно разделяются на:
Причины болей в глазах условно разделяются на: - эндогенные;
- экзогенные;
- смешанные.
Эндогенные причины Эндогенные причины подразумевают различного рода дисфункции организма, поражающие глаза без явного влияния извне. К числу данных заболеваний относятся некоторые эндокринные патологии
(гипертиреоидизм), злокачественные и доброкачественные новообразования структур самого глаза, а также его вспомогательного аппарата, дегенеративные заболевания нервной ткани
(рассеянный склероз) и др.
Экзогенные причины Экзогенные причины подразумевают развитие воспаления и связанных с ним болей в результате попадания в глаз и на окружающие его структуры патогенных агентов из окружающей среды. Такими агентами могут быть вирусы
(вирус герпеса, аденовирус и др.), бактерии
(золотистый стафилококк, пневмонийный стрептококк и др.),
грибы и простейшие.
Смешанные причины Смешанные причины включают такие состояние, при которых внешний фактор, например, инфекционный или аллергический агент, вызывает общие изменения в организме, при которых возникает реактивное воспаление глаза или окружающих его структур. К числу смешанных причин относятся некоторые инфекционные заболевания
(корь, краснуха, вирус гриппа и др.) и аллергические реакции
(ангионевротический отек (отек Квинке)).
В повседневной практике врачи зачастую пользуются специальной терминологией, позволяющие коротко и лаконично указать на ту структуру глаза, которая поражена воспалительным процессом. Приведенная ниже таблица указывает на связь между воспаленной структурой, медицинским названием воспаления и возможными механизмами его развития.
Причины воспаления различных структур глаза
| Воспаленная структура | Название воспаления | Механизм развития воспаления |
| Роговица | Кератит | Попадание микробов и вирусов на поверхность данных структур ведет к их росту и размножению, сопровождающемуся прямым разрушительным влиянием на ткани. Лизоцим, содержащийся в слезной жидкости, уничтожает большинство патогенных агентов. В связи с этим снижение продукции слезы часто ассоциируется с развитием кератита, кератоконъюнктивита и склерита. |
| Склера | Склерит |
Собственно сосудистая оболочка
(хориоидея) | Хориоидит | Причинами воспаления хориоидеи, цилиарного тела и радужки чаще всего являются механические травмы глаза, сопровождающиеся нарушением целостности оболочек глаза. При этом создаются условия для беспрепятственного проникновения микробов внутрь глаза с развитием гнойного воспаления вышеперечисленных структур. Однако даже если целостность оболочек глаза не нарушается, сильный ушиб также может вызвать асептическое воспаление за счет развития реактивного полнокровия и застойных явлений в сосудистой оболочке. Более редкой причиной воспаления данных структур может являться тромбоэмболия центральной артерии сетчатки, которая кровоснабжает, в том числе, и сосудистую оболочку. Острый недостаток кислорода и питательных веществ приводит к отмиранию тканей глаза. |
| Цилиарное тело | Циклит |
| Радужка | Ирит
(в совокупности с цилиарным телом - иридоциклит) |
| Сетчатка | Ретинит | Воспаление сетчатки развивается в результате механической, физической травмы или тромбоэмболии центральной артерии сетчатки. При механической травме обычно развивается воспаление подлежащей сосудистой оболочки. Ее отек приводит ухудшению кровоснабжения сетчатки и ее некрозу (отмиранию). Помимо того, в сам момент травмы сила полученного импульса может быть велика настолько, чтобы вызвать частичную или полную отслойку сетчатки от сосудистой оболочки, что опять же приводит к ее скорому некрозу. Под физической травмой подразумевается явление, под названием электроофтальмия, встречающееся чаще всего у альпинистов и электросварщиков. Травмирующим агентом в обоих случаях является избыточное ультрафиолетовое излучение. Подобно коже при загаре, сетчатка получает ожог, который и вызывает впоследствии воспалительные изменения.
Тромбоэмболия центральной артерии сетчатки приводит к острому нарушению кровоснабжения не только сетчатки, но и остальных слоев глаза. На фоне ишемии (недостаточное содержание кислорода в тканях) происходит местное высвобождение биологически активных веществ, которые вызывают развитие воспалительной реакции и сильных болей. |
| Зрительный нерв | Неврит зрительного нерва | Существуют три основных причины развития неврита зрительного нерва - механическое сдавление, острое нарушение кровообращения и инфекционные агенты. В первом случае давление на зрительный нерв может осуществляться со стороны, например, опухолью или отеком соседних структур мозга, а также изнутри глаза на диск зрительного нерва при глаукоме (повышение внутриглазного давления). Острое нарушение кровообращения, вызываемое тромбоэмболией центральной артерии сетчатки, отражается и на питании зрительного нерва. Воспаление в данном случае развивается по механизму, аналогичному для сетчатки. Инфекционные агенты могут вызвать неврит зрительного нерва лишь в рамках менингита (воспаление твердой оболочки головного мозга) и менингоэнцефалита (воспаление твердой оболочки и ткани головного мозга). В данном случае вирус или патогенные микробы, захватывая все большие участки живой ткани, распространяются и на зрительный нерв. В ответ на нарушение целостности нерва со стороны организма развивается иммунное воспаление. |
| Глазодвигательные, блоковые и отводящие нервы | Неврит глазодвигательного, блокового и отводящего нерва | Основной причиной воспаления данных нервов является механическое их сдавление отеком окружающих структур. Реже сдавление может осуществляться опухолью. В случае выраженного иммунодефицита может развиться герпетический неврит. |
Глазничный и верхнечелюстной нерв
(1-я и 2-я ветвь тройничного нерва) | Неврит глазничного и верхнечелюстного нерва |
| Глазодвигательные мышцы | Орбитальный миозит | Воспаление данных структур вспомогательного аппарата глаза является следствием механической травмы или попадания микробов на их поверхность. |
| Слезная железа | Дакриоаденит |
| Конъюнктива век | Конъюнктивит |
Строма
(соединительнотканная основа) век | Блефарит | Поскольку блефарит является воспалением глубоких слоев век, то его возникновение связывают либо с травмой глаза, либо с распространением воспалительного процесса с соседних более поверхностно расположенных структур (конъюнктива, мейбомиевы железы и др.). |
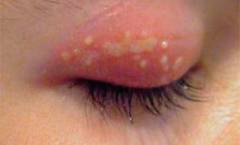
Мейбомиевы железы
(сальные железы век) | Мейбомит
(ячмень) | Воспаление сальных желез наиболее часто развивается по причине демодекоза (поражение кожи и волосяных фолликулов клещом – угревой железницей). Данный клещ присутствует у большинства людей, однако редко вызывает клинические проявления. При активном размножении клещи закупоривают проток сальной железы своими телами, в результате чего давление в ней возрастает. Находящиеся в просвете железы микробы размножаются, поражая окружающие ткани. Нарастающее в связи с этим воспаление вызывает сильную боль. |
| Слезный мешок | Дакриоцистит | Основной причиной дакриоцистита является врожденная мембрана, расположенная у выхода из слезного мешка или в просвете носослезного канала, которая препятствует физиологическому оттоку слезной жидкости. Поэтому наиболее часто данное заболевание отмечается у грудничков. Застоявшаяся слезная жидкость представляет собой благоприятную среду для развития микробов. Микробы, в свою очередь, вызывают развитие воспаления. |
Диагностика причин болей в глазу или веках
Заболеваний, способных вызвать боли в области глаз, настолько много, что их лечением не в состоянии заниматься врач лишь одной специальности. Многие патологии косвенно поражают глаза и окружающие их ткани, в то время как относятся к другим областям медицины. Однако в большинстве случаев действует правило - «Вначале исключить непосредственное поражение глаза и его структур, а затем искать причину болей в смежных областях медицины». Исключением могут служить лишь те случаи, когда угроза жизни пациента выше угрозы потери органа зрения. Как правило, при таких состояниях поражение глаз носит вторичный характер.
При болях в глазах рекомендуется обратиться к следующим специалистам: - офтальмолог;
- дерматолог;
- эндокринолог;
- невропатолог;
- оториноларинголог (ЛОР);
- инфекционист;
- аллерголог;
- ревматолог;
- онколог и др.
Диагностические мероприятия
Для выяснения причин болей в области глаз каждый из врачей вышеупомянутых специальностей должен провести ряд исследований, подтверждающих или исключающих то или иное заболевание. Поскольку большинство заболеваний, вызывающих боли в глазах, относится к офтальмологии, то и количество исследований в данной области медицины наиболее велико.
Для определения офтальмологической причины болей в глазах осуществляется: - офтальмоскопия (для исключения тромбоза центральной артерии сетчатки, опухолей сетчатки, неврита зрительного нерва, повышенного внутриглазного давления и др.);
- измерение внутриглазного давления (ВГД) (для исключения глаукомы);
- биомикроскопия (для исключения кератита, иридоциклита, закрытоугольной глаукомы, инородных тел, воспаления сосудистой оболочки и др.);
- конфокальная микроскопия роговицы (воспалительные и дистрофические заболевания роговицы);
- цветная проба Веста (для исключения дакриоцистита);
- исследование полей зрения (для исключения внешнего сдавления зрительных нервов, неврита зрительного нерва и др.);
- УЗИ глаз (для исключения воспалительных, дистрофических, опухолевых процессов всех структур глаза).
Офтальмоскопия Во время данного исследования пучок света, созданный при помощи офтальмоскопа или фундус-линзы, направляется через зрачок на глазное дно. При этом удается изучить находящиеся на нем структуры
(диск зрительного нерва, желтое пятно, кровеносные сосуды и др.), а также оценить проницаемость прозрачных сред
(водянистая влага, хрусталик и стекловидное тело). Преимуществом данного метода является высокая информативность при отсутствии отрицательных эффектов.
Измерение внутриглазного давления Для того чтобы измерить ВГД были изобретены множество методов, которые отличаются по уровню точности. Наиболее неточным методом является пальцевое надавливание на глазные яблоки через тонкие хрящи век. При помощи данного способа можно ориентировочно сказать, в каком из глаз давление больше, а в некоторых случаях даже установить приблизительную его величину
(при богатом опыте выполнения данной процедуры).
Традиционным методом измерения ВГД на территории постсоветского пространства является его определение путем тонометрии по Маклакову. В основе данного метода лежит оценка отпечатков специальных грузиков, которые смачивают красителем и аккуратно помещают на поверхность роговицы. Перед исследованием в глаза закапывается анестетик
(обезболивающее вещество), который снижает выраженность роговичного
(корнеального) рефлекса и позволяет осуществить исследование. Преимуществом данного метода является высокая доступность и дешевизна. Недостатком является высокая степень зависимости от навыков исследователя и количества технических ошибок. Помимо всего прочего, данный метод измерения ВГД является косвенным, поскольку оценивает уровень давления исходя из упругости роговицы, поэтому он подразумевает погрешность в 5 - 10%.
Тем не менее, наука не стоит на месте и в многочисленных медицинских центрах все чаще можно встретить современные тонометры, отличающиеся уровнем погрешности всего в 1 - 3%. Такой прогресс в точности измерения ВГД произошел благодаря исключению человеческого фактора и полной автоматизации процесса. К современным аппаратам для измерения ВГД относятся тонометр Гольдмана, ICare, различные модели бесконтактных тонометров и др.
Биомикроскопия Данный метод исследования подразумевает осмотр как наружных, так и внутренних структур глаза путем преломления света под различными углами. Для того чтобы четко визуализировать определенную область глаза необходимо создать условия, при которых свет проникал бы в него не рассеяно, а в виде тонкой полоски. Такие условия создаются путем помещения перед источником света тонкой диафрагмы. Направляя свет под различными углами к поверхности роговицы, удается осмотреть такие структуры глаза как конъюнктива, роговица, радужка, угол передней камеры, хрусталик, стекловидное тело и сетчатка.
Неоспоримым преимуществом данного метода является то, что его можно применять при острых состояниях в офтальмологии для срочной диагностики таких патологий как проникающие ранения глазного яблока, внутриглазное кровотечение, приступ глаукомы и др.
Конфокальная микроскопия роговицы Исследование роговицы при помощи фокального микроскопа считается наиболее точным, поскольку аппараты данного типа способны предоставить сильно увеличенное изображение тканей роговицы под разными ракурсами, что позволяет произвести замеры ее толщины в любом участке. Также данный метод предоставляет возможность детально изучить все слои роговицы, что необходимо в диагностике дистрофических, дегенеративных и воспалительных заболеваний глаз, а также в оценке темпов заживления рубцов на роговице после хирургических вмешательств.
Цветная проба Веста Данная проба осуществляется с целью оценки проходимости слезных путей. Для ее проведения в конъюнктивальные мешки пациента закапывается по одной капле красителя
(3% раствор колларгола или 1% раствор флуоресцеина), после чего засекается время. По прошествии 5 минут пациента просят высморкаться каждой ноздрей в отдельности. При положительном результате на салфетке появляется краситель в двух местах. Если краситель появляется позднее в промежутке времени от 5 до 20 минут, то предполагается, что на каком-то уровне просвет слезных каналов или канальцев сужен. Если краситель не появляется и после 20 минут, то пробу считают отрицательной, а слезные пути непроходимыми.
Исследование полей зрения Периметрия, кампиметрия или просто исследование полей зрения осуществляется, как правило, с целью выявления патологии сетчатки и зрительного нерва. Сужение полей зрения может происходить вследствие отслойки сетчатки, дегенеративных ее заболеваний или нарушения целостности зрительного нерва.
Существует множество различных способов измерения периферического зрения, однако суть их одинакова – определение момента, при котором исследуемый замечает предмет, приближающийся к нему сбоку, при неподвижном взоре, устремленном в одну точку. Для каждого метода существуют нормальные значения, с которыми сравнивают полученный результат и определяют, для какой патологии свойственно то или иное нарушение периферического зрения.
УЗИ глаз Данный инструментальный метод основывается на регистрации ультразвуковых колебаний, отраженных от различных по плотности тканей. Чем плотнее ткань, тем сильнее сигнал и тем ярче изображение на экране. Наиболее примитивные аппараты для ультразвукового исследования позволяли лишь измерять расстояние между структурами, находящимися на пути звуковой волны. Ввиду относительно невысокой информативности данные аппараты пользовались небольшим спросом.
Современные аппараты для УЗИ способны создавать двухмерное и даже трехмерное изображение структур глаза, открывая исследователю доступ к тем его участкам, которые невозможно исследовать вышеперечисленными методами. Существуют и аппараты с совместной доплер-установкой для изучения особенностей кровоснабжения глаз, однако находятся они пока лишь в нескольких клиниках мира и служат скорее исследовательским целям.
Для определения дерматологической причины болей в глазах осуществляется: - микроскопия соскоба с кожи век и их краев – для исключения демодекоза;
- ИФА (иммуноферментный анализ) и ПЦР (полимеразная цепная реакция) – для исключения опоясывающего лишая.
Микроскопия соскоба с кожи век и их краев Такое исследование подразумевает исследование под микроскопом соскоба кожи век и секрета мейбомиевых желез. В частности, при данном исследовании может обнаружиться такой клещ как Demodex folliculorum или угревая железница. По статистике данный
паразит присутствует более чем у трети людей, о чем они и не догадываются. При обилии питательной среды, коей для клеща является секрет сальных желез и отслаивающийся эпителий, численность данного паразита увеличивается настолько, что его колонии полностью закупоривают просвет сальных и мейбомиевых желез, препятствуя оттоку их секрета. В результате развивается воспалительный процесс, который легко распространяется на соседние ткани, особенно в условиях сниженного
иммунитета. Таким образом, возбудитель демодекоза ответственен за развитие
ячменя, конъюнктивита, блефарита и в некоторых случаях даже кератита. Каждое из вышеперечисленных воспалительных заболеваний вызывает разную по интенсивности боль в области глаза.
ИФА и ПЦР Данные лабораторные исследования применяются с целью диагностики такого инфекционного заболевания как опоясывающий лишай или герпес зостер
(3-го типа). С помощью
ИФА удается обнаружить антитела к данному типу вируса, а с помощью
ПЦР выявить непосредственно возбудитель – ДНК вируса. Несмотря на то, что типичной локализацией высыпаний при данном заболевании является грудная клетка, в нетипичных случаях буллезная сыпь может появиться и в области глаз, являясь причиной ярко выраженного болевого синдрома.
Для определения эндокринологической причины болей в глазах осуществляется: - определение в периферической крови уровня гормонов щитовидной железы - для исключения тиреотоксикоза;
- определение в периферической крови уровня ТТГ (тиреотропного гормона) гипофиза - для исключения гормонпродуцирующей аденомы гипофиза.
Гормоны щитовидной железы и тиреотропный гормон гипофиза Увеличение концентрации гормонов
щитовидной железы (Т3 - трийодтиронин и Т4 - тироксин) является диагностическим критерием тиреотоксикоза. Одним из признаков данного заболевания является экзофтальм – выпячивание глазных яблок, происходящее по причине отека клетчатки, расположенной в глазнице позади глазных яблок. Когда данный отек развивается в короткие сроки, может ощущаться боль в глазах, усиливающаяся при переносе с взгляда с одного предмета на другой.
Причины тиреотоксикоза необходимо искать в двух местах – гипофизе и непосредственно щитовидной железе. Повышение титра ТТГ чаще всего является следствием аденомы гипофиза, которую можно обнаружить, выполнив прицельный снимок турецкого седла,
КТ (компьютерную томографию) или
МРТ (магнитно-резонансную томографию) головного мозга. Повышение титра Т
3 и Т
4 может быть следствием увеличения титра ТТГ
(аденома гипофиза) или в результате появления гормонпродуцирующей аденомы щитовидной железы. Щитовидная железа исследуется с помощью УЗИ, желательно совмещенного с доплером для обнаружения очагов усиленного кровообращения.
Для определения неврологической причины болей в глазах осуществляется: - МРТ – для исключения менингита, внутричерепного кровоизлияния, сосудистой аневризмы, опухоли головного мозга, невралгии тройничного нерва и др.;
- люмбальная пункция - для определения изменений спинномозговой жидкости, характерных для внутричерепного кровоизлияния, менингита, туберкулеза или опухоли ЦНС.
МРТ Данный инструментальный метод исследования основан на регистрации волновой энергии, которую излучает тело, при нахождении в сильном магнитном поле. Считается, что магнитно-резонансная томография является вторым по точности методом исследования мягких тканей после ПЭТ
(позитронно-эмиссионной томографии). С помощью МРТ удается диагностировать такие заболевания головного мозга как менингит, ишемические и геморрагические
инсульты, опухоли и др. С использованием контрастных веществ
(гадолиний, меченые антитела) удается визуализировать всю систему кровообращения, выявить сосудистые аневризмы и скопления амилоида
(патологический белок – субстрат тяжелого системного заболевания под названием амилоидоз).
Люмбальная пункция Данное исследование предполагает обеспечение доступа к спинномозговому каналу и забор небольшого количества ликвора
(спинномозговой жидкости) для лабораторного исследования. Анализ спинномозговой жидкости в большинстве случаев позволяет с высокой достоверностью исключить или подтвердить инсульт, а также бактериальное или вирусное поражение ЦНС
(центральной нервной системы), в некоторых случаях указывая на предполагаемого возбудителя.
Помимо вышеуказанных лабораторных и инструментальных исследований огромное значение имеет общий осмотр врачом-неврологом и тщательный сбор анамнеза. Часто, опираясь лишь на знания врача, удается без дополнительных исследований диагностировать причину болей в глазах на самых ранних стадиях.
Для определения оториноларингологических (ЛОР) причин болей в глазах осуществляется: Рентгенография околоносовых пазух Данное исследование считается рутинным в силу своей дешевизны, однако этот факт ничуть не преуменьшает его диагностического значения. Выполнив снимок лица в правильной проекции, опытный рентгенолог сможет точно определить является ли воспаление или полип околоносовой пазухи причиной болей в области глаз.
В случае если рентгенологические признаки дают повод для сомнений, выполняется пункция соответствующей полости с дренированием находящихся там гнойных масс. Такая пункция носит одновременно диагностический и лечебный характер.
Для определения инфекционной причины болей в глазах осуществляется: Определение возбудителя в биологических пробах больного Раздражение слизистой оболочки глаз является общим симптомом многих инфекционных заболеваний. В связи с этим важно осознавать, что глазные симптомы могут быть лишь первым и незначительным симптомом тяжелого инфекционного заболевания. Для того чтобы его вовремя распознать необходимо проанализировать имеющиеся данные анамнеза и тщательно обследовать все системы организма. С этой целью необходимо провести
биохимический анализ крови и других биологических жидкостей
(моча, слюна, мокрота и др.). Полученные данные в совокупности со знаниями врача-инфекциониста помогут выявить причину болей в области глаз.
Для определения аллергологической причины болей в глазах проводится: - общий анализ крови – для выявления общих признаков аллергической реакции;
- биохимический анализ крови на выявление титра ЦИК (циркулирующие иммунные комплексы) и фракций иммуноглобулинов – для исключения синдрома Стивенса-Джонсона.
Общий анализ крови Присутствие увеличенного количества
эозинофилов (подвид лейкоцита – клетки иммунной системы) является общим признаком аллергической реакции, протекающей в организме.
Определение титра ЦИК и фракций иммуноглобулинов Поскольку синдром Стивенса-Джонсона относится к аллергическим реакциям третьего типа
(иммунокомплексный тип), то в биохимическом анализе крови будут выявляться ЦИК и преобладать фракции иммуноглобулинов М и G. В совокупности с соответствующей клинической картиной и осложненным аллергологическим анамнезом
(прием антибиотиков, химиопрепаратов на фоне тяжелой бактериальной инфекции) можно с высокой долей вероятности установить данный диагноз. При этом синдроме часто поражается кожа и слизистые оболочки век. Вначале поражения носят характер булл
(пузырей), которые разрываясь, оставляют после себя болезненные язвы. В силу тяжести состояния больного лечение данного синдрома должно осуществляться в отделении интенсивной терапии.
Для определения ревматологической причины болей в глазах осуществляется: - ИФА (иммуноферментный анализ) – для определения антител к хламидиям и исключения синдрома Рейтера;
- ПЦР – для определения ДНК (дезоксирибонуклеиновая кислота – крупная молекула, несущая информацию о форме, свойствах, особенностях клетки) хламидий и исключения синдрома Рейтера.
ИФА И ПЦР Как и при диагностике опоясывающего лишая ИФА необходим для нахождения антител к возбудителю, а ПЦР – для обнаружения его ДНК. При синдроме Рейтера предполагаемыми возбудителями являются хламидии и реже гонококк. Предполагается, что после того, как человек переносит данные инфекции, в определенных случаях в его организме формируются патологические антитела, вызывающие перекрестное воспаление других тканей. Классическое проявление данного синдрома включает триаду -
уретрит,
артрит и конъюнктивит. Реже воспалительный процесс может распространяться на почки, легкие,
сердце и нервную ткань.
Для определения онкологической причины болей в глазах осуществляется: - определение онкомаркеров – для исключения опухолей головного мозга, глазницы и окружающих глаз тканей;
- сцинтиграфия – для локализации опухоли и ее метастазов;
- КТ головного мозга – для локализации опухоли, определения ее размеров и взаимоотношений с соседними структурами;
- МРТ головного мозга – для локализации опухоли, определения ее размеров и взаимоотношений с соседними структурами.
Онкомаркеры Онкомаркерами являются специальные вещества, обнаруживаемые в крови больных со злокачественными опухолями. Не все виды опухолей на сегодняшний день определяются при помощи онкомаркеров, однако большинство, в которое входят и опухоли нервной, глиальной
(стромальная ткань головного мозга), сосудистой и соединительной ткани, уже открыты и применяются в медицине достаточно долго. Для каждого вида опухоли существует такой тест, однако степень его достоверности не всегда является достаточной для постановки диагноза. К тому же при помощи онкомаркеров можно выяснить лишь присутствует искомая опухоль в организме или нет. Определить ее локализацию при помощи онкомаркеров не представляется возможным. Однако, несмотря на это, в качестве скринингового данный метод является незаменимым.
Сцинтиграфия Данный радиологический метод исследования основывается на введении в организм меченного радиофармпрепарата, равномерно распределяющегося и оседающего в проекции опухоли. Как и в случае с онкомаркерами, для каждого вида опухоли существует радиофармпрепарат, чувствительный только к нему. Затем осуществляется снимок всего тела, на котором очаги затемнения будут соответствовать местам роста опухолей и их метастазов.
КТ и МРТ Компьютерная и магнитно-резонансная томографии являются современными, высокоточными методами визуализации любых структур организма, в том числе и опухолей головного мозга. Данные исследования отвечают на вопрос, насколько велика опухоль, из какой ткани предположительно она состоит
(исходя из различий в контрасте), с какими структурами связана и на какие структуры оказывает давление. При использовании внутривенного контрастирования предоставляется возможность оценить степень кровоснабжения опухоли, что может оказаться полезным при ее хирургическом удалении.
Что делать при болях в глазу?
Как указано ранее в статье, количеству причин, способных привести к болям в глазах, нет счета. Среди такого обилия заболеваний важно выделить те, для которых необходима экстренная помощь. От скорости и качества ее оказания может зависеть то, насколько сниженной останется функция органа зрения в будущем. Оставшиеся заболевания не относятся к категории экстренных, и, поэтому должны лечиться совместно с доктором, в сферу деятельности которого входит тот или иной недуг.
Первая помощь
Как правило, все острые состояния, связанные с болями в глазах и требующие срочной медицинской помощи, представляют собой повреждение непосредственно глазного яблока или его придатков.
При оказании первой
(доврачебной) помощи необходимо в первую очередь вызвать бригаду скорой помощи, после чего выполнять необходимые мероприятия. По решению врача скорой после оказания первой помощи больного следует поместить в офтальмологический стационар для наблюдения, коррекции лечения и полного выздоровления.
К числу экстренных состояний в офтальмологии относится: - острый приступ глаукомы;
- травма глаза;
- ожоги глаза (ожог роговицы, сетчатки);
- попадание инородного тела.
Острый приступ глаукомы Под острым приступом глаукомы подразумевается резкое повышение внутриглазного давления. Как правило, причиной подобного состояния является прекращение оттока водянистой влаги из угла передней камеры глаза, в связи с чем такая глаукома называется закрытоугольной.
Во время приступа больного мучает резко появившаяся сильная боль в области глаза, которая часто распространяется на ту же сторону головы. Отмечается резкое снижение
остроты зрения, вплоть до способности различать лишь свет и тьму. Вокруг источников света появляется расплывчатая аура. Параллельно с этим отмечается
тошнота, иногда
рвота, нарушение координации и головокружение.
На ощупь больной глаз значительно плотнее здорового. В начальных стадиях реакция зрачка на свет присутствует, а позднее исчезает вовсе.
При обнаружении вышеописанных симптомов рекомендуется в первую очередь незамедлительно вызвать скорую помощь. До прибытия бригады следует принять любой из противовоспалительных или обезболивающих препаратов
(анальгин, парацетамол, ибупрофен, кеторолак и др.) в средней для него дозировке
(обычно 1 таблетка). Запрещается использование сильных и слабых опиатов, а также применение лекарственных средств, вызывающих аллергическую реакцию у больного. В случае если в домашней аптечке находится 1% раствор пилокарпина, его следует закапывать в глаз по 1 капле каждые 10 - 15 минут. Остальные лечебные мероприятия должны оказываться в офтальмологическом стационаре, куда больной должен быть доставлен и помещен в срочном порядке.
Травма глаза Крайне важно в самом начале оказания помощи определить, к какому типу относится травма. Это важно для выработки дальнейшей тактики действий.
Все травмы глаза разделяются не проникающие и непроникающие. Такое разделение не означает, что проникающие травмы опаснее непроникающих. В каждой из данных групп существует собственная классификация по степени тяжести и иногда непроникающая контузия глазного яблока и окружающих структур может оказаться значительно опаснее, нежели незначительная проникающая травма.
Признаками проникающей травмы (раны) глаза являются: - обнаружение места (канала) прободения глазного яблока;
- обнаружение слоев оболочки глазного яблока в краях раны.
Часто травма глаза сопровождается болью, светобоязнью, слезоточивостью, чувством песка в глазах, различным по степени выраженности снижением зрения, покраснением склер и конъюнктивы, помутнением роговицы и др.
Первая помощь при непроникающих травмах глаза подразумевает: - промывание глаза в проточной воде;
- удаление частиц пыли, грязи и других инородных, поверхностно расположенных тел;
- при надрывах века и других мягких тканей их также необходимо промыть и придать прежнее анатомическое положение;
- при полном отрыве века его необходимо промыть, завернуть в смоченную физиологическим раствором салфетку и транспортировать вместе с больным в специализированное отделение;
- для обезболивания в оба глаза закапывают по 1 капле 2% раствора новокаина или лидокаина (после кожного аллергического теста);
- для обеззараживания в оба глаза закапывают по 1 капле 0,3% раствора гентамицина или 20% раствора сульфацила;
- наложение стерильной сухой повязки на больной глаз.
Первая помощь при проникающих ранениях глаз подразумевает: - скорое промывание глаза проточной водой для удаления лишь поверхностных загрязняющих частиц;
- закапывание в оба глаза 0,3% раствора гентамицина или 20% раствора сульфацила для обеззараживания;
- крайне бережное накладывание бинокулярной (на оба глаза) сухой стерильной повязки во избежание смещения инородного тела;
- крайне не рекомендуется закапывание новокаина или лидокаина, поскольку при попадании в системное кровообращение они способны вызвать нарушение ритма сердца, в особенности у пожилых больных;
- запрещается накладывание повязки только на больной глаз, поскольку при движении здорового, больной глаз движется синхронно, что недопустимо в присутствии инородного тела.
Ожоги глаз Под ожогами глаз подразумевается нарушение целостности их покровов под действием химических, термических или физических раздражителей. Таким образом, лечебные мероприятия, оказываемые при каждом виде ожога, отличаются и будут приведены далее отдельно.
При ожоге глаз отмечается резкая боль, слезотечение, светобоязнь, помутнение роговицы, покраснение конъюнктивы и склер, волдыри и пузыри на веках и др.
Ожоги лучистой энергией происходят в результате длительного наблюдения за электросваркой, ультрафиолетовой лампой или светом, отраженным от снежных вершин
(альпинисты), без использования защитных очков. В результате происходит ожог сетчатки и роговицы глаза, проявляющийся спустя 3 - 4 часа выраженными болями в глазах, слезотечением и светобоязнью.
Первая помощь при химических ожогах подразумевает: - при ожогах кислотами – промывание глаз слабым раствором щелочи (2% раствор гидрокарбоната натрия);
- при ожогах щелочами – промывание глаз слабым раствором кислоты (2% раствор борной кислоты);
- при отсутствии растворов щелочей и кислот промывание осуществляется чистой проточной водой не менее 10 - 20 минут;
- если кислота или щелочь попала в глаза в виде порошка, необходимо удалить его ватными тампонами из конъюнктивального мешка, вывернув при этом веки;
- обезболивание достигается закапыванием в оба глаза 2% раствора прокаина, тримекаина или лидокаина (лишь при отсутствии аллергии на данные вещества);
- обеззараживание достигается путем помещения под нижнее веко полоски мази с антибиотиком (1% тетрациклиновая или эритромициновая мазь);
- запрещается накладывание повязок.
Первая помощь при термических ожогах подразумевает: - немедленное помещение лица под холодную проточную воду на 3 - 5 минут, с целью уменьшения зоны поражения (вторичный некроз);
- удаление сухим тампоном поверхностно расположенных частиц пыли, гари и др.
- запрещается вскрывать пузыри с жидкостью;
- для обеззараживания за нижнее веко помещается полоска мази с антибиотиком (1% тетрациклиновая или эритромициновая мазь);
- запрещается бинтование обожженных поверхностей (применимы лишь специальные противоожоговые повязки, смоченные определенным лекарственным составом).
Первая помощь при ожогах лучистой энергией подразумевает: - закапывание в глаза обезболивающих веществ (лидокаина 2% раствор, прокаина 2% раствор и др.);
- наложение на закрытые веки холодных примочек.
Попадание инородного тела В данном случае речь идет о тех, инородных телах, которые попадают на роговицу или склеру, вызывая воспаление данных структур. Наиболее частыми инородными телами являются частицы пыли, щепки, угольки от костра, раскаленные искры от болгарки и т. п.
Их попадание на поверхность наружной оболочки глаза сразу проявляется острой болью и чувством инородного тела. Через несколько часов боль становится более интенсивной, склера и конъюнктива краснеют. Несколько дней спустя в толще роговицы становятся различимы мелкие кровеносные сосуды.
Первая помощь при попадании в глаз инородного тела подразумевает: - обильное промывание глаза проточной водой;
- закапывание в оба глаза обезболивающего препарата (2% раствор лидокаина, прокаина, тримекаина и др.) при отсутствии аллергических реакций на него в прошлом;
- закапывание в оба глаза противомикробного препарата (0,3% раствор гентамицина, 20% раствор сульфацила натрия).
Лечение
Заболевания, вызывающие боль в области глаз, которые не были перечислены в предыдущем разделе, относятся к рутинным и должны лечиться в плановом порядке. Для того чтобы определить к какому специалисту необходимо обратиться за помощью наиболее благоразумным шагом является предварительная консультация семейного врача. Выслушав больного, произведя осмотр и обследовав его доступными методами, семейный врач подскажет к какому специалисту или специалистам необходимо обратиться в отдельно взятом случае.
В связи с тем, что каждое заболевание имеет как минимум несколько схем лечения, подбирающихся исходя из возраста, состояния пациента, наличия необходимых медикаментов и др., представляется достаточно проблематичным перечислить все препараты, применяющиеся для их лечения. К тому же такое описание будет отступать от первоначальной темы статьи – боли в области глаз. Однако для того чтобы читатель имел хотя бы поверхностное представление о способах лечения данных болезней далее в статье будет представлена информация о группах препаратов, применяющихся для лечения целых групп заболеваний.
Для лечения офтальмологических причин болей в глазах применяются следующие группы лекарственных веществ: - антибиотики (подбираются исходя из предполагаемого возбудителя заболевания, локализации воспаления и его тяжести);
- противовирусные препараты (наиболее часто – ацикловир, ганцикловир);
- противогрибковые препараты (пириметамин, дапсон);
- иммуномодуляторы (интерфероны);
- антисептики (20% раствор сульфацила натрия, 2% раствор борной кислоты и др.);
- противоглаукомные препараты (бетаксолол, тимолол, латанопрост, травопрост и др.);
- глюкокортикостероиды (бетаметазон, гидрокортизон, дексаметазон, преднизолон, триамцинолон и др.);
- нестероидные противовоспалительные средства (НСПВ) (диклофенак, индометацин и др.).
Подавляющее число препаратов, использующихся в офтальмологии, применяются в виде глазных капель и мазей.
Для лечения дерматологических причин болей в глазах применяются следующие группы лекарственных веществ: - противовирусные препараты (в основном ацикловир и ганцикловир);
- антисептики (анилиновые красители).
Для лечения эндокринологических причин болей в глазах применяются следующие группы лекарственных веществ: - тиреостатики (тиамазол, карбимазол, пропилтиоурацил и др.);
- НСПВ (локально в виде мазей, реже системно).
Для лечения неврологических причин болей в глазах применяются следующие группы лекарственных веществ: - НСПВ (системно);
- антибиотики;
- противоэпилептические препараты (карбамазепин при невралгии тройничного нерва);
- противомигренозные препараты (номигрен, дитамин, синкаптон и др.)
- цитостатики/химиопрепараты (темозоломид, карбоплатин при злокачественных опухолях головного мозга).
Для лечения ЛОР причин болей в глазах применяются следующие группы лекарственных веществ: Для лечения инфекционных причин болей в глазах применяются следующие группы лекарственных веществ: - антибиотики (выбор и способ введения зависит от тяжести состояния больного и вида предполагаемого возбудителя);
- противовирусные препараты (гропринозин, анаферон, виферон и др.);
- жаропонижающие препараты (парацетамол, ибупрофен и др.);
- антигистаминные препараты (предпочтительно последних поколений, во избежание побочных действий, например, лоратадин);
- местные антисептики (глазные капли, растворы для промывания носа и горла);
- отхаркивающие и муколитические средства (амброксол, бромгексин, экстракт листьев плюща и др.);
- регидратирующие средства (регидрон, тригидрон и др.).
Для лечения аллергологических причин болей в глазах применяются следующие группы лекарственных веществ: - антигистаминные препараты (предпочтительно последних поколений);
- глюкокортикостероиды (местно, а в тяжелых случаях и системно);
- адсорбенты (активированный уголь, смекта, повидон и др.).
Для лечения ревматологических причин болей в глазах применяются следующие группы лекарственных веществ: - антибиотики (чаще в комбинациях для уничтожения устойчивых видов простейших и бактерий);
- антигистаминные препараты (системного действия);
- НСПВ;
- глюкокортикостероиды (системного действия).
Для лечения онкологических причин болей в глазах применяются следующие группы лекарственных веществ: - цитостатики/химиопрепараты (темозоломид, карбоплатин при злокачественных опухолях головного мозга).
Особенности болей в глазу
В некоторых случаях, основываясь на характере болей, условиях и истории их появления, а также на сопутствующих симптомах можно верно установить предварительный диагноз и своевременно начать лечение.
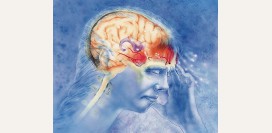
Почему болит голова и глаз?
Боль в глазу, ассоциированная с головной болью, может быть признаком: - мигрени;
- менингита;
- неврита тройничного нерва;
- опухоли головного мозга;
- инфекционного заболевания;
- глаукомы и др.
Мигрень Боли при мигрени могут носить крайне разнообразный характер. Их локализация может быть как точечной, так и распространенной. Боль может быть пульсирующей и имитировать, например, ушные боли, а может быть и постоянной, ноющей, как при
миозите (воспалении мышц). Комбинация болей в голове и глазах при мигрени наблюдается часто. Как правило, они носят пульсирующий характер с частотой приблизительно 2 - 4 приступа в минуту. При этом глаза могут болеть по-разному, например, вначале правый, затем левый, а позднее оба вместе. Усиление болей наблюдается при ярком свете и громких звуках. Часто во время приступа больной ощущает несуществующие запахи
(бензина, чеснока, гари и т. д.), вокруг предметов появляется расплывчатая аура, часто являющаяся предвестником эпилептического приступа у предрасположенных к нему больных.
Аналогично этому боли при мигрени могут сопровождаться чувством инородного тела позади глаза, которое выталкивает его наружу. Такие симптомы описываются как нарушения восприятия и исчезают после купирования приступа.
Менингит Менингит является тяжелым воспалительным заболеванием, поражающим оболочки головного мозга. Часто патологический процесс распространяется и на ткани головного мозга, провоцируя развитие менингита. Сочетанное воспаление головного мозга и оболочек
(менингоэнцефалит) клинически протекает крайне тяжело и более чем в половине случаев приводит к гибели больного. Наиболее частыми причинами менингита являются бактериальные и вирусные поражения. Даже для людей с полноценным иммунитетом существует риск проникновения вируса или бактерий через гематоэнцефалический барьер
(физиологический барьер, тщательно фильтрующий вещества, попадающие непосредственного в головной мозг). Данный риск практически невозможно контролировать, поскольку на вероятность попадания патогенного агента в головной мозг влияет большое количество факторов. Тем не менее, по статистике лишь у нескольких человек из десяти тысяч перенесших грипп,
ангину или другое воспалительное заболевание может развиться такое осложнение как менингит или менингоэнцефалит.
Головные боли при данном заболевании носят диффузный характер, но могут отдавать и в определенную точку, например, в глаз, ухо или затылок. Ощущается скованность затылочных мышц, значительно ограничивающая движения головой. Помимо всего прочего, больного одолевает сильнейший токсико-инфекционный синдром. Температура тела находится в пределах 38 - 40 градусов, а в особо тяжелых случаях и того выше. Отмечается
озноб, сильная жажда и общее недомогание. Сознание больного в начальных стадиях болезни ясное, затем постепенно затуманивается. При выздоровлении наблюдается обратная динамика вышеописанных изменений.
Неврит тройничного нерва В силу того, что тройничный нерв обеспечивает передачу болевых импульсов практически от всей кожи лица, его воспаление приносит пациентам сильные мучения. За иннервацию области глаз и щек ответственна первая и вторая ветвь данного нерва. Ее воспалению способствует
переохлаждение и реже вирусные
инфекции. Переохлаждение легко получить после некоторого времени нахождения на сквозняке или под кондиционером. Наиболее частой причиной невралгии тройничного нерва является вирус герпеса.
Боль при таком заболевании зачастую является острой, стреляющей. После поражения одной из ветвей тройничного нерва часто происходит распространение воспаления и на другие ветви. Таким образом, боли, начавшиеся в области щек, через некоторое время распространяются на глаза, лоб и нижнюю челюсть. Температуры и общего недомогания, как правило, не отмечается.
Опухоли головного мозга Головные боли могут являться единственным признаком роста опухоли головного мозга. Некоторые опухоли могут прорастать совсем бессимптомно, если не сдавливают окружающих структур, например, при росте в просвет первого и второго желудочков мозга. Первые ее признаки могут появиться на поздних стадиях, когда тело опухоли блокирует отток ликвора
(спинномозговая жидкость).
Постоянные боли в области глаз, нарастающие во времени и не чувствительные к обычному лечению, могут свидетельствовать об опухоли, расположенной в передней черепной ямке. В таких случаях чаще болит только один глаз, ближе расположенный к опухоли. Данное явление происходит по причине сдавления опухолью окружающих структур, развития реактивного асептического воспаления, которое и вызывает боли, имитирующие боли в глазу.
Инфекционные заболевания Таким инфекционным заболеваниям как грипп, скарлатина, краснуха, корь и др. свойственен выраженный токсико-инфекционный синдром. Проявлениями данного синдрома является головная боль, покраснение склер и конъюнктивы, слезотечение, боли в глазах, повышение
температуры тела и упадок сил. Боли в глазах обычно незначительны и двусторонни. Их исчезновению способствует закапывание в глаза противовоспалительных капель.
Глаукома Данное заболевание заключается в повышении внутриглазного давления вследствие избыточного выделения внутриглазной жидкости или затруднений ее оттока. В результате высокого давления внутри глаза происходит увеличение его в объеме. Растягивающаяся наружная оболочка сдавливает нервные окончания, находящиеся в ней, вызывая сильные боли.
Боли при глаукоме могут быть различными по интенсивности. При открытоугольной глаукоме
(из-за ускорения продукции внутриглазной жидкости) боли, как правило, носят слабый или умеренный характер. При закрытоугольной глаукоме
(из-за нарушения оттока внутриглазной жидкости) боли проявляются резко, постоянно нарастают, пока не станут невыносимыми. И в одном и в другом случае поражается только один глаз, поскольку двусторонняя глаукома является скорее исключением, чем правилом. Вначале боли локализуются только в глазу, но по мере их усиления, распространяются на соответствующую сторону лица и даже на ухо. Иногда больные жалуются на чувство давления на глаз извне или на ощущение его выталкивания из орбиты. На ощупь глаз по консистенции напоминает камень.
Почему болит глаз и давит на глаза?
Боль в глазу, ассоциированная с чувством давления на них, может быть признаком: - глаукомы;
- мигрени;
- тиреотоксического криза;
- опухоли глазницы;
- синусита и др.
Глаукома См. ранее.
Мигрень См. ранее
Тиреотоксический криз Под тиреотоксическим кризом подразумевается резкое увеличение содержания в крови гормонов щитовидной железы. При этом состоянии повышается
артериальное давление, усиливается потоотделение, учащается сердцебиение, возникает нервное возбуждение. Отек ретробульбарной клетчатки, расположенной позади глазного яблока, выталкивает его из орбиты, создавая впечатление пучеглазия. Таким образом, повышение артериального давления может быть причиной головных болей, в то время как экзофтальм
(пучеглазие) может вызвать боли в глазах.
Опухоли глазницы Опухоли данной локализации в медицине встречаются достаточно редко, однако именно поэтому не стоит полностью исключать такую возможность. Опухоль глазницы может развиться из костной, жировой, мышечной, нервной и соединительной ткани. Как злокачественное, так и доброкачественное новообразование может вызывать боль за счет сдавливания окружающих структур, а также выталкивать глаз наружу, что больным вначале ощущается как чувство давления на глаз. Практически всегда данный процесс является односторонним, поэтому и боли с экзофтальмом будут также односторонними. В случае если опухоль оказывается злокачественной, она прорастает в ткани глаза, зрительного нерва или кровеносных сосудов. Вдобавок к вышеописанным симптомам при злокачественном процессе наблюдается выраженный астенический синдром, проявляющийся прогрессивным похуданием, общей
слабостью,
отсутствием аппетита и др.
Синуситы Синуситами называются воспалительные процессы околоносовых пазух. Воспаление гайморовой пазухи именуется гайморитом, лобной –
фронтитом, этмоидальных пазух – этмоидитом и пазухи клиновидной кости –
сфеноидитом. Развитие воспаления в данных полостях сопровождается увеличением давления в них. Из-за увеличения давления происходит незначительное расширение самих полостей. В результате, объем глазницы, стенками которой являются стенки околоносовых полостей, несколько уменьшается, в связи с чем на глазное яблоко оказывается некоторое давление. Боли в глазу обычно незначительные, тупые и соответствуют стороне, на которой воспалена околоносовая пазуха.
Почему болит глаз, висок и ухо?
Боль в глазу, виске и ухе может быть признаком: - неврита лицевого нерва;
- среднего отита;
- менингита;
- мигрени;
- опоясывающего лишая и др.
Неврит лицевого нерва Данная патология представляет собой воспаление лицевого нерва. Наиболее частой причиной такого воспаления является местное переохлаждение. Иными словами, нахождение на сквозняке или под кондиционером может вызвать развитие такого заболевания. Второй по встречаемости причиной является вирусное поражение тканей нерва. Как и в случае с невралгией тройничного нерва, непосредственным патогенным агентом чаще всего является вирус простого герпеса, однако встречаются и более редкие вирусы. Некоторые люди более предрасположены к невриту лицевого нерва в виду анатомических особенностей, например, суженный канал лицевого нерва.
Боли обычно являются резкими, стреляющими, локализующимися на соответствующей половине лица, в виске и за ухом. Еще одним важнейшим признаком неврита лицевого нерва является паралич соответствующей половины лица.
Признаками паралича лицевого нерва является: - невозможность сомкнуть веки;
- опущение нижнего века;
- постоянное истекание слезной жидкости из глаза на стороне поражения;
- сглаживание носогубной складки;
- опущение угла рта;
- полное отсутствие мимики на стороне поражения.
Синдрома общей интоксикации, как правило, не наблюдается. Температура находится в пределах нормальных значений.
Средний отит Под средним отитом подразумевается воспаление барабанной полости уха и расположенных в ней структур. Наиболее частой причиной данного заболевания является попадание микробов в вышеуказанную полость через евстахиеву трубу при любом воспалительном заболевании носоглотки. Встречается также и травматический средний отит, сопровождающийся случайной или намеренной перфорацией барабанной перепонки извне.
Наиболее ярко выраженным симптомом при данной патологии является сильная стреляющая
боль в ухе и виске, а иногда и в глазу на той же стороне лица. Обычно боль насколько сильна, что пациенты не могут спать сутки напролет, пока не стихнет воспаление. Помимо болей отмечается снижение слуха и чувство заложенности на стороне поражения. Попытка смещения ушной раковины приводит к усилению болей. Реже отмечается истечение прозрачной, мутной или даже гнойной жидкости из воспаленного уха. Снижению признаков воспаления способствует закапывание в уши противовоспалительных и обезболивающих капель. Если на фоне их приема через 1 - 2 дня симптомы не исчезают, следует незамедлительно обратиться к ЛОР-врачу для осмотра, выполнения необходимых исследований и коррекции лечения.
Менингит См. ранее.
Мигрень См. ранее.
Опоясывающий лишай Опоясывающий лишай вызывается вирусом герпеса 3 типа
(герпес зостер). Данный вирус поражает нервную ткань на уровне ганглиев, откуда он распространяется на периферические нервы. Центральную нервную систему вирус поражает редко, лишь в случае выраженного иммунодефицита.
Таким образом, герпес зостер вызывает воспаление по ходу нерва, проявляющееся крайне болезненными буллезными
(пузырчатыми) высыпаниями. Поначалу пузыри в диаметре не более 2 - 3 мм, красно-розовые цвета. Через несколько суток пузыри нагнаиваются, приобретают серо-коричневую окраску и лопаются, оставляя после себя небольшие язвочки.
Наиболее частой локализацией воспаления является проекция межреберных нервов, ход которых направлен от позвоночника к грудине, как бы опоясывая человека. Отсюда и происходит название заболевания. Однако в редких случаях встречается и нетипичная локализация вируса, например, в одной из ветвей тройничного или лицевого нерва. При этом высыпания появляются на щеках, скулах, висках и ушах. Сильные боли носят разлитой характер, поэтому пациенту кажется, что у него болит часть лица на стороне поражения.
![]()
Что делать если болят глаза после компьютера?
При болях в глазах после длительного нахождения перед монитором рекомендуется использовать глазные капли, обладающие местным противоотечным и сосудосуживающим действием. Также следует помнить, что интенсивность подобных болей можно снизить путем правильной работы за компьютером и создания необходимых для этого условий.
Во время нахождения перед монитором глаз человека испытывает дополнительные нагрузки по сравнению с нагрузками, которые он ощущает в повседневной жизни. Это связано в первую очередь с тем, что аккомодационный аппарат глаза, ответственный за перенос зрения с близко расположенного предмета на далеко расположенный, бездействует. В результате, цилиарная мышца глаза находится в постоянном напряжении, для того чтобы обеспечивать четкость зрения на близком расстоянии. В результате данная мышца нуждается в большем количестве кислорода и питательных веществ. Для того чтобы обеспечить их дополнительный приток сосуды хориоидеи (
собственно сосудистая оболочка глаза) и склеры (
наружная оболочка глаза) расширяются, что внешне проявляется краснотой белковой оболочки глаз.
Дополнительной усталости глаз способствует также тот факт, что изображение на мониторе постоянно мерцает и светится. Человек этого не замечает, однако сетчатка глаза данные колебания фиксирует и стабилизирует, для того чтобы человек видел картинку четко. Таким образом, при чтении с экрана монитора сетчатка быстрее расходует свои ресурсы, нежели при чтении, например, с книги при естественном освещении.
Также учеными замечено, что во время работы на компьютере человек моргает в 3 - 4 раза реже, чем обычно. В результате роговица испытывает недостаток естественного защитного и питательного слоя, на ее поверхности оседают частицы пыли,
аллергены и
микробы, вызывающие развитие воспалительного процесса.
Ощущения в глазах после длительного нахождения за монитором вряд ли можно назвать приятными. Боли, как правило, незначительны, слегка усиливаются после закрытия глаз и носят оттенок легкого жжения. Помимо этого ощущается головокружение, вспышки света (
в результате перевозбуждения сетчатки) и нечеткость зрения при попытке посмотреть вдаль.
При обнаружении у себя вышеописанных симптомов следует закапать глаза сосудосуживающими препаратами. Наиболее часто применяемый препарат из данной группы называется визин. Его необходимо закапать в оба глаза по 1 - 2 капле, после чего глаза необходимо закрыть на 5 - 10 минут. Помимо визина существует еще один препарат, под названием искусственная слеза. Его рекомендуется закапывать в глаза также по 1 - 2 капли непосредственно во время работы перед экраном при первых признаках усталости глаз.
Наравне с использованием медикаментозных средств следует задуматься о методах профилактики болей в глазах.
Для того чтобы снизить нагрузку на глаза во время работы за монитором рекомендуется: - каждые 30 - 40 минут прерываться на паузу, во время которой рекомендуется смотреть вдаль (для расслабления цилиарных мышц);
- сделать настройки яркости и контраста монитора оптимальными для использования (яркость должна быть на минимальном уровне, при котором чтение не вызывает напряжения; цветовая гамма и контраст должен быть максимально реальным);
- ежедневно протирать монитор от пыли и пятен;
- установить монитор таким образом, чтобы свет падал на него слева и сзади;
- использовать мониторы с антибликовым покрытием или очки для работы за компьютером;
- поддерживать дистанцию между глазами и монитором от 50 до 75 см (чем больше диагональ монитора, тем больше расстояние).
В случае если вышеуказанные рекомендации не помогли, велика вероятность того, что боли в глазах и покраснение конъюнктивы вызвано не только работой за компьютером, а еще посторонним фактором, таким как бактериальная, вирусная или грибковая инфекция глаза. Для установления истиной причины рекомендуется обратиться к офтальмологу.
Почему у ребенка болят глаза?
Боли в глазах у ребенка могут возникнуть по множеству причин. В отличие от взрослых, глазные боли у детей чаще вызваны внеглазными причинами, то есть они появляются вследствие патологии других органов и систем.
Возможными причинами болей у детей в области глаз являются: - длительное нахождение перед экраном телевизора или компьютерным монитором;
- синуситы;
- мигрень;
- менингит;
- плохое зрение;
- инородное тело;
- атопический (аллергический) конъюнктивит;
- инфекционное заболевание;
- дакриоцистит;
- ячмень и др.
Длительное нахождение перед экраном телевизора или компьютерным монитором Психотерапевты многих стран обеспокоены возрастающим влиянием виртуального мира на подрастающее поколение. Истории о людях, буквально живущих в интернете, уже никого не удивляют. К сожалению, не являются исключением и дети. При недостаточном контроле со стороны родителей дети проводят сутки напролет перед компьютером. От этого страдает как их психическое состояние, так и здоровье. Такие дети не умеют общаться в реальном мире, живут замкнуто, не могут подружиться со сверстниками. По мере взросления у них развивается комплекс собственной неполноценности, утрачивается вера в собственные силы, расшатывается психика, а также нарушается система приоритетов.
Появление патологического пристрастия к компьютерным играм и серфингу в интернете приводит к отсутствию интереса ко всему остальному. Такой ребенок не занимается спортом, не следит за собой, не развивается всесторонне.
При многочасовом нахождении перед монитором происходит спазм аккомодационной системы глаза, постепенно приводящий к
близорукости. При ее появлении, даже при отсутствии компьютера, глаза ребенка будут постоянно напрягаться, для того чтобы разглядеть детали окружающих предметов. На этом фоне часто развивается повышенное
внутричерепное давление, само по себе способное вызвать как головные, так и глазные боли. Помимо всего прочего, сам монитор гораздо сильнее напрягает зрение, чем это происходит в реальной жизни. В результате сосуды склер становятся полнокровными, появляется чувство песка в глазах и испытывается незначительная боль, усиливающаяся при смыкании век.
Таким образом, когда ребенок обращается к родителям с жалобами на боли в глазах, следует пересмотреть его расписание и максимально уменьшить время, которое он проводит перед экраном.
Синусит Под синуситами подразумевается воспаление околоносовых пазух (
гайморовой, лобной, этмоидальной и др.). Дети часто болеют простудными заболеваниями, которые при неправильном лечении легко перетекают в острые синуситы. Признаками острого синусита являются боли при надавливании на проекцию соответствующей полости, головная боль, высокая температура тела (
до 38 - 39 градусов), ассоциированная с
заложенностью носа и общим недомоганием. При воспалении лобных и гайморовых пазух отмечается боль в глазах, предположительно вызванная некоторым уменьшением объема глазницы на стороне поражения.
Уменьшение размеров глазницы происходит из-за того, что воспаленные околоносовые пазухи несколько увеличиваются в размерах, а поскольку они граничат с глазницей, то объем последние слегка уменьшается. Тем не менее, даже незначительное давление на глазные яблоки может проявиться сильными болями. Больной ребенок при этом жалуется на чувство выталкивания глаза наружу. При обнаружении таких жалоб рекомендуется немедленно обратиться к ЛОР-врачу и интенсивно лечить синусит.
Мигрень Мигрень остается одним из наиболее малоизученных заболеваний, несмотря на то, что количество пациентов, страдающих ею, исчисляется десятками и сотнями миллионов. Видов мигрени настолько много, что практически любая головная боль может быть ассоциирована с мигренью, хотя эти понятия не одно и то же. К сожалению, мигренью болеют и дети. Одним из ее проявлений является сильная боль в глазах. Обычно вышеуказанным болям сопутствует тошнота и светобоязнь. Более редким дополнительным симптомом является аура, проявляющаяся размытостью визуальных образов, сиянием и т. п. Аура проявляется на пике болей и часто предшествует эпилептическому приступу. Если у ребенка отмечаются вышеуказанные симптомы, его необходимо поместить в темную комнату, прекратить любой шум и дать любое имеющееся в доме обезболивающее или противовоспалительное вещество (
с учетом противопоказаний). При первой же возможности следует отвезти ребенка на прием к невропатологу.
Менингит Менингит представляет собой воспаление твердой мозговой оболочки, развивающееся как при бактериальном, вирусном, так и при аутоиммунном (
крайне редко) поражении данной структуры. Клиника заболевания включает сильные головные боли, ригидность затылочных мышц, повышение температуры тела до 40 градусов и выше, а также боль и чувство жжения в глазах. Последний симптом многократно усиливается, когда воспаление твердой оболочки локализовано в передней черепной ямке. При обнаружении у ребенка таких симптомов следует незамедлительно вызвать скорую помощь и госпитализировать его в специализированное отделение (
неврология или реанимация).
Плохое зрение Ухудшение зрения ребенка может оставаться незамеченным родителями в течение длительного времени, особенно если он не предъявляет никаких жалоб. Однако как при близорукости, так и при дальнозоркости аккомодационный аппарат глаза работает более интенсивно, для того чтобы компенсировать патологию других структур глаза (
удлинение или укорочение зрительной оси глаза, приводящее к изменению фокусного расстояния). В результате повышенных нагрузок, глаза, естественно, скорее устают. Их усталость проявляется полнокровием сосудов склеры и роговицы. Боли в глазах обычно усиливаются к вечеру и проходят после сна. Интенсивность таких болей невелика. В данном случае ребенку рекомендуется определить дефицит зрения и компенсировать его ношением очков или контактных линз.
Инородное тело Часто в процессе игры, протирая глаза, дети заносят в них инородные тела, такие как пыль, песок, мелкие опилки и др. Они механически раздражают роговую оболочку глаза, а также содержат болезнетворные микробы, вызывающие воспаление и связанные с этим боли. Для того чтобы избавить ребенка от данных симптомов рекомендуется промыть глаз проточной водой и закапать в него по 1 капле 20% раствора сульфацила для обеззараживания. Если через 1 - 2 часа после сульфацила краснота конъюнктивы не исчезает можно попробовать дополнительно закапать сосудосуживающие капли визин или искусственную слезу. Если даже после этих манипуляций воспаление сохраняется, следует обратиться к офтальмологу для осмотра сред глаза в специальном микроскопе, постановки правильного диагноза и назначения соответствующего лечения.
Атопический (аллергический) конъюнктивит В возрасте 5 - 6 дней и 5 - 6 лет в крови ребенка происходит лейкоцитарный перекрест. После первого перекреста среди белых кровяных телец доминируют
лимфоциты (
вид клеток иммунной системы), а после второго перекреста –
нейтрофилы (
вид клеток иммунной системы), как у взрослого человека. Считается, что во время данных перекрестов организм ребенка наиболее подвержен аллергизации, то есть приобретению аллергии на то или иное вещество. Одним из ее проявлений является атопический конъюнктивит, развивающийся, как правило, после попадания аллергена на роговицу глаза. При этом конъюнктива краснеет, становится полнокровной, отечной. На этом фоне могут появиться и умеренные по интенсивности боли в глазах. Для того чтобы их купировать необходимо остановить аллергический процесс применением антигистаминных препаратов (
супрастин, клемастин, лоратадин и др.) в дозе, необходимой по возрасту ребенка. Также полезным окажется обращение к аллергологу.
Инфекционное заболевание Любая
простуда, грипп или ангина способны вызвать выраженный токсико-воспалительный синдром, проявляющийся высокой температурой, головными болями, ломотой в теле и др. Одним из проявлений данного синдрома является покраснение и боль в глазах. При ее возникновении не стоит паниковать, поскольку с излечением инфекционного заболевания, проходят и боли в глазах. Обычно ребенок болеет от 2 - 3 дней до 1 недели. В этот период ему необходим покой, обильное питье и жаропонижающие препараты. Если заболевание осложняется гнойным налетом на
миндалинах,
одышкой,
болями в животе или другими нетипичными признаками следует обратиться к врачу. Также если улучшение не наступает на 3 - 4 день лечения, стоит незамедлительно обратиться к врачу для обследования и коррекции лечения.
Дакриоцистит Дакриоцистит представляет собой воспаление слезного мешка, встречающееся в основном у детей до 3 лет. Оно проявляется покраснением и отеком кожи на 5 - 10 мм ниже внутреннего угла глаза. При надавливании на опухоль из слезной точки соответствующего глаза выделяются гнойные массы. При плаче слезы истекают из нижнего века на щеки, поскольку не могут оттекать привычным путем. Боли могут быть настолько сильными, что ребенок не будет в состоянии четко их локализовать. Обычно лечение подразумевает зондирование носослезного канала, которое может осуществляться лишь специалистом – офтальмологом.
Ячмень (мейбомит) Ячменем (
мейбомитом) называется воспаление одной или нескольких соседних сальных желез века. Данное воспаление развивается при попадании в них микробов или закупорки их протоков клещом под названием угревая железница (
возбудитель демодекоза). Наиболее часто воспаляется нижнее веко. При этом сальная железа увеличивается в размерах, слизистая вокруг нее становится багрово-красной, отечной. Боли носят лишь локальный характер и усиливаются при моргании и прикосновении к глазу. Синдрома общей интоксикации обычно не отмечается. Действенный метод лечения ячменя состоит в закладывании за нижнее веко 1% тетрациклиновой или эритромициновой глазной мази 2 - 3 раза в сутки на протяжении 3 - 5 дней.
Что значит, когда болят глаза и тошнит?
Обычно сочетание тошноты с болью в глазах является признаком глаукомы, мигрени и реже менингита.
Глаукома Глаукомой называется заболевание, при котором происходит повышение внутриглазного давления. В основном встречаются случаи односторонней глаукомы, поэтому и боли при ней отмечаются лишь в одном глазу. Боль является следствием растяжения оболочек глаза из-за высокого давления внутри него, а также ухудшения его кровоснабжения из-за передавливания центральной артерии и вены зрительного нерва. В связи с тем, что стенка вены тоньше стенки артерии, вена сдавливается при меньшем внутриглазном давлении. В результате кровь в глаз поступает, а выходит из него с трудом. Внутренние сосуды глаза переполняются кровью и лопаются, проводя к внутриглазному кровоизлиянию. Интенсивность болей при глаукоме может быть крайне высокой. Иногда пациенты чувствуют боль в целой половине лица и даже ухе. Тошнота при глаукоме является одним из проявлений ответной реакции вегетативной нервной системы на сильную боль. При обнаружении у себя вышеуказанных симптомов следует незамедлительно обратиться за квалифицированной врачебной помощью.
Мигрень Клинические проявления мигрени включают классическую триаду - головная боль, тошнота и светобоязнь. Головная боль может обладать различными характеристиками, однако наиболее частой она является пульсирующей и локализуется в лобно-височной части головы. На пике приступа мигрени часто создается впечатление, что источником боли являются глаза. Тошнота является следствием чрезмерного возбуждения вегетативной нервной системы. Светобоязнь развивается из-за того, что яркий свет провоцирует усиление болей, из-за чего пациент старается реже открывать глаза. Снять приступ мигрени достаточно сложно, поскольку обычные обезболивающие препараты не оказывают достаточно сильного эффекта. Полезными окажутся комбинированные антимигренозные препараты, такие как номигрен, дитамин или синкаптон, а также отдых в темной комнате с минимальным количеством шумов.
Менингит Менингитом называется воспаление твердой мозговой оболочки. Причин такого воспаления много - вирусы, бактерии, аутоиммунные механизмы и др. Клинически менингит проявляется сильными головными болями, ригидностью затылочных мышц, высокой температурой тела (
39 - 40 градусов), ознобом и нарушением сознания. В случае поражения твердой мозговой оболочки в области передней черепной ямки часто происходит распространение воспаления на зрительные нервы. Таким образом, дополнительным симптомом менингита может быть значительное снижение зрения и боль в области глаз. Обнаружение у больного вышеуказанных симптомов является прямым показанием к госпитализации.
Что делать, когда болят глаза от сварки?
При болях, возникших через 3 - 4 часа после электросварки без использования защитных очков, рекомендуется принять горизонтальное положение, закапать в глаза обезболивающие капли и каждые 5 - 10 минут помещать на веки холодные примочки.
Комплекс симптомов, развивающийся после наблюдения за электросваркой без использования защитных очков, объединяется под названием электроофтальмия. По сути, это является ничем иным как ожогом роговицы и сетчатки ультрафиолетовыми лучами. Боли возникают, как правило, через несколько часов после непосредственного ожога. Их интенсивность зависит от того, насколько сильно пострадали ткани глаза. Также пациент предъявляет жалобы на чувство песка в глазах, вспышки света, жжение при смыкании век, светобоязнь и слезотечение. При осмотре глаз отмечается выраженная гиперемия (
покраснение) сетчатки и конъюнктивы. При выраженных ожогах нарушается прозрачность роговицы – она становится мутной, на 2 - 3 день в ней появляются новые капилляры.
Для того чтобы снизить болевой синдром рекомендуется принять горизонтальное положение и закапать в глаза по 1 - 2 капли 2% раствора лидокаина, новокаина или тримекаина. Перед закапыванием важно спросить пациента, нет ли у него аллергии на данные вещества. В случае непереносимости данных препаратов можно использовать противовоспалительные капли на основе глюкокортикоидных гормонов или нестероидных веществ. Среди нестероидных противовоспалительных глазных капель наиболее часто используют диклофенак, индоколлир и др. Среди гормональных глазных капель наиболее часто используют дексаметазон. За отсутствием медикаментов рекомендуется прикладывать к глазам холодные примочки. При таком лечении воспаление самостоятельно пройдет через 3 - 5 дней.
Чем помочь, когда болят глаза от линз?
При болях в глазах, вызванных ношением контактных линз, рекомендуется использование противовоспалительных или сосудосуживающих капель. Достаточное внимание следует уделять уходу за линзами и своевременной их смене. На крайний случай можно отказаться от линз и носить очки, с которыми не должно возникнуть проблем.
Эффективным средством от болей в глазах при использовании контактных линз являются противовоспалительные (
диклофенак, индоколлир) или сосудосуживающие (
визин) капли. Однако следует отметить, что частое и длительное их использование не рекомендуется в связи с возрастанием рисков развития побочных эффектов. В связи с этим следует задуматься о причине болей и постараться устранить ее.
Одной из причин является неправильный уход за контактными линзами. Так, некоторые пациенты хранят их в недостаточном количестве жидкости или редко ее меняют, из-за чего линзы вскоре грубеют и начинают раздражать нежную слизистую оболочку глаз. Помимо этого линзы недостаточно дезинфицируются, и на них развиваются болезнетворные микробы, вызывающие воспаление при попадании в глаз. Аналогичным образом появляются боли в глазах при использовании линз дольше отведенного в инструкции срока.
В некоторых случаях имеет смысл перейти на использование линз другого производителя.
Разные производители могут использовать различные материалы, а также применять отличные друг от друга способы обработки готового изделия. Незначительные заусенцы и неровности, которые не видны невооруженным глазом, могут постоянно царапать роговицу, вызывая при этом хроническое воспаление. К тому же сам материал линзы может вызывать индивидуальную непереносимость по типу аллергической реакции замедленного типа, поэтому смена вида линз может решить проблему с болями в глазах.
В случае если вышеуказанные рекомендации не помогают, остается отказаться от использования контактных линз в пользу очков.
Почему могут болеть глаза при беременности?
Причины болей в глазах у беременных приблизительно те же, что и у остальных людей. Лишь некоторые заболевания могут обостриться из-за
беременности и привести к болям. В их число входит мигрень, глаукома и артериальная
гипертония.
Мигрень Механизмы развития мигрени на данном этапе находятся в процессе изучения. Сложно сказать наследуется ли данное заболевание генетически или является приобретенным. Если оно является приобретенным, то провоцирующие его появление факторы также остаются неизвестными. Одна только классификация данного заболевания включает не менее 10 его разновидностей.
Тем не менее, клинически замечено, что во время беременности частота приступов мигрени увеличивается, равно как и длительность каждого приступа. Отчасти это можно связать с тем, что большинство лекарственных препаратов для купирования болей не рекомендуются или даже запрещаются для использования беременными.
Глаукома Глаукома является заболеванием, характеризующимся повышением внутриглазного давления. Во время его приступов больной испытывает сильнейшие боли в глазу, распространяющиеся на соответствующую половину лица. Одним из факторов, провоцирующих повышение внутриглазного давления, является чрезмерная физическая нагрузка. Именно по этой причине во время
родов болезнь может обостриться, а беременная во время схваток будет испытывать глазную боль. Такое состояние важно вовремя диагностировать и снизить внутриглазное давление путем закапывания 1% раствора пилокарпина в оба глаза по 1 - 2 капли каждые 10 - 15 минут. После родов лечением глаукомы должен заниматься врач-офтальмолог.
Справедливости ради следует добавить, что подобные случаи встречаются достаточно редко в связи с тем, что женщины детородного возраста редко болеют глаукомой.
Артериальная гипертония У многих людей повышение артериального давления сопровождается выраженными головными болями, которые могут быть более интенсивными, например, в области глаз. У молодых женщин во время беременности артериальное давление может подниматься вследствие такого состояния как преэклампсия. Помимо повышения давления преэклампсия сопровождается прогрессирующим отеком ног. Наиболее тяжелым осложнением данного состояния является отслойка плаценты и связанный с этим риск прерывания беременности. Таким образом, головные боли у беременной могут быть одним из признаков развивающейся преэклампсии.