Боль в висках является распространенным симптомом среди людей. Согласно проведенным исследованиям около семидесяти процентов взрослого населения периодически или постоянно испытывают
головные боли, в том числе в височной области.
При этом все головные боли подразделяются на: - первичные, то есть самостоятельные нозологические формы;
- вторичные – возникающие вследствие различных заболеваний и патологических процессов.
К первичным головным болям относятся: К вторичным головным болям относятся: - связанные с травмой головы или шеи;
- связанные с поражениями сосудов головного мозга (например, аневризма артерии, инсульт);
- связанные с несосудистыми внутричерепными поражениями (например, внутричерепная опухоль, эпилепсия);
- связанные с приемом различных лекарственных веществ (например, оральные гормональные контрацептивы, нитраты) или их отменой;
- связанные с инфекциями (например, менингит, энцефалит, ВИЧ-инфекция, СПИД);
- связанные с нарушением гемостаза (комплекс реакций в организме человека, направленный на остановку кровотечения при травме сосудов);
- связанные с патологией структур черепа и лица (например, заболевания глаз, ушей, носовых пазух);
- связанные с психическими заболеваниями.
По механизму возникновения головная боль подразделяется на следующие типы: - сосудистая (например, расширение или спазм артерий, пониженный тонус вен, гипоксия);
- мышечная (например, активизация передачи возбуждения в нервно-мышечном синапсе, формирование мышечного спазма по сегментарному механизму);
- невралгическая (например, ирритация нерва вследствие патологического процесса);
- ликвородинамическая (например, понижение или повышение внутричерепного давления);
- центральная (например, при отсутствии мышечного, сосудистого, невралгического, ликвородинамического механизмов);
- смешанная (одновременное воздействие нескольких механизмов).
Анатомия височной области
![]()
Височная область – это парная анатомическая область головы, расположенная между ухом и лбом.
Границами височной области являются: - сверху и сзади – верхняя височная линия теменной кости;
- снизу – скуловая дуга;
- спереди – скуловой отросток лобной кости и лобный отросток скуловой кости.
Кожа в данной области головы тонкая, а подкожная клетчатка рыхлая. В задней части височной области имеется волосяной покров.
В подкожной клетчатке височной области содержится: - жировая ткань, в которой находится тонкий слой жира;
- передняя ушная мышца, обеспечивающая движение ушной раковины вперед;
- верхняя ушная мышца, обеспечивающая движение ушной раковины вверх;
- поверхностная височная артерия, которая является конечной ветвью наружной сонной артерии;
- поверхностная височная вена, которая повторяет ход одноименной артерии;
- лимфатические сосуды, впадающие в позадиушные и поверхностные околоушные лимфатические узлы;
- ушно-височный нерв, иннервирующий преимущественно задний отдел височной области;
- скуловисочная ветвь скулового нерва, иннервирующая передний отдел височной области;
- ветви тройничного нерва, обеспечивающие чувствительную иннервацию височной области.
Височная кость (
является парной) образует часть боковой стенки и основание черепа. Данная кость соединяется с затылочной, клиновидной и теменной костями.
В височной кости находятся: - орган слуха и равновесия;
- внутренняя сонная артерия;
- нервы (преддверно-улитковый и лицевой);
- узел тройничного нерва;
- ветви блуждающего и языкоглоточного нерва.
Височная кость образуется за счет слияния трех костей и поэтому состоит из следующих частей: - чешуйчатой;
- барабанной;
- каменистой.
Соединяясь, данные части образуют наружный слуховой проход, а следы их слияния остаются в виде швов и щелей.
Также следует отметить, что височная кость, соединяясь с нижней челюстью, формирует височно-нижнечелюстной сустав.
Костной основой височной области является височная ямка, располагающаяся на боковой поверхности черепа с обеих сторон головы.
Границами височной ямки являются: - сверху – нижняя височная линия;
- снизу – подвисочный гребень и нижний край скуловой дуги;
- спереди – скуловая кость.
Височную ямку заполняет одноименная мышца. Контуры височной мышцы соответствуют границам височной области. Данная мышца поднимает опущенную нижнюю челюсть, а также притягивает ее назад при выдвинутом вперед положении. При сокращении височная мышца легко прощупывается под кожей.
Какие структуры могут воспаляться в области виска?
![]() В области виска могут поражаться следующие структуры:
В области виска могут поражаться следующие структуры: - кости и ткани (например, при травмах, опухолях головного мозга);
- вены и артерии (например, при аневризме сосуда, атеросклерозе, спазме или гипотонии сосудов головного мозга);
- нервы и нервные окончания (например, при невралгии тройничного нерва, инфекционных процессах);
- оболочки головного мозга (например, при менингите, арахноидальной кисте, эпидуральной гематоме);
- мышцы (например, при головной боли напряжения).
Возникновение головной боли происходит из-за раздражения болевых рецепторов, располагающихся в: - надкостнице;
- мышцах;
- нервах;
- артериях;
- венах;
- подкожной ткани;
- глазах;
- носовых пазухах,
- слизистой оболочке.
В костях черепа и веществе мозга болевые рецепторы отсутствуют.
Подпишитесь на Здоровьесберегающий видеоканал


Причины болей в височной области
Основными причинами болей в височной области являются следующие патологические состояния и заболевания: - мигрень;
- головная боль напряжения;
- кластерная головная боль;
- травма головы;
- височный артериит;
- инфекционные заболевания;
- феохромоцитома надпочечника;
- невралгия тройничного нерва;
- артериальная гипертензия;
- внутричерепная гипертензия;
- патология височно-нижнечелюстного сустава.
| Причины | Описание | Симптомы |
| Мигрень | Неврологическое заболевание, характеризующееся интенсивной приступообразной головной болью пульсирующего характера, проявляющееся чаще всего с одной стороны в лобно-височной части головы. В большинстве случаев мигрень возникает по причине раздражения тройничного нерва в сосудистой стенке, что приводит к спазмированию сосудов и их последующему резкому расширению. | Головные боли сопровождаются непереносимостью яркого света и звуков. Из-за приступов мигрени человек становится нетрудноспособным, снижается его физическая активность. Головная боль усиливается даже при обычной ходьбе по дому. При этом больные предпочитают лежать в темном и тихом помещении. Также у людей, страдающих мигренью, отмечается повышенная раздражительность. |
| Головная боль напряжения | Возникает вследствие длительного напряжения мышц шеи и головы. Головная боль напряжения бывает хронической (возникает на протяжении более шести месяцев) или эпизодической. Данная патология обычно характерна для тех людей, которые длительное время вынуждены находиться в неудобной позе (например, работа за компьютером). Также перенапряжению мышц могут способствовать стрессовые ситуации. | Во время приступа, средняя продолжительность которого составляет четыре – шесть часов, больной ощущает сдавливающие боли в области виска, с обеих сторон головы. Пациенты часто охарактеризовывают данную боль как ощущение сжимания головы в тисках. |
| Кластерная головная боль | Характеризуется выраженным болевым синдромом, возникающим спонтанно и нерегулярно. Существует теория, что кластерная боль связана с нарушением восприятия биологического ритма человека. Обычно, кластерная боль возникает сериями приступов, проявляющимися два – три раза в день, на протяжении нескольких недель или месяцев. При этом длительность каждого приступа может составлять от пятнадцати минут до одного часа. После серии приступов боль внезапно проходит и не проявляется в течение длительного времени (месяцы – годы). | Во время приступа кластерной боли пациент прибывает в возбужденном состоянии, он мечется со стороны в сторону в поисках покоя. Больной жалуется на одностороннюю острую боль в окологлазничной области, которая распространяется в височную и лобную части. При этом отмечается покраснение глаза на болезненной части лица. Нередко больные, пытаясь, избавится от мучительной боли, прибегают к суицидальным попыткам. |
| Травма головы | Из всех существующих травм различных частей тела травма головы является наиболее распространенной. Головная боль, как правило, возникает из-за повреждения костей черепа или мягких тканей (например, мозговые оболочки, сосуды, нервы) при дорожно-транспортном происшествии, падении или вследствие тупого удара по голове при различных обстоятельствах (например, во время драки). | При черепно-мозговых травмах у пострадавшего могут наблюдаться следующие симптомы: - головная боль;
- тошнота, рвота;
- головокружение;
- кровотечение;
- нарушение зрения;
- видимые нарушения целостности костей и тканей черепа;
- отек тканей головы;
- затруднение дыхания;
- затруднение речи;
- потеря памяти;
- мышечная слабость;
- судороги.
|
| Височный артериит | Аутоиммунное воспалительное заболевание артерий шеи и головы среднего и крупного калибра (преимущественно поражается височная артерия). Височный артериит обычно выявляется у людей старше пятидесяти лет. Этиология данного заболевания до конца не изучена. Среди причин, влияющих на развитие височного артериита, выделяют генетическую предрасположенность, а также вирусную и бактериальную инфекции. | Основными симптомами заболевания являются:
|
Инфекционные заболевания
(например, менингит, грипп) | Группа заболеваний, вызываемых проникновением в организм человека инфекционных агентов (например, бактерии, вирусы, грибки). Они, в свою очередь, в процессе жизнедеятельности или гибели вырабатывают токсические вещества, вызывая у человека интоксикационный синдром. | Симптомами интоксикационного синдрома при инфекционных заболеваниях являются:
- головная боль различного характера (например, пульсирующая, ноющая);
- головокружение;
- общая слабость;
- недомогание;
- повышение температуры тела;
- тошнота, рвота;
- ломота в теле;
- суставная и мышечная боль.
|
| Феохромоцитома надпочечника | Гормонально-активная опухоль, разрастание которой приводит к тому, что железа внутренней секреции начинает чрезмерно вырабатывать гормоны, в частности адреналин и норадреналин. Вследствие неконтролируемой секреции данных гормонов у больного могут наблюдаться приступы артериальной гипертензии, сопровождающиеся головной болью в височной и затылочной области, пульсирующего характера. Приступы повышения артериального давления в большинстве случаев возникают неожиданно и могут быть вызваны, например, стрессом или переутомлением. Следует отметить, что истинная причина развития данного заболевания на сегодняшний день не известна.
| К симптомам феохромоцитомы во время приступа артериальной гипертензии относят:
- головную боль в области висков и затылка;
- тахикардию (учащение сердечных сокращений);
- бледность кожных покровов;
- потливость;
- тошноту и рвоту;
- ощущение дискомфорта в груди и животе;
- чувство страха;
- судороги мышц голени.
Продолжительность приступа может составлять от пяти минут до двух часов. После приступа все вышеперечисленные симптомы исчезают, и у больного наблюдается резкое снижение артериального давления. |
| Невралгия тройничного нерва | Хроническое заболевание, проявляющееся периодическими приступами интенсивной, жгучей, стреляющей боли в местах иннервации тройничного нерва. Чаще всего невралгия тройничного нерва возникает вследствие сдавления последнего патологически измененными сосудами.
| Во время приступа, который может быть кратковременным (от нескольких секунд до двух минут) или длительным (до трех дней), больной ощущает мучительную боль в зоне иннервации тройничного нерва, обычно с одной стороны лица. При этом приступы нестерпимой боли вынуждают больных прекращать активную деятельность, пренебрегать правилами личной гигиены, отказываться от приема пищи. В конечном итоге, это приводит к физической и моральной депрессии. |
| Артериальная гипертензия | Стойкое повышение артериального давления от 140/90 миллиметров ртутного столба и выше.
Предрасполагающими факторами к развитию артериальной гипертензии являются: - пожилой возраст;
- наследственная предрасположенность;
- курение;
- чрезмерное употребление алкоголя;
- ожирение;
- чрезмерное употребление в пищу поваренной соли;
- врожденные пороки сердца;
- поздние токсикозы беременных.
| При повышении артериального давления у больного наблюдаются следующие симптомы:
- головная боль в височной и затылочной области; головокружение;
- мелькание мушек перед глазами;
- шум в ушах;
- покраснение лица;
- боли в груди;
- одышка;
- нарушение сна;
- чувство беспокойства или страха.
|
| Внутричерепная гипертензия | Повышение давления в полости черепа вследствие увеличения объема внутричерепного содержимого (например, спинномозговой жидкости, тканевой жидкости, крови).
Наиболее распространенными причинами внутричерепной гипертензии являются: - черепно-мозговая травма;
- гидроцефалия – состояние, при котором спинномозговая жидкость оказывает давление на мозг по причине невозможности ее свободного оттока;
- менингоэнцефалит;
- внутричерепное кровоизлияние;
- инсульт;
- опухоль головного мозга.
| Внутричерепная гипертензия проявляется следующими симптомами:
- головная боль;
- тошнота и рвота;
- вынужденное положение головы;
- расстройство сознания;
- нервозность;
- синяки под глазами;
- нарушение зрения;
- иногда могут наблюдаться судорожные припадки.
|
| Дисфункция височно-нижнечелюстного сустава | Характеризуется нарушением работы сустава, отвечающего за движение нижней челюсти. К дисфункции височно-нижнечелюстного сустава могут привести некомпетентные действия стоматолога (например, неправильная постановка пломбы), травмы, неправильный прикус, заболевания сустава (например, артрит, артроз), а также бруксизм (скрежетание зубами). | Симптомами дисфункции височно-нижнечелюстного сустава являются:
- боль в суставе иррадиирущая (отдающая) в виски и затылок;
- боль в ушах;
- боль и давление в области глаз;
- боль в челюстных мышцах;
- хлопающий или щелкающий звук при открывании или закрывании рта;
- стискивание челюстей и скрежетание зубами;
- изменение прикуса.
|
Помимо вышеперечисленных заболеваний, боль в висках могут спровоцировать следующие факторы: - становление менструального цикла и климакс (менопауза);
- интоксикация организма различными ядами и токсинами (например, отравление алкоголем, медикаментами, отравление угарным газом);
- употребление некоторых продуктов питания (например, шоколад, консерванты, копчености, приправы, специи);
- голодание;
- пребывание в душном помещении;
- эмоциональное напряжение (например, страх), стресс.
Диагностика причин болей в висках
![]() Для диагностирования причин болей в висках могут назначаться следующие лабораторные исследования:
Для диагностирования причин болей в висках могут назначаться следующие лабораторные исследования: | Наименование лабораторного исследования | Описание | Показатели |
| Клинический анализ крови | Данный анализ позволяет определить в крови количество эритроцитов, лейкоцитов, тромбоцитов, концентрацию гемоглобина и цветной показатель. Также при помощи клинического анализа крови можно определить скорость оседания эритроцитов. Забор крови осуществляется из безымянного пальца или локтевой вены, утром натощак. | Повышение уровня лейкоцитов (лейкоцитоз) и ускоренное СОЭ (скорость оседания эритроцитов) может свидетельствовать о наличии инфекционного процесса в организме. Инфекционные заболевания часто сопровождаются интоксикационным синдром, который приводит к головным болям, в том числе и в височной области. Выраженный лейкоцитоз может встречаться при лейкемии, которая также приводит к развитию головной боли при наличии неопластического менингита или непроходимости церебральных вен. Признаки анемии (снижение количества эритроцитов и гемоглобина) могут наблюдаться при височном артериите или злокачественной опухоли. Также для височного артериита характерно увеличение СОЭ. |
| Биохимический анализ крови | Анализ, позволяющий на молекулярном уровне исследовать работу внутренних органов (например, печень, почки, поджелудочная железа), выявить недостаток микроэлементов (например, кальций, калий, железо) в организме, а также изучить белковый, углеводный и липидный обмен. Для исследования забор крови производится из локтевой вены, утром, натощак. Следует заметить, что изменения в показателях крови могут указать на наличие патологического процесса, который стал причиной развития головной боли. | При почечной недостаточности и заболеваниях почек может наблюдаться артериальная гипертензия, которая приводит к развитию головной боли. Поэтому при проведении биохимического анализа крови важно обратить внимание на показатели работы почек (например, креатинин, мочевина). С-реактивный белок является неспецифическим признаком воспаления в организме и наблюдается при воспалительных заболеваниях, например при височном артериите. |
| Коагулограмма | Данный анализ направлен на исследование свертываемости крови. Забор крови для исследования производится утром, строго натощак, последний прием пищи должен быть не раньше, чем восемь – двенадцать часов назад. | В некоторых случаях пациенту может быть назначено проведение данного анализа. Так, например, показатель активированное частичное тромбопластиновое время может быть свидетельством наличия у больного геморрагического диатеза, приводящего к внутричерепному кровоизлиянию и развитию головной боли. |
| Люмбальная пункция | Метод исследования, при котором с помощью специальной иглы производится поясничная пункция с целью получения цереброспинальной жидкости. | При наличии головных болей в ряде случаев пациенту может понадобиться проведение поясничной пункции. При некоторых заболеваниях (например, субарахноидальное кровоизлияние, менингит), которые могут привести к развитию головных болей, в результатах исследования может наблюдаться, например, повышенное ликворное давление, белок и лейкоцитоз. |
Для диагностики причин болей в висках могут быть использованы следующие инструментальные методы исследования: | Наименование лабораторного исследования | Описание | Показатели |
| Рентгенография придаточных пазух носа | Рентгенологический метод диагностики, позволяющий исследовать придаточные пазухи носа (верхнечелюстная, лобная и клиновидная пазухи, а также решетчатый лабиринт). С помощью данного метода можно обнаружить наличие в пазухах жидкости, кисты или опухоли. | С помощью данного метода исследования можно выявить инфекционно-воспалительные заболевания (например, фронтит, гайморит), травмы лицевых костей, кисты и опухолевые образования.
|
| Компьютерная томография головного мозга | Рентгенологический метод, позволяющий послойно исследовать структуры и сосуды головного мозга. Диагностика производится при помощи современной высокотехнологичной аппаратуры. В конце исследования пациент получает снимки, на которых изображения могут быть в различных проекциях (плоскостное, двухмерное или трехмерное изображение). | Проводится с целью выявить структурные аномалии головного мозга, опухоли, субдуральное и субарахноидальное кровоизлияние, а также травмы черепных и лицевых костей.
|
| Магнитно-резонансная томография головного мозга | Это современный метод диагностики, позволяющий в кротчайшие сроки оценить структурные и морфологические изменения в головном мозге. Данное исследование имеет высокое диагностическое значение, что помогает правильно поставить диагноз и назначить своевременно необходимое лечение. | Данное исследование является одним из основных методов диагностики острой головной боли. С его помощью возможно выявить такие заболевания головного мозга как опухоли, гематомы, инсульты, атеросклероз, тромбозы, а также сосудистые мальформации (неправильное развитие). |
| Электроэнцефалограмма | Данный метод диагностики показывает электрическую активность головного мозга. Для проведения исследования на голову пациента надевается специальная шапочка с вмонтированными в нее электродами. Длительность процедуры, как правило, составляет около двадцати минут. | Проведение данного исследования может быть полезным при оценке статуса основной эпилепсии, связанного с головной болью, а также эффективно помогает разобраться с другими пограничными состояниями. |
При головных болях в висках также может быть назначено мониторирование артериального давления с целью выявления скрытой артериальной гипертензии. Данное исследование позволяет определить колебания артериального давления, что не всегда возможно выявить при измерении давления традиционным способом. Мониторирование производится следующим образом. Первоначально на руку пациента (
на плечо) надевается манжета. Манжета, в свою очередь, соединена со специальным устройством, которое больной должен на протяжении всего исследования носить с собой в сумке. Измерение артериального давления производится автоматически, а интервал времени между измерениями задается индивидуально по показаниям.
Следует отметить, что для подтверждения диагноза мигрени или головной боли напряжения, как правило, достаточным является детальный сбор анамнеза и медицинское обследование пациента. Проведение лабораторных и инструментальных исследований в данных случаях помогает при необходимости исключить другие причины, способные вызвать головную боль.
Что делать при болях в висках?
Первая помощь при болях в висках заключается в следующем: - создание комфортных условий – больному необходимо прилечь, а в помещение, где он находится, следует ограничить доступ яркого света и шума;
- наложение холодного компресса на пораженную область головы – в качестве компресса можно использовать обычную ткань, смоченную холодной водой;
- осуществление массажа висков с использованием эфирного масла мяты, при головных болях напряжения массаж можно произвести также в области шеи и плеч;
- приготовление и прием теплого чая с долькой лимона;
- использование точечного массажа – на перепонке между большим и указательным пальцем правой руки (для женщин) или левой руки (для мужчин) необходимо сжать кожу (перепонку) кончиками большого и указательного пальцев и массировать данную область в течение одной – двух минут;
- прием обезболивающего препарата, например, две таблетки ибупрофена (по 200 мг) или парацетамола (по 500 мг).
Так как головная боль может являться симптомом серьезного заболевания, при неоднократном ее проявлении рекомендуется как можно скорее обратиться к лечащему врачу.
При повторяющихся головных болях пациенту также рекомендуется завести специальный дневник, куда следует записывать следующие наблюдения: - характер боли (например, периодическая, постоянная или схваткообразная боль);
- наличие сопутствующих симптомов (например, тошнота, головокружение, чувство давления в глазах);
- наличие факторов, стимулирующих и усиливающих головную боль (например, прием лекарственных препаратов, употребление определенных продуктов питания).
Ведение дневника позволит лечащему врачу выявить важные специфические признаки, поставить диагноз и назначить оптимальное лечение.
Медикаментозное лечение головных болей подразделяется на три основных этапа: - симптоматическое лечение;
- абортивное лечение, применяемое при острых приступах головной боли;
- профилактическая терапия, целью которой является контроль над приступами хронической головной боли.
Симптоматическое лечение
Для симптоматического лечения головной боли, как правило, используются препараты из группы анальгетики-антипиретики. Однако следует помнить, что прием анальгезирующих средств на протяжении длительного времени может вызвать особый тип головной боли – лекарственно-продуцированную головную боль.
| Наименование препарата | Фармакологическое действие | Способ применения и дозы |
| Ацетилсалициловая кислота | Обладает обезболивающим и жаропонижающим действием. | Принимать внутрь по одной – две таблетке (250 – 500 мг) три – четыре раза в день. |
| Парацетамол | Оказывает обезболивающее, жаропонижающее и умеренно выраженное противовоспалительное действие. | Принимать внутрь по одной – две таблетке (500 – 1000 мг) три – четыре раза в день. |
Абортивное лечение
Абортивное лечение заключается в том, что больному назначаются сильные и быстродействующие препараты с целью подавления болевого приступа или уменьшения его интенсивности. Тип и дозу абортивных препаратов подбирает лечащий врач.
К абортивным лекарственным средствам относятся: - препараты из группы триптанов, разработанные специально для подавления приступа мигрени (например, суматриптан, элетриптан, наратриптан);
- опиоидные анальгетики со смешанным действием, оказывающие сильное обезболивающее действие (например, трамадол, налбуфин, буторфанол);
- обезболивающие наркотические средства – (например, морфин, омнопон, фентанил).
Профилактическая терапия
На данном этапе лечения больному назначаются превентивные препараты с целью предотвращения головной боли, в частности приступа мигрени. Тип и дозу превентивных препаратов подбирает индивидуально лечащий врач.
К превентивным лекарственным средствам относятся: - антидепрессанты – группа препаратов, снимающих чувство депрессии и угнетенности (например, нортриптилин, амитриптилин);
- бета-адреноблокаторы и антагонисты кальция – группы препаратов, снижающих высокое артериальное давление (например, метопролол, бисопролол, нифедипин, верапамил);
- противоэпилептические препараты (например, габапентин, топирамат);
- антигистаминные и противоаллергические препараты (например, ципрогептадин, дифенгидрамин).
Среди нефармакологического лечения головных болей хорошо зарекомендовали себя физиотерапия и массаж головы.
Профилактика головных болей включает в себя следующее: - регулярное и полноценное питание;
- прием витаминов, а также препаратов магния и кальция;
- регулярные прогулки на свежем воздухе;
- нормализацию режима сна и бодрствования;
- выполнение простейших физических упражнений;
- отказ от табакокурения (в том числе от пассивного вдыхания сигаретного дыма) и чрезмерного употребления алкоголя;
- отказ от приема в пищу продуктов питания, провоцирующих приступы головной боли.
Особенности болей в висках
![]()
Почему болит висок и глаз?
Существует большое количество причин вызывающих болевые ощущения в височной части головы и в области глаз. Среди них могут быть как самостоятельные головные боли, иррадиирующие (
отдающие) в глаза (
например, мигрень, кластерные головные боли), так и вторичные головные и глазные боли, являющиеся симптомами того или иного заболевания (
например, артериальная гипертензия, патология височно-нижнечелюстного сустава). Однако наиболее распространенной причиной возникновения болей в данных областях головы принято считать переутомление.
Переутомление – это стадия длительной усталости организма вследствие долгого отсутствия отдыха, характеризующееся болезненным состоянием психологического и физического характера.
Переутомлению также могут способствовать: - некоторые заболевания, способствующие возникновению затрудненного дыхания (например, астма, бронхит);
- прием определенных лекарственных средств (например, снотворные, антигистаминные, противоаллергические препараты);
- нарушение режима питания и сна;
- депрессия.
Существует три стадии развития переутомления: - первая стадия, проявляющаяся субъективными изменениями, например, отсутствием аппетита и нарушением сна;
- вторая стадия, проявляющаяся объективными симптомами, например, у больного возникает дрожь в конечностях, ощущение тяжести в области сердца, у лиц женского пола может нарушиться менструальный цикл;
- третья стадия, характеризующаяся развитием неврастении.
Общими симптомами переутомления являются: - беспричинные головные боли, возникающие чаще всего в височной области;
- покраснение и боль в глазах;
- отеки под глазами;
- синюшность нижних век;
- отеки лица;
- дискомфорт, нервозность;
- неспособность заснуть;
- рассеянность внимания, ухудшение памяти;
- повышение или снижение артериального давления;
- тошнота, рвота;
- снижение работоспособности.
Вследствие длительного переутомления снижается сопротивление организма к вирусным и инфекционным заболеваниям. Нередко переутомление предрасполагает к развитию серьезных психических расстройств.
При наличии тех или иных симптомов переутомления рекомендуется выполнять следующие действия: - соблюдать режим питания, то есть приучить себя питаться в одни и те же часы;
- отказаться от курения, наркотиков и употребления алкоголя;
- отказаться от чрезмерных физических и умственных нагрузок;
- вести активный образ жизни (например, выполнять утреннюю зарядку, заниматься бегом);
- как можно чаще пребывать на свежем воздухе;
- осуществлять регулярную влажную уборку в доме;
- регулярно проветривать помещение.
Почему болит лоб и виски?
Существует много различных заболеваний, на фоне которых у человека может возникнуть головная боль, локализованная в лобной и височной части головы. Наиболее распространенными причинами головных болей в области лба и висков являются мигрень, головная боль напряжения, а также головная боль, связанная с повышением внутричерепного давления.
Мигрень Неврологическое заболевание, характеризующееся эпизодическими или регулярными сильными приступами головной боли пульсирующего характера. Боль при мигрени возникает во лбу и в височной области, чаще всего с одной стороны головы. Во время приступа боль также может иррадиировать (
отдавать) в затылок и глазницу, нередко сопровождаясь тошнотой и рвотой.
Существует два типа мигрени: - мигрень без ауры – внезапно начинающиеся приступы головной боли, которые в среднем могут длиться от четырех до семидесяти двух часов;
- мигрень с аурой – неврологические симптомы (например, помутнение зрения, галлюцинации), возникающие незадолго до приступа головной боли.
На сегодняшний день причины возникновения мигрени до конца не определены.
Предрасполагающими факторами мигрени являются: - стресс;
- физическое перенапряжение;
- употребление в пищу определенных продуктов питания (например, шоколад, сыр, орехи);
- использование гормональной контрацепции;
- недостаток или избыток сна;
- употребление алкогольных напитков (в особенности вина и пива);
- погодные факторы (например, смена климата, перемена погодных условий).
Головная боль напряжения Считается самым распространенным типом головной боли. Обычно головная боль напряжения локализуется вокруг головы (
в висках, во лбу, в глазах, под затылком), затрагивает мышечные группы лица и шеи и носит давящий, тупой, монотонный, сжимающий или распирающий характер. Больные часто сравнивают данную боль с ношением стягивающей голову ленты или сдавливающей голову тесной каски. Головная боль напряжения также может сопровождаться головокружением и тошнотой. Средняя продолжительность одного приступа головной боли составляет четыре – шесть часов, однако существует вероятность, что приступ может длиться в течение многих дней, месяцев и даже лет. Чаще всего провоцирующим фактором головной боли напряжения является
усталость или психическое напряжение.
К наиболее распространенным причинам развития головной боли напряжения относятся: - стресс;
- нарушение режима сна;
- неправильная осанка;
- чрезмерная физическая нагрузка;
- чрезмерная зрительная нагрузка;
- нерегулярное питание.
Головная боль, связанная с повышением внутричерепного давления Повышение давления в полости черепа возникает вследствие увеличения объема внутричерепного содержимого (
спинномозговой жидкости, тканевой жидкости, крови).
Причинами повышения внутричерепного давления являются: - черепно-мозговая травма;
- опухоль головного мозга;
- внутричерепное кровоизлияние;
- менингоэнцефалит (воспаление оболочек и вещества головного мозга).
Повышение давления в полости черепа проявляется следующей симптоматикой: - головной болью, средней или сильной интенсивности, локализованной в лобной, височной и затылочной части головы;
- вынужденным положением головы;
- тошнотой, рвотой.
Значительное повышение внутричерепного давления может спровоцировать судорожные припадки и расстройство сознания.
Почему болит висок и ухо?
Боль в виске и ухе обычно свидетельствует о наличии воспалительного заболевания среднего уха, которое носит название средний
отит. Средний отит является распространенным заболеванием, особенно среди детей.
Среднее ухо – это полость, которая расположена между барабанной перепонкой и внутренним ухом. Основной частью среднего уха является барабанная полость. Также в среднем ухе открывается просвет евстахиевой трубы. Последняя сообщает полость среднего уха с носоглоткой, обеспечивает доступ воздуха в барабанную полость и поддерживает равновесие между атмосферным давлением и давлением в среднем ухе.
Воспалительный процесс, как правило, развивается вследствие внедрения в среднее ухо бактерий или вирусов.
Симптомами острого среднего отита являются: - нестерпимая боль в ухе, отдающая в висок;
- болезненность при пальпации сосцевидного отростка;
- заложенность уха, шум в ухе;
- снижение слуха;
- повышение температуры тела до 38 – 39 градусов;
- гнойные выделения из пораженного уха.
![]()
Может ли повышенное давление вызвать боли в висках?
Повышение артериального давления называется артериальной гипертензией. При повышении артериального давления у человека, как правило, наблюдаются головные боли в висках и затылке, слабость, нарушение сна и
боли в области сердца.
Артериальная гипертензия делится на две группы: - Первичная (эссенциальная) артериальная гипертензия (гипертоническая болезнь) – это хроническое с прогрессирующим течением заболевание, характерной особенностью которого является повышение артериального давления, обусловленное нарушением центральной нервной регуляции сосудистого тонуса.
- Вторичная артериальная гипертензия характеризуется повышением артериального давления вследствие различных заболеваний органов и систем. Так, например, артериальная гипертензия может быть обусловлена поражением почек (при гломерулонефрите или пиелонефрите), головного мозга, легких (при хронических заболеваниях), а также наблюдаться при нарушении работы органов эндокринной системы (например, при заболеваниях надпочечников, щитовидной или поджелудочной железы).
Причинами артериальной гипертензии являются: - нарушение функций высших нервных аппаратов (кора больших полушарий, гипоталамус, продолговатый мозг), регулирующих сосудистый тонус;
- чрезмерное нервное напряжение;
- травмы мозга;
- климакс (менопауза);
- наследственно-конституциональные особенности;
- заболевания других органов и систем.
Предрасполагающими факторами для развития артериальной гипертензии являются: - возраст (пожилой возраст увеличивает риск развития артериальной гипертензии);
- пол (мужчины чаще страдают артериальной гипертензией);
- сидячий образ жизни;
- повышенное потребление поваренной соли;
- чрезмерное употребление алкоголя и курение;
- недостаток витаминов и микроэлементов в рационе питания;
- избыточный вес;
- наследственная предрасположенность;
- сахарный диабет.
Симптомами артериальной гипертензии являются: - головная боль в висках и затылке;
- слабость;
- боль в области сердца;
- мелькание мушек перед глазами;
- шум в ушах;
- нарушение сна.
Цифрами оптимального артериального давления являются 120 (
верхнее систолическое артериальное давление) на 80 (
нижнее, диастолическое артериальное давление) миллиметров ртутного столба.
Высоко-нормальным артериальным давлением считаются цифры 130 – 139 на 85 – 89 миллиметров ртутного столба.
Существуют три степени артериальной гипертензии: - при первой степени цифры артериального давления варьируют в пределах 140 – 159 на 90 – 99 миллиметров ртутного столба;
- при второй степени цифры артериального давления варьируют в пределах 160 – 179 на 100 – 110 миллиметров ртутного столба;
- при третьей степени артериальное давление составляет 180 на 110 миллиметров ртутного столба и выше.
Для диагностики артериальной гипертензии применяются следующие методы исследования: - сбор анамнеза (опрос, при котором врачу необходимо выявить у больного наличие факторов риска, перенесенные и имеющиеся заболевания, а также наследственную предрасположенность);
- медицинское обследование (врач производит выслушивание сердца с помощью фонендоскопа);
- измерение артериального давления (измерение давления производят с помощью тонометра);
- проведение электрокардиограммы (инструментальный метод исследования, позволяющий выявить различные заболевания сердечно-сосудистой системы).
Артериальное давление регулярно следует контролировать, так как его повышение увеличивает риск развития инсульта,
инфаркта, а также может привести к почечной и
сердечной недостаточности.
Лечение артериальной гипертензии необходимо начинать с коррекции образа жизни, которая включает: - нормализацию веса;
- регулярное выполнение гимнастики;
- уменьшение потребления соленой, жирной и жареной пищи;
- потребление продуктов, богатых калием (например, мед, картофель, курага, фасоль, изюм);
- исключение курения;
- ограничение потребления алкогольных напитков;
- избегание стрессов;
- прогулки на свежем воздухе;
- чередование труда и отдыха.
При наличии артериальной гипертензии пациенту рекомендуется регулярно измерять артериальное давление в домашних условиях, а также наблюдаться у семейного врача и кардиолога.
При первичной артериальной гипертензии больному назначаются препараты, способствующие снижению и нормализации артериального давления.
Так, например, пациенту могут быть назначены препараты из следующих фармакологических групп: - диуретики, или мочегонные (например, индапамид, фуросемид, спиронолактон);
- ингибиторы АПФ (например, каптоприл, лизиноприл, эналаприл);
- антагонисты рецепторов ангиотензина II (например, лозартан, валсартан);
- блокаторы кальциевых каналов (например, амлодипин, нифедипин);
- бета-адреноблокаторы (например, атенолол, бисопролол, метопролол, конкор).
Препараты из данных групп назначаются врачом индивидуально в зависимости от степени артериальной гипертензии, возраста, а также от наличия у пациента сопутствующих заболеваний.
При вторичной артериальной гипертензии первостепенно необходимо лечить заболевание, которое привело к повышению артериального давления.
Почему болят виски и челюсть?
![]()
Боль в висках и челюсти возникает вследствие дисфункции височно-нижнечелюстного сустава.
Височно-нижнечелюстной сустав – это парный сустав, расположенный с обеих сторон челюсти, соединяет нижнюю челюсть с височной костью. Он является одним из наиболее подвижных суставов и обеспечивает активную подвижность нижней челюсти (
вверх и вниз, вправо и влево).
Выделяют следующие причины, способные привести к дисфункции височно-нижнечелюстного сустава: - травма височно-нижнечелюстного сустава (например, ушиб, вывих);
- смещение суставного диска височно-нижнечелюстного сустава;
- бруксизм (скрежетание зубами);
дегенеративные заболевания височно-нижнечелюстного сустава (например, артроз, артрит); - неправильный прикус;
- неправильное стоматологическое лечение (например, неадекватно подобранный зубной протез, неправильное установление пломбы).
При дисфункции височно-нижнечелюстного сустава у человека могут наблюдаться следующие симптомы: - боль в висках и суставе, распространяющаяся на ухо, нижнюю челюсть, затылок, шею и плечо;
- щелканье сустава при открытии или закрытии нижней челюсти;
- болезненные ощущения при разговоре, жевании и открывании рта (например, при зевоте);
- шум или звон в ушах;
- ограниченность подвижности сустава, что нарушает амплитуду открытия рта;
- напряженность и болезненность мышц лица и шеи;
- изменение прикуса;
- покраснение и отечность кожи в области сустава (при травмах или воспалительных заболеваниях сустава).
Следует отметить, что диагностировать дисфункцию височно-нижнечелюстного сустава сложно, так как ее симптомы во многом схожи с признаками других заболеваний (
например, заболевания уха, зубов или десен).
При диагностике дисфункции височно-нижнечелюстного сустава применяются следующие методы исследования: - Сбор анамнеза у больного. Врач, опрашивая пациента, уточняет имеющиеся симптомы, их выраженность и продолжительность. Также он узнает о перенесенных инфекционно-воспалительных заболеваниях, имелись ли травмы головы или височно-нижнечелюстного сустава.
- Медицинский осмотр. При осмотре врач определит тип прикуса, состояние зубов, а также имеется ли поражение кожи в области сустава (например, отек, покраснение). Пальпация поможет выявить, имеется ли вывих сустава, напряжение мышц, а также установить точки наибольшей болезненности. При открытии и закрытии нижней челюсти врач оценит свободность движений, имеются ли звуки в суставе при движении челюсти (например, щелчок).
- Инструментальные исследования. Для выявления или уточнения диагноза больному могут быть назначены рентгенологические методы исследования (например, магнитно-резонансная томография, компьютерная томография). Они помогают оценить состояние мягких тканей и структуру костной ткани.
Лечение дисфункции височно-нижнечелюстного сустава будет зависеть от причины, вызвавшей нарушение его работы. В зависимости от имеющейся патологии лечение может проводить врач-стоматолог, ортодонт или хирург. Пациенту может быть назначено лечение по коррекции прикуса, физиотерапевтические процедуры, применение противовоспалительных препаратов, а также, при необходимости, хирургическое лечение.
Почему возникает боль в висках при беременности?
Головная боль может быть: - первичной (например, мигрень, головная боль напряжения);
- вторичной (например, инфекционные процессы, травмы головы, артериальная гипертензия).
Во время
беременности женщины очень часто жалуются на головную боль в висках. В большинстве случаев она характерна в первом и третьем триместре беременности. Болезненные ощущения могут носить постоянный характер и особо остро локализоваться в области висков. Также боль может носить опоясывающий характер, охватывая лобную и височную области.
Женщине вовремя беременности рекомендуется наблюдать за проявлением головных болей, отслеживать, когда именно они появляются и как долго длятся.
Причинами болей в висках могут быть: Гормональные изменения Гормональная перестройка, происходящая во время беременности, приводит к изменениям биохимических показателей, а они, в свою очередь, провоцируют различные реакции в организме. Головные боли в висках у женщины вследствие гормонального влияния наблюдаются, как правило, в
первый триместр беременности, так как именно в данный период происходит адаптация организма к беременности.
Также следует заметить, что при нарушении работы эндокринных желез (
например, поджелудочная железа, надпочечники) происходит попадание в кровь большого количества гормонов. Впоследствии это приводит к нарушению метаболических процессов и образованию в крови токсических веществ, что проявляется у женщины головной болью и другими симптомами.
Инфекционные заболевания Любые инфекционные процессы (
например, грипп, ангина, ОРВИ), которые сопровождаются повышением температуры тела и синдромом интоксикации, приводят к развитию головной боли. Интоксикация – это влияние на организм человека токсических веществ, которые образуются вследствие жизнедеятельности или смерти микроорганизмов, вызвавших инфекционный процесс.
Наиболее частыми симптомами интоксикации организма являются: - слабость;
- повышение температуры тела;
- озноб;
- головокружение;
- головная боль;
- тошнота и рвота;
- боль в мышцах (миалгия) и суставах (артралгия).
Здесь женщине, находящейся в положении, важно обратить внимание на то, что если у нее обычное
простудное заболевание, но при этом наблюдается выраженная головная боль, которая сопровождается тошнотой и рвотой, то в этом случае необходима срочная консультация врача. Врач оценит общее состояние беременной, назначит необходимые исследования для установления диагноза и определит последующую тактику лечения, будет ли она проводиться на дому или в стационаре (
при наличии осложнений).
Мигрень Мигрень – это заболевание неврологического характера, которое проявляется выраженными головными болями чаще в одной стороне головы.
Существуют следующие формы мигрени: - мигрень с аурой (группа симптомов, которая предшествует головной боли);
- мигрень без ауры.
Во время беременности мигрень могут спровоцировать следующие факторы: - стресс;
- депрессия;
- прием некоторых пищевых продуктов (например, орехи, шоколад, цитрусовые);
- прием алкогольных напитков и курение (табачный дым);
- недосыпание;
- смена погоды;
- физическая нагрузка.
Перед приступом мигрени у беременной могут наблюдаться следующие симптомы-предвестники: - смена настроения;
- чувство беспокойства;
- изменение вкусов и запахов;
- нарушение зрения (например, двоение в глазах, появление ярких вспышек);
- чувство онемения или покалывания в одной половине головы или тела.
Основными симптомами мигрени являются: - головная боль пульсирующего характера, которая становится более выраженной при движении, может наблюдаться только на одной стороне головы, в области глаз и висков;
- тошнота и рвота;
- боязнь света и громких звуков (так как данные факторы приводят к усилению головных болей).
Черепно-мозговая травма Если у женщины в детстве была какая-либо травма головы, ее последствия могут отразиться в более позднем периоде жизни. Так, например, при беременности, когда в организме происходят гормональные изменения, у женщины могут появиться головные боли или усилиться уже имеющиеся. Такого рода головные боли называются посттравматическими.
Гипертоническая болезнь Гипертензивное состояние у беременных определяется, начиная с цифр 140 на 90 миллиметров ртутного столба.
Различают: - гипертоническую болезнь до беременности (проявляется стойким повышением артериального давления до беременности);
- гипертоническую болезнь, вызванную беременностью (повышение артериального давления после двадцати недель беременности).
Гипертоническая болезнь характеризуется тремя степенями повышения артериального давления.
| Степень | Цифры артериального давления | Описание |
| Первая степень | 140 – 159 (верхнее, систолическое давление) на 90 – 99 (нижнее, диастолическое давление) миллиметров ртутного столба. | Относится к первой степени риска. Беременность при данной степени гипертонической болезни, как правило, заканчивается благоприятно. Беременным необходимо приходить на осмотр к терапевту и акушеру два раза в месяц. В случае присоединения гестоза (поздний токсикоз), женщине показано стационарное лечение. |
| Вторая степень | 160 – 179 на 100 – 109 миллиметров ртутного столба. | Относится ко второй степени риска. При адекватно подобранном лечении можно довести беременность до благополучного исхода. До двенадцати недель беременности женщине необходимо провести стационарное обследование для уточнения стадии и определения последующей тактики лечения. |
| Третья степень | 180 и выше на 110 и выше миллиметров ртутного столба. | Относится к третьей степени риска. Является злокачественной артериальной гипертензией. При данной степени беременность противопоказана. Однако при ее наступлении женщине показано стационарное лечение и регулярный контроль у специалистов на протяжении всей беременности. |
При повышении артериального давления у беременной могут наблюдаться следующие симптомы: - головная боль в височной и затылочной областях;
- головокружение;
- учащенное сердцебиение;
- боль в области сердца;
- мелькание мушек перед глазами;
- шум в ушах;
- тошнота и рвота.
Повышенные цифры артериального давления могут привести к следующим осложнениям во время беременности: - гестоз;
- плацентарная недостаточность;
- внутриутробная задержка развития плода;
- преждевременные роды;
- гибель плода.
Также следует заметить, что появление болей в висках может спровоцировать влияние на организм беременной внешних факторов, таких как: - переутомление;
- нарушение сна;
- депрессивное состояние;
- стрессовые ситуации;
- нарушение питания (например, недоедание, отказ от еды при токсикозе);
- влияние метеорологических условий.
Чтобы предотвратить развитие болей в висках, женщине во время беременности рекомендуется: - своевременно отдыхать;
- делать частые перерывы во время работы;
- избегать недосыпания;
- регулярно и рационально питаться (потреблять в пищу много овощей и фруктов, мясо, рыбу, снизить прием жирного и жаренного);
- избегать стрессов;
- ежедневно гулять на свежем воздухе;
- делать гимнастику для беременных;
- избегать физического переутомления.
Почему при наклоне головы возникает боль в висках?
![]()
Боль в голове при наклоне является одним из основных признаков гайморита.
Гайморит – это воспаление слизистой верхнечелюстной пазухи.
В костях черепа расположены полости, содержащие воздух. Это околоносовые придаточные пазухи носа (
верхнечелюстная, лобная и клиновидная пазухи, а также решетчатый лабиринт). Околоносовые пазухи сообщаются с полостью носа через специальные протоки. В случае воспаления слизистой носа или слизистой околоносовых пазух затрудняется или прекращается отток слизи из данных полостей и развивается воспалительный процесс. Более часто возникает воспаление верхнечелюстной пазухи.
Существуют следующие причины развития гайморита: Более девяноста процентов случаев развития гайморита связано с вирусной инфекцией.
В ответ на попадание вируса в носовую полость происходит отек слизистой носа. Данный отек нарушает отток слизи из пазух. В образовавшейся замкнутой полости происходит нарушение ее вентиляции, а также снижается давление. В результате наблюдается утолщение слизистого слоя, и создаются благоприятные условия для развития инфекционного процесса.
При гайморите наблюдаются следующие симптомы: - боль в висках, а также в области лба и носа;
- давление и боль при наклоне головы вниз;
- заложенность носа;
- насморк;
- нарушение обоняния;
- слизисто-гнойные выделения из носа;
- гнусавость голоса;
- повышение температуры тела;
- слабость и недомогание.
В лечении гайморита применяются оперативные и консервативные методы. Оперативное лечение проводится с применением пункции. При этом выполняется прокол костей черепа в области околоносовой пазухи.

 Височная область – это парная анатомическая область головы, расположенная между ухом и лбом.
Височная область – это парная анатомическая область головы, расположенная между ухом и лбом. В области виска могут поражаться следующие структуры:
В области виска могут поражаться следующие структуры: Для диагностирования причин болей в висках могут назначаться следующие лабораторные исследования:
Для диагностирования причин болей в висках могут назначаться следующие лабораторные исследования: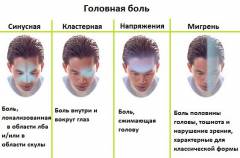
 Боль в висках и челюсти возникает вследствие дисфункции височно-нижнечелюстного сустава.
Боль в висках и челюсти возникает вследствие дисфункции височно-нижнечелюстного сустава. Боль в голове при наклоне является одним из основных признаков гайморита.
Боль в голове при наклоне является одним из основных признаков гайморита.