Содержание статьи:
Кто такой венеролог?
Венеролог – это специалист, который занимается диагностикой и лечением венерических заболеваний, передающихся при сексуальном контакте. Также в компетенцию врача–венеролога входит профилактика данных болезней и предотвращение вызванных ими осложнений.Венерология – это наука об инфекциях, которые передаются половым путем, а заболевания соответственно называются венерическими. Название венерология происходит от латинского слова «Venus» – Венера и греческого «logos» – наука. В мифологии древних римлян Венера – это богиня любви и красоты. То есть венерология, можно сказать - это наука о болезнях, появившихся от любви.
Чем занимается венеролог?
Венеролог специализируется на профилактике, диагностике и терапии инфекционных заболеваний мочеполовой системы мужчин и женщин, которые передаются при сексуальных контактах любой формы (оральный, анальный секс). Заболевания, передающиеся только половым путем, называются венерическими. Инфекции, которые передаются не только при сексуальном контакте, но и через контактно-бытовой (через предметы личной гигиены), парентеральный (переливание крови, заражение путем контакта с кровью), вертикальный (от матери к плоду) контакт, объединяют под названием «инфекции, передающиеся половым путем» (ИППП) или «заболевания, передающиеся половым путем» (ЗППП). Этот термин имеет более широкое значение и включает все венерические болезни и болезни, не относящиеся к венерическим (контагиозный моллюск, лобковые вши, чесотка, уреаплазмоз). Поэтому помимо лечения собственно венерических заболеваний, врач-венеролог занимается диагностикой и лечением всех заболеваний, передающихся половым путем.В компетенцию венеролога входит:
- Профилактика заболеваний, передающихся половым путем. В современном мире, в эпоху сексуальной раскрепощенности, заболевания, передающиеся половым путем, относятся к одним из самых распространенных. Данные патологии отличаются высокой контагиозностью, то есть заразностью. Венерические заболевания могут длительно протекать бессимптомно, вызывая впоследствии осложнения со стороны различных органов и систем (бесплодие, рак). Статистика приводит ужасающие данные по количеству пациентов в мире, страдающих венерическими заболеваниями. Основная проблема такой распространенности данных заболеваний – это незнание. Любое заболевание легче предупредить, чем лечить. Поэтому на плечах венерологов лежит ответственность по информированию населения о типах венерических заболеваний и способах их передачи, по обучению правилам личной гигиены и методам профилактики данных патологий, по половому воспитанию подростков. Создаются специальные программы по борьбе с ЗППП. В рамках данных программ проводят обследование пациентов на уровне популяции (людей из группы риска, при приеме на работу), на уровне пары (планирование беременности, диагностика и лечение полового партнера), на индивидуальном уровне (консультация, лечение, вакцинация). Для повышения эффективности профилактики венерических заболеваний диагностику и лечение проводят бесплатно в условиях конфиденциальности.
- Диагностика венерических заболеваний. Правильная диагностика – это половина успеха в лечении. Медицина стремительно развивается, постоянно появляются новые методы лабораторной и инструментальной диагностики. Врач-венеролог должен постоянно совершенствоваться и обладать знаниями, соответствующими современной медицине. Для правильной постановки или подтверждения диагноза врач может использовать сразу несколько типов лабораторной и инструментальной диагностики.
- Лечение инфекций, передающихся половым путем. К терапии заболеваний, передающихся половым путем, врач должен подходить ответственно. Лечение должно быть подобрано индивидуально для каждого пациента в соответствии с его патологией. При назначении лекарственных препаратов или любых физиотерапевтических процедур врач должен учитывать возраст, пол, сопутствующие патологии пациента, а в случае женщин – планирование беременности, беременность, грудное вскармливание. Лечение должно быть начато как можно раньше для предупреждения развития осложнений. Также очень важно периодически проходить обследование во время приема лекарственных препаратов для оценки эффективности терапии.
Заболевания, передающиеся половым путем, классифицируют по типу возбудителя, по области поражения, по типу передачи.
Инфекции, передающиеся половым путем, делят на:
- Классические венерические болезни. К классическим венерическим болезням относятся сифилис, гонорея, донованоз, мягкий шанкр, венерическая лимфогранулема. Наименьшая заболеваемость классическими венерическими болезнями отмечается в высокоразвитых странах (США, странах Западной Европы) по сравнению со странами Африки, Азии, Восточной Европы и других.
- «Новые» венерические болезни. К «новым» венерическим болезням относятся хламидиоз, трихомониаз, генитальный герпес, цитомегаловирус, кондиломы, ВИЧ-инфекция, микоплазмоз, уреаплазмоз, кандидоз. «Новые» венерические заболевания одинаково распространены как в менее развитых, так и высокоразвитых странах.
По области поражения различают:
- ЗППП, поражающие преимущественно органы мочеполовой системы – генитальный герпес, урогенитальный трихомониаз, урогенитальный хламидиоз, гарднереллез, остроконечные кондиломы, гонорея;
- ЗППП, поражающие все органы и системы – сифилис, гепатит В, гепатит С, СПИД (синдром приобретенного иммунодефицита человека).
- бактериальные инфекции – мягкий шанкр, паховая гранулема (донованоз), сифилис, микоплазмоз, уреаплазмоз, хламидиоз, гонорея, венерическая лимфогранулема;
- вирусные инфекции – цитомегаловирус, генитальный герпес, остроконечные кондиломы (ВПЧ – вирус папилломы человека);
- грибковые инфекции – кандидоз (молочница);
- паразитарные заболевания – чесотка, лобковый педикулез (лобковые вши);
- протозойные инфекции – трихомониаз.
Врач-венеролог занимается профилактикой, диагностикой и лечением следующих заболеваний:
- сифилис;
- шанкроид (мягкий шанкр);
- гонорея;
- донованоз (паховая гранулема, венерическая гранулема);
- венерическая лимфогранулема (паховый лимфогранулематоз);
- урогенитальный хламидиоз;
- урогенитальный трихомониаз;
- генитальный герпес.
Сифилис
 Сифилис – инфекционное заболевание, передающееся преимущественно половым путем и поражающее кожу, слизистые оболочки, кости, внутренние органы, нервную систему. Характеризуется хроническим медленным прогрессирующим течением. К другим путям инфицирования относятся - трансплацентарный (через плаценту от матери ребенку), бытовой (через предметы личной гигиены), трансфузионный (при переливании препаратов крови). Инкубационный период сифилиса (период от момента заражения до проявления первых симптомов) составляет от 30 до 32 дней. При однократном незащищенном половом контакте с больным сифилисом вероятность заражения около 30%.
Сифилис – инфекционное заболевание, передающееся преимущественно половым путем и поражающее кожу, слизистые оболочки, кости, внутренние органы, нервную систему. Характеризуется хроническим медленным прогрессирующим течением. К другим путям инфицирования относятся - трансплацентарный (через плаценту от матери ребенку), бытовой (через предметы личной гигиены), трансфузионный (при переливании препаратов крови). Инкубационный период сифилиса (период от момента заражения до проявления первых симптомов) составляет от 30 до 32 дней. При однократном незащищенном половом контакте с больным сифилисом вероятность заражения около 30%.По стадии заболевания сифилис делят на:
- Первичный сифилис. Первичный сифилис проявляется после окончания инкубационного периода. В месте проникновения возбудителя инфекции (слизистая половых органов, ротовой полости или кишечника) появляется безболезненная язва с плотными краями, которая называется твердым шанкром. Затем в области поражения воспаляются лимфатические узлы. Через 3 – 6 недель твердый шанкр самостоятельно заживает.
- Вторичный сифилис. Через 4 – 10 недель после возникновения твердого шанкра сифилис переходит во вторую стадию. В этот период появляется симметричная бледная сыпь по всему телу. К другим симптомам относятся увеличение лимфоузлов, недомогание, головные боли, выпадение волос, появление кондилом в области половых органов.
- Третичный сифилис. В третью стадию сифилис переходит после нескольких лет после заражения при отсутствии лечения. Проявляется тяжелым поражением нервной системы, опорно-двигательного аппарата, внутренних органов. Третичный сифилис приводит к летальному исходу.

Шанкроид (мягкий шанкр)
 Шанкроид (мягкий шанкр, третья венерическая болезнь, венерическая язва) – это острое венерическое заболевание, проявляющееся множественными болезненными язвами в области половых органов и воспалительным процессом лимфоузлов. Болезнь встречается в основном в странах Африки, Восточной Азии, Южной и Центральной Америки. В остальных странах является привозной инфекцией. Заражение происходит при оральном, анальном и вагинальном сексе. При единичном незащищенном половом контакте с больным шанкроидом заражение происходит в 50% случаев.
Шанкроид (мягкий шанкр, третья венерическая болезнь, венерическая язва) – это острое венерическое заболевание, проявляющееся множественными болезненными язвами в области половых органов и воспалительным процессом лимфоузлов. Болезнь встречается в основном в странах Африки, Восточной Азии, Южной и Центральной Америки. В остальных странах является привозной инфекцией. Заражение происходит при оральном, анальном и вагинальном сексе. При единичном незащищенном половом контакте с больным шанкроидом заражение происходит в 50% случаев.Инкубационный период составляет от 2 до 10 дней. В месте внедрения возбудителя инфекции (в области половых органов, анального отверстия, реже на слизистой полости рта) появляется небольшое красное пятно, которое переходит в пузырек с гнойным содержимым. После вскрытия пузырька образуется болезненная язва с мягкими неровными краями.
Гонорея
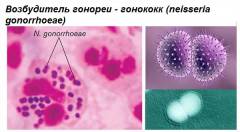 Гонорея – это классическое венерическое заболевание, поражающее мочеполовую систему человека, прямую кишку, глотку. Заражение происходит при половом контакте с больным гонореей (в 50% случаев при единичном незащищенном половом контакте). Инкубационный период у мужчин – от 2 до 5 дней, у женщин – от 5 до 10 дней.
Гонорея – это классическое венерическое заболевание, поражающее мочеполовую систему человека, прямую кишку, глотку. Заражение происходит при половом контакте с больным гонореей (в 50% случаев при единичном незащищенном половом контакте). Инкубационный период у мужчин – от 2 до 5 дней, у женщин – от 5 до 10 дней.Основными симптомами гонореи являются боль при мочеиспускании, желтовато-белые выделения из уретры у мужчин и выделения из влагалища у женщин. У женщин также могут наблюдаться боли внизу живота и межменструальные кровотечения. При гонококковом проктите (воспалении слизистой прямой кишки) больного могут беспокоить зуд, боль и выделения из прямой кишки. При гонококковом фарингите (поражении глотки) могут возникнуть болевые ощущения в глотке.

Донованоз (паховая гранулема, венерическая гранулема)
 Донованоз относится к классическим венерическим заболеваниям и характеризуется появлением язв в области гениталий с хроническим течением. Встречается в странах с теплым климатом. Основной путь заражения – половой контакт. Риск заражения при незащищенном половом контакте варьирует от 1% до 50%. Инкубационный период в среднем составляет 1 месяц.
Донованоз относится к классическим венерическим заболеваниям и характеризуется появлением язв в области гениталий с хроническим течением. Встречается в странах с теплым климатом. Основной путь заражения – половой контакт. Риск заражения при незащищенном половом контакте варьирует от 1% до 50%. Инкубационный период в среднем составляет 1 месяц.Язвы могут располагаться в области половых органов, заднего прохода, реже в ротовой полости. Вначале появляется небольшое красное уплотнение, которое изъязвляется с образованием небольшой безболезненной язвы со скудными, серо-гнойными, зловонными выделениями. Донованоз может проявляться единичной язвой либо множественными распространенными язвами при механическом переносе инфекции.
Венерическая лимфогранулема (паховый лимфогранулематоз)
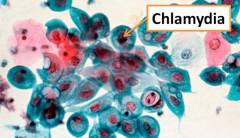 Венерическая лимфогранулема является классическим венерическим заболеванием. Возбудителем является Chlamydia trachomatis, как и в случае урогенитального хламидиоза, но других серологических вариантов (другой антигенной структуры). Чаще встречается в странах с тропическим климатом. Путь заражения – половой контакт. Инкубационный период от 1 до 3 недель.
Венерическая лимфогранулема является классическим венерическим заболеванием. Возбудителем является Chlamydia trachomatis, как и в случае урогенитального хламидиоза, но других серологических вариантов (другой антигенной структуры). Чаще встречается в странах с тропическим климатом. Путь заражения – половой контакт. Инкубационный период от 1 до 3 недель.Первичное поражение проявляется в виде шанкра (язвочки) на крайней плоти полового члена, уздечке полового члена, половых губах, шейке матки, стенке влагалища, в промежности.
Через 2 – 3 недели проявляется основной симптом болезни – регионарный паховый лимфаденит (воспаление лимфоузлов). Со временем происходит спаивание лимфоузлов между собой с образованием плотной бугристости. Процесс может быть односторонним либо двусторонним.
Урогенитальный хламидиоз
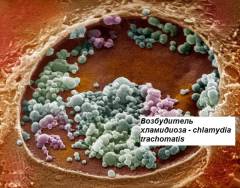 Хламидиоз относится к «новым» венерическим заболеваниям. При инфицировании хламидиями поражается мочеполовая система человека. Инфицирование происходит при незащищенном вагинальном, анальном сексе (заражение в 50% случаев при единичном контакте). При оральном сексе заражение происходит крайне редко. Также маловероятен контактно-бытовой и вертикальный путь заражения (от матери ребенку при прохождении через родовые пути). Инкубационный период составляет от 1 до 3 недель.
Хламидиоз относится к «новым» венерическим заболеваниям. При инфицировании хламидиями поражается мочеполовая система человека. Инфицирование происходит при незащищенном вагинальном, анальном сексе (заражение в 50% случаев при единичном контакте). При оральном сексе заражение происходит крайне редко. Также маловероятен контактно-бытовой и вертикальный путь заражения (от матери ребенку при прохождении через родовые пути). Инкубационный период составляет от 1 до 3 недель.При урогенитальном хламидиозе преимущественно поражается уретра (мочеиспускательный канал), влагалище, шейка матки, прямая кишка, глаза, глотка (крайне редко). У мужчин в 10% случаев протекает бессимптомно. В остальных случаях появляются скудные слизисто-гнойные выделения из мочеиспускательного канала, зуд и жжение в уретре, болезненное мочеиспускание. У женщин инфекция протекает без симптоматики в 75% случаев. Симптомами хламидиоза у женщин являются слизисто-гнойные выделения из влагалища, боль при мочеиспускании, кровотечение в период между менструациями, тянущие боли внизу живота.
Урогенитальный трихомониаз
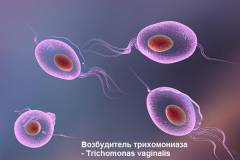 Трихомониаз является одним из самых распространенных урогенитальных инфекций у женщин. Возбудитель инфекции – влагалищная трихомонада. Основной путь передачи – незащищенный вагинальный секс. Возможен также бытовой путь передачи (через влажные полотенца, мочалки), но риск заразиться при других видах полового контакта крайне маловероятен. Инкубационный период (период от момента инфицирования до появления первых симптомов) составляет от 7 до 28 дней.
Трихомониаз является одним из самых распространенных урогенитальных инфекций у женщин. Возбудитель инфекции – влагалищная трихомонада. Основной путь передачи – незащищенный вагинальный секс. Возможен также бытовой путь передачи (через влажные полотенца, мочалки), но риск заразиться при других видах полового контакта крайне маловероятен. Инкубационный период (период от момента инфицирования до появления первых симптомов) составляет от 7 до 28 дней.У женщин заболевание проявляется наличием желтых выделений из влагалища с неприятным запахом, зуда и покраснения половых органов, боли при мочеиспускании и половом акте.
У мужчин клиника менее выражена и проявляется выделениями из уретры и болезненным мочеиспусканием.

Генитальный герпес
 Генитальный герпес – заболевание, передающееся половым путем и поражающее область половых органов. В мире более 40 миллионов больных генитальным герпесом. Возбудителем заболевания является вирус герпеса 2 типа, но в 20 – 30% случаев возможно заражение вирусом герпеса 1 типа (вызывающего «простуду» на губах). Заражение происходит при незащищенном половом контакте любой формы. Наиболее заразными являются половые партнеры с выраженными симптомами, но не меньшую опасность представляют и партнеры с бессимптомным течением болезни. Инкубационный период составляет от 2 до 10 дней.
Генитальный герпес – заболевание, передающееся половым путем и поражающее область половых органов. В мире более 40 миллионов больных генитальным герпесом. Возбудителем заболевания является вирус герпеса 2 типа, но в 20 – 30% случаев возможно заражение вирусом герпеса 1 типа (вызывающего «простуду» на губах). Заражение происходит при незащищенном половом контакте любой формы. Наиболее заразными являются половые партнеры с выраженными симптомами, но не меньшую опасность представляют и партнеры с бессимптомным течением болезни. Инкубационный период составляет от 2 до 10 дней.Различают первичный генитальный герпес и рецидивирующий (периодически обостряющийся). Первичный генитальный герпес проявляется примерно через 5 дней после заражения. Симптомами герпеса являются жжение, болезненные ощущения, зуд, отек в области поражения, а также повышенная температура, недомогание. Через несколько дней в области поражения появляются сгруппированные пузырьки с прозрачным содержимым. Зуд значительно усиливается. У мужчин высыпания могут располагаться на головке, на коже и крайней плоти полового члена. У женщин в области клитора, больших и малых половых губ.
Как проходит прием врача-венеролога?
Прием врача-венеролога проходит в специально оборудованном кабинете. Кабинет обычно состоит из двух комнат или частей. Первая комната является рабочим местом специалиста, предназначенная для хранения медицинских документов, заполнения истории болезни, беседы с пациентом. Вторая комната является смотровой, где врач проводит визуальный осмотр пациента и забор биологического материала для дальнейшего лабораторного исследования. Площадь помещения варьирует в зависимости от размещения рабочего места врача, мебели и медицинского оборудования. Для отделки пола и стен используются материалы, которые можно обрабатывать дезинфицирующими средствами. В кабинете находится бактерицидная лампа для дезинфекции помещения, горячая вода, жидкое мыло и одноразовые полотенца.Смотровая комната оснащена необходимым медицинским оборудованием и мебелью. Для осмотра пациенток используют гинекологическое кресло. Также в кабинете находится кушетка, где в основном проходит внешний осмотр пациентов. В некоторых случаях для комфорта больного используют ширму.
Прием врача-венеролога состоит из трех этапов:
- опроса пациента;
- внешнего (физикального) осмотра;
- взятия биологического материала на обследование.
Опрос пациента
Консультация венеролога начинается со сбора данных пациента, то есть анамнеза. Анамнез представляет собой историю жизни пациента, историю настоящего заболевания, перенесенных и хронических патологий и др. При желании пациента консультация венеролога проходит в полной конфиденциальности. Согласно законодательству он вправе не предоставлять свои паспортные данные, домашний адрес, место работы. Вместо настоящего имени можно использовать псевдоним для получения результатов обследований. Пациент должен быть уверен в неразглашении предоставленных им данных, а также результатов осмотра и лабораторного исследования. Недопустимо записывание на видеоустройства процесса осмотра больного или фотографирование частей тела без его согласия.Консультация венеролога является стрессом для пациента, так как затрагивает его интимную жизнь. Поэтому врач относится к пациенту доброжелательно независимо от его образа жизни, сексуальной ориентации, практики извращенного полового контакта, количества половых партнеров и т. д. Для психологического комфорта пациенту объясняется характер задаваемых вопросов и дается гарантия на неразглашение врачебной тайны. Пациенты чувствуют себя более комфортно, если они с врачом одного пола.
Врач начинает опрос с причины обращения пациента. Детально расспрашивает обо всех жалобах – локализации и выраженности боли или зуда, периоде появления первых симптомов, характере выделений из половых органов, наличии сыпи или изъязвлений в области гениталий и т. д.
Основные вопросы, которые может задать венеролог:
- Какими методами контрацепции пользуется пациент?
- Сколько сексуальных партнеров у пациента, какого пола?
- Какие виды полового контакта практикует пациент (анальный, оральный, вагинальный секс)?
- Каким методом защиты пользуется пациент, использует ли он презервативы?
- Практикует ли пациент случайные половые связи?
- Обследовался ли пациент раньше по поводу инфекций, передающихся половым путем?
- Подвергался ли пациент сексуальному насилию?
Физикальный (объективный) осмотр
После беседы с пациентом врач переходит к внешнему осмотру. Венеролог объяснит, какие исследования будет проводить, что они помогут выявить, как проходит сама процедура и насколько является неприятной или болезненной. Это поможет снять стресс у пациента и настроиться на сотрудничество с врачом.Внешний осмотр – комплекс диагностических процедур, проводимых врачом с целью постановки диагноза с использованием специального медицинского оборудования.
Для внешнего осмотра специалист использует такие техники, как:
- осмотр – визуальную оценку состояния внешних половых органов, ротовой полости, кожных покровов;
- пальпацию – методику ощупывания тела с целью оценки свойств органов или тканей (форму, подвижность, болезненность, консистенцию и др.);
- перкуссию – методику простукивания по определенным частям тела пациента и оценивание возникающих звуков.
- внешних половых органов;
- внутренних половых органов женщины при помощи гинекологического зеркала;
- кожных покровов;
- видимых слизистых оболочек (аногенитальной области, ротовой полости и глотки, конъюнктивы);
- волосистой части головы;
- лимфатических узлов.
Взятие биологического материала на обследование
Основой диагностики венерологии является лабораторное исследование биологического материала. Биологический материал – это клетки, различные биологические жидкости (выделения из половых органов, сперма), соскобы, которые берутся непосредственно у пациента при помощи различных методик с целью дальнейшего лабораторного исследования для выявления возбудителя инфекции.Для взятия биологического материала на исследование используют специальные шпатели, ложечки, эндобранши и другие.
Инструменты, предназначенные для осмотра и забора биологического материала, должны быть одноразовыми. В противном случае они должны быть тщательно обработаны и находиться в ультрафиолетовом стерилизаторе вплоть до их применения.
Где принимает венеролог? Как попасть на прием к венерологу?
Венеролог ведет прием в кожно-венерологическом диспансере. Ввиду высокой распространенности заболеваний, передающихся половым путем, в районных и областных поликлиниках наличие кабинета венеролога также оправдывает себя. Большой спектр услуг в области венерологии предоставляют и частные клиники.Пациент сам может выбрать врача и клинику, где он будет проходить обследование. Прием строго конфиденциальный и пациент может рассчитывать на неразглашение личной информации. При желании консультация проводится анонимно. То есть пациент сообщает врачу только те данные, которые касаются его заболевания. Результаты анализов и обследования сообщаются и передаются лично больному. При необходимости врач может проконсультироваться с другим врачом в интересах пациента. За разглашение врачебной тайны врач и клиника несут дисциплинарную, административную или уголовную ответственность.
Для того чтобы попасть на прием к венерологу в государственную клинику, необходимо обратиться к участковому врачу. Участковый врач после первичного осмотра и ознакомления с жалобами при наличии показаний даст направление на консультацию к урологу (для мужчин) и к гинекологу (для женщин). Далее уролог или гинеколог направит пациента на консультацию к венерологу при подозрении на венерическое заболевание. Если пациент желает пройти обследование и лечение у венеролога в частной клинике, то он самостоятельно может записаться на прием. В государственных клиниках консультация и обследование у венеролога проводятся бесплатно.
С какими симптомами чаще обращаются к венерологу?
При появлении симптоматики заболеваний, передающихся половым путем, необходимо незамедлительно обратиться за помощью к венерологу. Нужно помнить, что данные патологии могут привести к опасным осложнениям (вплоть до летального исхода), а при отсутствии лечения перейти в хроническую форму. Не у всех симптоматика проявляется одинаково. У одних пациентов заболевание протекает с ярко выраженными симптомами, а у других и вовсе без симптомов. Поэтому после незащищенного полового акта (со случайным партнером или с партнером с отягощенным венерологическим анамнезом) крайне важно пройти профилактическое обследование у венеролога, даже если нет никаких проявлений заболевания. Основные жалобы при обращении к венерологу
| Симптом | Механизм возникновения | Диагностика | Возможное заболевание |
| Общие симптомы для мужчин и женщин | |||
| Жжение и/или болезненные ощущения во время мочеиспускания, частые позывы к мочеиспусканию | Патогенные микроорганизмы вызывают воспаление урогенитальной системы. Воспалительный процесс приводит к болезненному и частому мочеиспусканию. |
|
|
| Высыпания в области половых органов, изъязвления, везикулы | На месте внедрения патогенного возбудителя образуется плотный узелок воспалительного характера. Он образуется в результате скопления клеточного инфильтрата в области дермы (среднего слоя кожи) или подкожной клетчатки. Через некоторое время при распаде ткани первичного образования (бугорка, узелка) образуется дефект кожи, глубина которого доходит до уровня дермы, фасций, мышц. Это наблюдается при сифилисе, мягком шанкре, паховом лимфогранулематозе других. При генитальном герпесе образуются везикулы (пузырьки), в результате отслойки эпидермиса (наружного слоя кожи). Пузырьки заполнены мутным содержимым и сливаются в небольшие группы. |
|
|
| Выделения из половых органов | Выделения из половых органов являются защитной ответной реакцией организма на повреждение слизистой уретры или влагалища патогенными микроорганизмами. Выделения представляют собой экссудат – жидкость, выделяющуюся из клеток, тканей, сосудов вследствие повышения их проницаемости при воспалительных процессах. В выделениях содержатся лейкоциты (белые клетки крови), патогенные микроорганизмы, клетки эпителия и др. |
|
|
| Боль в горле | При попадании патогена в ротовую полость возникает воспаление в области ротоглотки (фарингит), которое сопровождается отеком и болезненными ощущениями. |
|
|
| Боль в прямой кишке, выделения из прямой кишки | Боль в прямой кишке с присутствием патологических выделений возникает при воспалительном процессе и экссудации (выходе) жидкости из тканей и сосудов. |
|
|
| Увеличение в размерах и болезненность лимфатических узлов | Лимфатические узлы являются биологическим барьером. При попадании патогенных микроорганизмов по лимфатическим сосудам в лимфатические узлы последние начинают активно бороться с инфекцией, увеличиваясь при этом в размере. В случае если не удалось побороть инфекцию, возникает воспалительный процесс в лимфоузлах. Это сопровождается их уплотнением и болезненностью. |
|
|
| Жжение и зуд в области гениталий | Инфекции, передающиеся половым путем, провоцируют реакцию иммунной системы человека. При этом развивается воспалительный процесс с выделением медиаторов воспаления (биологически активных веществ). Одним из медиаторов воспаления является гистамин, который, раздражая нервные окончания, вызывает зуд и жжение. |
|
|
| Симптомы у мужчин | |||
| Кровь в сперме (гемоспермия), боль в яичках | При венерических заболеваниях в результате воспалительных процессов, экссудации жидкости, повреждения слизистых, может появиться кровь в сперме, боль в яичках, нарушение эрекции и репродуктивной функции мужчины. |
|
|
| Симптомы у женщин | |||
| Боль в нижней части живота | Боль в нижней части живота возникает при воспалении яичников (аднексите), слизистой оболочки матки (эндометрите), цервикального канала (цервиците), слизистой влагалища (вагините). |
|
|
| Боль при половом акте (диспареуния) | Боль при половом акте возникает вследствие воспалительных процессов органов малого таза, вызванных иммунной реакцией организма на вторжение возбудителей инфекции. Механическое раздражение при половом акте воспаленных тканей приводит к болезненным ощущениям. |
|
|
| Кровянистые выделения в период между месячными | Появление кровянистых выделений в период между менструациями связано с воспалительными процессами внутренних половых органов женщины, сопровождающихся нарушением целостности слизистых влагалища или эндометрия (внутреннего слоя матки). |
|
|
| Необычные выделения из влагалища c неприятным запахом | При заражении ИППП у женщин появляются необычные выделения, которые могут быть желтого, зеленого цвета с неприятным характерным запахом. Возникают они в результате воспаления, экссудации жидкости, изменения микрофлоры влагалища и содержат лейкоциты, клетки эпителия, патогенные микроорганизмы. |
|
|
Когда нужно обратиться к венерологу?
Пациент не всегда может самостоятельно определить необходимость в консультации венеролога. Поэтому при появлении каких-либо симптомов или жалоб необходимо обратиться к участковому врачу, который при необходимости направит на консультацию к узкому специалисту.Люди из группы риска могут самостоятельно обратиться к венерологу, особенно если они состоят на учете. Они должны периодически проходить медицинский контроль – раз в полгода.
К группе риска относятся лица:
- предоставляющие сексуальные услуги;
- подвергшиеся сексуальному насилию;
- не пользующиеся методами защиты;
- практикующие случайные половые связи, извращенные половые контакты, гомосексуальные и бисексуальные связи;
- имеющие несколько половых партнеров;
- с перенесенными инфекциями, передающимися половым путем.
Женщинам необходимо обратиться к венерологу при:
- диагностике ЗППП у полового партнера (даже при отсутствии у женщины симптоматики);
- изменении цвета слизистых наружных половых органов (малых и больших половых губ, клитора);
- увеличении и болезненности паховых лимфоузлов;
- необычных выделениях из влагалища с неприятным запахом;
- сильном зуде и жжении в области гениталий;
- болезненном мочеиспускании, половом акте;
- наличии сыпи, язвочек и других поражений в области половых органов;
- нарушении менструального цикла (в сочетании с другими вышеописанными симптомами).
- наличии ЗППП у полового партнера (даже при отсутствии симптоматики);
- практике незащищенного полового акта (особенно беспорядочные половые связи);
- изменении цвета кожных покровов и слизистых оболочек половых органов;
- появлении сыпи, везикул (пузырьков), изъязвлений в области гениталий;
- появлении зуда в области полового члена;
- боли и жжении при мочеиспускании;
- появлении выделений из мочеиспускательного канала с неприятным запахом;
- увеличении и болезненности лимфоузлов в паховой области;
- эректильной дисфункции и снижении либидо (особенно при наличии других вышеперечисленных симптомов).
Какие исследования проводит венеролог?
Диагноз не может быть установлен только на основании данных жалоб и внешнего осмотра пациента, так как при многих заболеваниях может наблюдаться схожая симптоматика. Поэтому обычно проводятся дополнительные инструментальные и лабораторные исследования. Врач использует несколько видов исследований, что повышает точность диагностики. Венеролог должен обладать практическими навыками гинекологического и урологического осмотра. Основой диагностики инфекций, передающихся половым путем, является лабораторный анализ. Только лабораторное обследование позволяет выявить возбудителя инфекции и поставить правильный диагноз.Для лабораторного исследования врач должен обладать техникой забора биологического материала, точно знать необходимый объем, правила транспортировки в лабораторию, сроки хранения. Несоблюдение данных условий может привести к гибели патогенных (зловредных) микроорганизмов и получению ложноотрицательных результатов. Часто в лаборатории используются готовые коммерческие наборы для забора и транспортировки исследуемого материала.
Методы исследования венерологического больного могут отличаться в различных медицинских центрах и зависят от технической оснащенности кабинета венеролога и лаборатории.
Исследования, проводимые венерологом
| Исследование | Какие заболевания выявляет | Суть метода |
| Исследования, проводимые на приеме у венеролога | ||
| Пальпация (ощупывание) |
| Пальпация представляет собой ощупывание лимфатических узлов, половых органов (мошонки), кожных покровов с целью выявить наличие уплотнений, болезненности высыпаний или лимфатических узлов, эластичности кожи, спаечных процессов (спаек) и т. д. |
| Гинекологический осмотр |
| Осмотр пациентки проводится в специальном кресле при помощи гинекологического зеркала. При этом оценивается внешний вид шейки матки и стенок влагалища, а также наличие и характер выделений. |
| Кольпоскопия |
| Осмотр шейки матки, стенок влагалища при помощи специального прибора – кольпоскопа. Кольпоскоп представляет собой оптический прибор с освещением, который позволяет исследовать ткани под увеличением. |
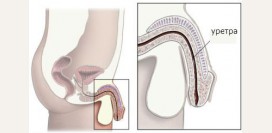
| Уретроскопия |
| Уретроскопия – метод исследования слизистой мочеиспускательного канала при помощи специального оптического прибора – уретроскопа. |
| Мазок из мочеиспускательного канала |
| Перед проведением исследования пациент не должен мочиться в течение 3 – 4 часов, а также более 12 часов не использовать гигиенические средства. Перед взятием мазка область наружного отверстия уретры обрабатывают стерильным марлевым тампоном. Затем марлевый тампон, смоченный стерильной дистиллированной водой для уменьшения неприятных ощущений, вводят в просвет уретры на гибком одноразовом стержне. У мужчин на глубину до 3 – 4 см, у женщин до 1 – 1,5 см. Аккуратно, не вращая, тампон извлекают и прокатывают по предметному стеклышку или помещают в питательную среду и передают в лабораторию. |
| Мазок из цервикального канала (канала шейки матки, который соединяет влагалище и полость матки) |
| Мазок из цервикального канала проводят в гинекологическом кресле после введения зеркала во влагалище. В канал шейки матки вводят специальную щетку или марлевый тампон на глубину до 2 см и несколько раз вращают. Затем данной щеткой или марлевым тампоном проводят по предметному стеклышку (для микроскопического или иммунофлюоресцентного исследования) либо помещают на питательную или транспортную среду. |
| Мазок из влагалища |
| Мазок из влагалища получают тем же способом, что и из цервикального канала. Для взятия образца используют марлевый тампон, бактериологическую петлю или ложку Фолькмана. Инструментом несколько раз вращательными движениями проводят по стенкам влагалища. Материал помещают на предметное стекло или на питательную/транспортную среду в зависимости от метода исследования. |
| Мазок из ротоглотки |
| Исследуемый материал получают из задней стенки глотки или миндалин. У новорожденных биоматериал получают из носоглотки. Врач прижимает язык шпателем для лучшего обзора и проводит стерильным ватным тампоном по слизистой горла и миндалин. Полученный биоматериал переносят на предметное стекло или питательную/транспортную среду. |
| Мазок из прямой кишки |
| Мазок из прямой кишки получают «вслепую», просто вводя ватный тампон в просвет кишечника, либо при помощи специального прибора – аноскопа. Тампон вводится на глубину до 2 – 4 сантиметров, надавливая на стенку кишечника для избегания загрязнения каловыми массами. В случае, если этого не удалось избежать, процедуру повторяют. |
| Мазок из везикул (образований на коже в виде пузырька с содержимым) |
| Для получения исследуемого материала везикулу вскрывают при помощи стерильной иглы, а затем ватным тампоном собирают содержимое и переносят на питательную/транспортную среду. |
| Мазок из язв |
| Для получения биоматериала эрозивно-язвенные элементы обрабатывают физиологическим раствором и осушают. Язвы обрабатывают марлевым тампоном до получения крови и прозрачного экссудата. Для этого часто нужно надавить на дно язвы, что может вызвать болезненные ощущения у пациента. Биоматериал собирают при помощи капилляра, шприца с тонкой иглой, марлевого тампона и помещают на предметное стекло или питательную/транспортную среду. В исследуемом материале не должен присутствовать гной. |
| Лабораторные исследования | ||
| Микроскопическое исследование |
| Для микроскопического исследования используют мазок из уретры, влагалища, цервикального канала, прямой кишки, ротоглотки. Исследуемый биоматериал изучают под микроскопом под различным увеличением. Для улучшения визуализации материал могут окрашивать специальными красками (окраска по Грамму, окраска по Романовскому). Результаты данного исследования пациент получает в течение 1 дня. |
| Темнопольная микроскопия |
| Метод темнопольной микроскопии применяют в случае, если патоген (болезнетворный микроорганизм) не окрашивается специальными красителями. Для идентификации возбудителя полученный биоматериал сразу же исследуют под темнопольным микроскопом. Его особенность заключается в особом освещении исследуемого образца. |
| Культуральное исследование (бактериологический посев) |
| Полученный биоматериал из уретры, влагалища, цервикального канала, ротоглотки, прямой кишки высеивается на специальную питательную среду. Через несколько дней на питательной среде начинают размножаться патогенные микроорганизмы, которые потом идентифицируют по характерным свойствам роста, цвету и др. |
| Реакция иммунофлюоресценции (РИФ) |
| Реакция иммунофлюоресценции относится к серологическим методам, то есть исследованию антигенов и антител. Для получения биоматериала используют мазок из влагалища, цервикального канала, уретры и др. Суть метода заключается в выявлении антигенов (чужеродных, потенциально опасных веществ или микроорганизмов для человека) после обработки биоматериала специфическими к антигену антителами (элементами иммунной системы). Антитела обрабатываются флуорохромом. При наличии антигенов в биоматериале, антитела связываются с ними и вызывают свечение, которое выявляется при исследовании под люминесцентным микроскопом. |
| Иммуноферментный анализ (ИФА) |
| Иммуноферментный анализ относится к серологическим исследованиям. Суть метода заключается в иммунной реакции антигена и выработанных против него антител (элементов иммунной системы). Результат оценивают по появлению или изменению ферментативной активности. |
| Молекулярно-биологические исследования (ПЦР – полимеразная цепная реакция) |
| Полимеразная цепная реакция позволяет выявить участки ДНК патогенного микроорганизма. Данный метод исследования отличается высокой точностью и способностью вывить возбудителя заболевания задолго до проявления первых симптомов, в то время как другие лабораторные методы не принесут результата. Для исследования ПЦР берут мазки из уретры, влагалища, прямой кишки, ротоглотки и др. |
Как подготовиться к консультации венеролога?
Для того чтобы получить достоверные результаты лабораторных исследований, необходимо соблюдать ряд правил перед сдачей анализов. Прием алкоголя, жирной пищи, использование косметических средств и другие факторы могут привести к искажению результатов. На первой консультации венеролог или другой узкий специалист (гинеколог, уролог) должен объяснить пациенту, как подготовиться к сдаче анализов.Основными общими требованиями к подготовке сдачи анализов на ЗППП являются:
- исключение сексуальных контактов за несколько суток (не менее 3 суток) до исследований (в том числе и половых контактов с использованием презерватива);
- отмена приема любых лекарственных препаратов за несколько дней до обследования (гормональных препаратов, вагинальных свечей, мазей и кремов для уменьшения зуда и воспаления, а в случае антибиотиков – не менее недели);
- воздержание от мочеиспускания в течение 3 – 4 часов перед взятием урогенитальных мазков (в противном случае выделения могут быть смыты мочой);
- отмена приема жирной пищи и алкоголя за 24 часа до исследования (могут дать ложноположительные результаты, например, на сифилис);
- взятие анализов на половые инфекции у женщин в первые дни после окончания менструации, так как в этот период они максимально информативны;
- взятие анализов натощак (после 8 – 14 часов голодания);
- исключение приема ванной с использованием косметических гигиенических средств (интимного мыла, гелей) за 12 часов до взятия мазков, достаточно помыть половые органы теплой водой.
Какими методиками лечит врач-венеролог?
Заболевания, передающиеся половым путем, могут иметь локальные проявления в виде везикул (пузырьков), изъязвлений, а также поражают мочеполовую систему и другие органы и системы. При сниженном иммунитете данные заболевания плохо поддаются лечению и часто рецидивируют (обостряются). Поэтому комплексный подход к терапии инфекций, передающихся половым путем, является гораздо эффективнее. Лечение венерических заболеваний одновременно проводят пациенту и всем его половым партнерам.В лечении ЗППП венеролог применяет:
- специфическое лечение – специфическое лечение направлено на борьбу с определенным возбудителем инфекции путем вакцинации (введения в организм инактивированных антител микроорганизмов с целью усиления иммунной атаки данного патогена);
- антибактериальное, противопротозойное лечение – лекарственные препараты подбирают в зависимости от чувствительности и вида патогена;
- локальную терапию – при наличии локальных симптомов применяют примочки с антибиотиками, мази с целью борьбы с патогенными микроорганизмами не только на системном уровне, но и на местном, что способствует быстрому заживлению язвочек, везикул (пузырьков), сыпи;
- общеукрепляющую терапию – при сниженном иммунитете никакая терапия не будет эффективной, поэтому крайне важно повысить защитные силы организма при помощи витаминов, иммуномодуляторов, биологических добавок и др.;
- физиотерапию – лечебное применение физических факторов (магнитных полей, токов, тепла, света) способствует общему укреплению организма, ускорению выздоровления, уменьшению воспалительных процессов.
Основные методы лечения заболеваний, передающихся половым путем
| Заболевание | Основные методы лечения | Механизм лечебного действия | Длительность лечения |
| Сифилис | Антибиотикотерапия:
| Пенициллины и цефалоспорины угнетают образование структурных элементов клеточной стенки возбудителя сифилиса – бледной трепонемы. В результате стенки клетки разрушаются, деформируются, нарушается ее деление и патоген погибает. Тетрациклины угнетают синтез внутриклеточных белков. | Длительность курса лечения варьирует от стадии и выраженности заболевания. Примерный курс лечения пенициллинами составляет в среднем 10 дней, тетрациклинами – 15 дней, цефалоспоринами – 10 дней. |
Местное лечение:
| Примочки с лекарственными препаратами воздействую местно в области сифилидов, язвенных шанкров. Местное лечение направлено на ускорение заживления и рубцевания изъязвлений, уменьшение зуда и отека. Как монотерапия (единственный метод лечения) не имеет эффекта. | Длительность лечения назначается индивидуально до момента полного рубцевания сифилидов. | |
Пиротерапия (искусственно вызванное повышение температуры тела):
| Пиротерапия приводит к повышению температуры тела. При этом происходит повышение специфического и неспецифического иммунитета, выработка клеток и медиаторов, участвующих в поддержании иммунитета. Более того возбудитель сифилиса – бледная трепонема, обладает высокой термочувствительностью, то есть замедляется процесс ее размножения либо патоген погибает. | Пирогенал применяют 1 раз в 2 – 3 дня в общей сумме 10 – 15 инъекций. Продигиозан вводят внутримышечно 2 раза в неделю до 4 – 6 инъекций в курсе терапии. | |
Физиотерапия:
| Физиотерапия относится к неспецифическим методам лечения. Основным эффектом являются улучшение кровообращения и лимфооттока пораженных областей, повышение иммунитета, увеличение секреции глюкокортикоидов (стероидных гормонов, продуцируемых корой надпочечников), которые оказывают на организм противовоспалительное, общеукрепляющее, стимулирующее действие. | Индуктотермия - по 10 – 20 минут, курс - 8 – 10 сеансов, проводимых через день. Магнитотерапия - 15 – 30 минут ежедневно от 16 до 25 дней. Лазеротерапия – по 3 минуты каждая группа лимфоузлов, 15 сеансов. Микроволновая терапия - по 10 – 15 минут, курс – 10 – 12 процедур. | |
Общеукрепляющая терапия:
| Витамины способствуют ускорению химических процессов в организме, обновлению клеток, повышению иммунитета. Иммуномодуляторы и биогенные стимуляторы способствуют укреплению защитных сил организма. | Длительность курса лечения зависит от стадии сифилиса, выраженности симптомов, общего состояния пациента и может длиться от одного до нескольких месяцев. После перерыва лечения курс общеукрепляющей терапии могут повторить. | |
| Шанкроид (мягкий шанкр) | Антибиотикотерапия:
| Антибиотики разрушают клеточную стенку микроорганизма, препятствуют синтезу белков и ДНК. Это приводит к гибели возбудителя шанкроида. | Средняя продолжительность курса лечения – 10 дней. |
Местная терапия:
| Местная терапия снимает отек и воспаление, оказывает бактерицидное действие (вызывающее гибель патогенных микроорганизмов), способствует заживлению язв. | Лечение проводят до заживления язвы, в среднем не менее 7 дней. | |
Витаминотерапия:
| Витамины способствуют общему укреплению организма, повышению иммунитета, ускорению заживления и рубцевания язв. | Длительность лечения – от 2 недель до нескольких месяцев. | |
| Гонорея | Антибиотикотерапия:
| Цефалоспорины нарушают синтез клетки бактерий. Антибиотики фторхинолонового ряда нарушают процессы синтеза ДНК в клетке возбудителя гонореи, что приводит к гибели патогена. Макролиды и тетрациклины подавляют синтез белков в микробной клетке, вызывая ее гибель. | Длительность курса лечения строго индивидуальна и зависит от выраженности симптомов, осложнений, наличия сопутствующих венерических заболеваний. При острой неосложненной форме гонореи – 10 – 12 дней, при хроническом течении – 4 – 5 недель. |
Физиотерапия:
| Физиотерапия способствует улучшению кровоснабжения пораженной области, укреплению иммунитета, уменьшению воспаления и отека, ускорению репаративных (восстановительных) процессов. | Физиопроцедуры проводятся при остром течении заболевания. В среднем проводится по 8 – 15 сеансов с различной периодичностью. | |
Местная терапия:
| Местная терапия направлена на уменьшение воспаление и отека, улучшение кровообращения в области поражения. | Местную терапию применяют в начальной острой стадии заболевания в течение 3 – 6 дней. | |
Специфическая иммунотерапия:
| Применение гонококковой вакцины проводят с целью повышения специфической защиты организма от возбудителя инфекции. | Вакцинирование проводят раз в 2 – 3 дня в течение 20 дней (6 – 8 вакцин). | |
Неспецифическая иммунотерапия:
| Неспецифическая иммунотерапия направлена на укрепление защитных сил организма, ускорение репаративных процессов, ускорение выздоровления. | Длительность неспецифической иммунотерапии варьирует от нескольких недель до нескольких месяцев. | |
| Донованоз (паховая гранулема, венерическая гранулема) | Антибиотикотерапия:
| Механизм действия заключается в нарушении структуры клетки и процессов жизнедеятельности возбудителя донованоза. | Длительность лечения не менее 2 недель до полного заживления язв. |
| Местная терапия (антибиотики в виде присыпок, примочек в области язвы). | Применение антибиотиков в виде присыпок и примочек способствует борьбе с патогенами на местном уровне. | ||
| Венерический лимфогранулематоз (паховый лимфогранулематоз) | Антибиотикотерапия:
| Антибиотики разрушают клеточную стенку и синтез веществ, необходимых для нормальной жизнедеятельности микроорганизма. | Лечение проводят в течение 3 недель. |
| Иммунотерапия, витаминотерапия и локальная терапия в комплексном лечении способствуют укреплению иммунитета, заживлению эрозий и язвочек. | Длительность лечения – месяц и более. | |
| Хламидиоз | Антибиотикотерапия:
| Антибактериальные препараты способствую нарушению структуры клетки микроорганизма, нарушению синтеза ДНК. | Длительность курса лечения – 1 – 2 недели. |
| Трихомониаз | Противопротозойные лекарственные средства (метронидазол, орнидазол). | Противопротозойные препараты ингибируют (подавляют) синтез ДНК микроорганизмов, тем самым, вызывая их гибель. | Курс лечения составляет 10 дней. |
| Генитальный герпес | Противовирусные лекарственные препараты (ацикловир, валацикловир). | Противовирусные препараты нарушают нормальный синтез ДНК вируса, что приводит к препятствию появления новых поколений. | Длительность лечения составляет от 5 до 10 дней. |
Специфическая иммунизация:
| Гипериммунный гамма-глобулин – это специфический белок, действующий целенаправленно против вируса герпеса. При вакцинации в организм человека вводят инактивированные антигены вируса герпеса, тем самым, усиливая противовирусную деятельность иммунитета. | Гипериммунный гамма-глобулин вводят в количестве 3 – 5 инъекций с интервалом в 1 день. Курс вакцинации – 1 инъекция в неделю в течение 5 недель. | |
| Иммуномодуляторы (интерферон). | Интерфероны оказывают выраженное противовирусное действие, укрепляя иммунитет и препятствуя рецидиву (повторному обострению) заболевания. | Длительность лечения иммуномодуляторами подбирается индивидуально – от нескольких недель до нескольких месяцев. | |
| Локальная терапия (мази – ацикловир, герпферон). | Применение противовирусных препаратов в виде мазей способствует нарушению репликации вирусов на локальном уровне. | Длительность местной терапии - до 10 дней. |
В период лечения пациент находится под наблюдением врача. Для оценки эффективности лечения необходимо сдавать дополнительные анализы (общий анализ крови, мазок на микрофлору). Длительность терапии строго индивидуальна и зависит от степени и выраженности заболевания, а также от эффективности проводимого лечения. После окончания курса терапии пациент в течение полугода и более (в случае сифилиса) находится на учете у венеролога и периодически сдает лабораторные анализы для подтверждения выздоровления и профилактики рецидива (повторного обострения) болезни.
Врач-венеролог и дерматовенеролог это один и тот же специалист?
После окончания медицинского университета будущий врач проходит интернатуру (последипломное профессиональное образование) по специальности дерматовенерологии. Данная специальность включает два раздела медицины – дерматологию и венерологию. Дерматология – область медицины, изучающая причины возникновения и клинику заболеваний кожи и ее придатков (волос, ногтей), методы их лечения и профилактики. Венерология – область медицины, изучающая механизм передачи, клинику, лечение и профилактику инфекций, передающихся половым путем.По окончании интернатуры врач получает лицензию дерматовенеролога. В будущем специалист может заниматься диагностикой и лечением кожных и венерических заболеваний либо специализироваться только в одной области – дерматологии или венерологии.
В области дерматологии врач может получить еще более узкую специализацию:
- дерматолога-трихолога – врача, занимающегося диагностикой, лечением и профилактикой заболеваний волос и кожи головы;
- дерматолога-хирурга – врача, специализирующегося на удалении дефектов кожи (рубцов, растяжек, постакне, угревой сыпи, бородавок, пигментных пятен);
- дерматолога-косметолога – специалиста по уходу за кожей, ногтями, волосами, а также выполняющего различные косметологические процедуры по омоложению кожи, увеличению губ, перманентному татуажу;
- дерматолога-онколога – врача, специализирующегося в области онкологических заболеваний кожи, их диагностики, лечения и профилактики.