Болезненное увеличение шейных лимфоузлов происходит в результате проникновения в них инфекционных агентов (
патогенных микроорганизмов) или опухолевых клеток. Чаще всего воспаление лимфоузлов и
боль указывает на наличие системного воспалительного или опухолевого процесса в организме, гораздо реже является самостоятельным заболеванием лимфатической системы. В любом случае данный симптом никогда не должен оставаться без внимания, всегда должна быть установлена причина увеличения лимфоузлов, так как правильный диагноз и своевременно начатое лечение может сохранить здоровье и даже спасти жизнь пациенту.
Интересные факты - У большинства взрослых людей можно прощупать увеличенные (безболезненные) подчелюстные лимфоузлы, что является следствием перенесенных ранее вирусных и бактериальных инфекций верхних дыхательных путей. Другие группы лимфоузлов в норме не определяются.
- Безболезненное увеличение лимфоузлов также может быть признаком опасных заболеваний.
Строение и функции лимфатической системы
![]()
Для того чтобы правильно понять причины и механизмы увеличения шейных лимфоузлов, необходимы определенные знания об устройстве лимфатической системы.
Лимфатическая система является составной частью иммунной (
защитной) системы, представляющей собой комплекс клеток и органов, совместная активность которых обеспечивает защиту человека от воздействия различных патогенных агентов (
бактерий, токсинов, опухолевых клеток и так далее).
Главными клетками иммунной системы считаются
лимфоциты, которые циркулируют в крови, а также располагаются в различных органах иммунной системы (
в лимфатических узлах, в селезенке). Они первыми контактируют с попадающими в организм чужеродными агентами, обеспечивая активацию других иммунных клеток и механизмов.
Другими иммунными клетками являются: - Нейтрофилы – обеспечивают уничтожение бактериальных частиц и их токсинов.
- Моноциты – обеспечивают защиту организма от вирусов, бактерий и паразитов, а также от опухолевых клеток.
- Эозинофилы – ответственны за обезвреживание попавших в организм паразитов.
- Базофилы – участвуют в развитии аллергических и воспалительных реакций в организме.
К органам иммунной системы относятся: - Красный костный мозг. Представляет собой особое вещество, которое располагается в полостях костей организма (в костях таза, грудины и других). Костный мозг отвечает за образование всех клеток крови, в том числе клеток иммунной системы.
- Селезенка. В данном органе находится скопление иммунных клеток – лимфоцитов. Селезенка построена таким образом, что протекающая через нее кровь контактирует с большим количеством лимфоцитов. Если в крови имеются различные патогенные бактерии или их токсины, они «распознаются» и задерживаются иммунными клетками. Это запускает целый ряд защитных процессов во всем организме, целью которых является выявление и уничтожение всех бактерий и их токсинов.
- Лимфатические сосуды и лимфа. Помимо кровеносных сосудов, по которым циркулирует кровь, в организме человека имеется целая сеть лимфатических сосудов, основной функцией которых является обеспечение циркуляции лимфатической жидкости. Образование лимфы происходит в процессе перехода небольшого количества межтканевой жидкости в так называемые лимфатические капилляры – тончайшие сосуды, которые имеются практически во всех тканях и органах. Кроме жидкости в лимфатический капилляр переходят некоторые лимфоциты и определенная доля белков. Лимфатические капилляры сливаются в более крупные сосуды, которые обеспечивают отток лимфы от органов. Наиболее крупные лимфатические сосуды впадают в крупные вены вблизи сердца, обеспечивая возврат лимфы в системный кровоток.
- Лимфатические узлы. Лимфоузлы представляют собой округлые образования, располагающиеся по ходу лимфатических судов. Основная масса лимфоузла представлена лимфоцитами. Оттекающая от определенного органа или ткани лимфа впадает в регионарный (местный) лимфоузел, где плотно контактирует с лимфоцитами. Если в лимфе имеются чужеродные бактерии, они распознаются и захватываются лимфоузлами, что в определенной степени препятствует распространению инфекции по организму. Кроме того, после контакта с инфекционным агентом лимфоциты передают информацию о нем другим иммунокомпетентным клеткам и органам, что приводит к активации защитных сил всего организма.
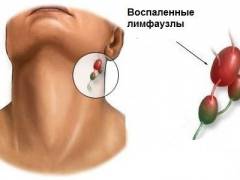
Нормальные размеры лимфоузла
В нормальных условиях пальпаторно (
то есть на ощупь) можно определить только подчелюстные лимфоузлы, которые располагаются кнутри от нижней челюсти. Чтобы их прощупать, необходимо нагнуть голову вперед, а указательными или большими пальцами слегка придавить мягкие ткани подбородка к нижней челюсти. После этого следует медленно смещать пальцы кнаружи и в определенный момент между ними и нижней челюстью проскользнут небольшие эластичные образования размером с горошину – это и будут лимфатические узлы. Они обычно безболезненны, не спаяны с окружающими тканями (
легко смещаются под кожей) и не превышают 0,5 – 1 см в диаметре.
Остальные группы лимфатических узлов в норме не пальпируются. Если в какой-либо области тела (
в локтевой, подмышечной или другой) удается нащупать лимфоузлы, а также, если подчелюстные лимфоузлы сильно увеличены и болезненны, рекомендуется как можно скорее проконсультироваться с врачом.
Почему увеличиваются лимфоузлы?
Характер воспаления лимфатических узлов может различаться в зависимости от основного заболевания, однако механизм их увеличения в большинстве случаев схож. Как говорилось ранее, основной функцией лимфоузла является защита организма от распространения потенциально опасных частиц – бактерий, вирусов, опухолевых клеток и других. Если в определенной ткани появляться такие опасные клетки, они непременно попадают в лимфатические капилляры и с током лимфы достигают ближайших лимфатических узлов. В лимфоузлах они задерживаются, взаимодействуют с лимфоцитами и активируют их, в результате чего последние начинают усиленно размножаться, чтобы обезвредить как можно больше опасных клеток и микрочастиц. Усиленное размножение лимфоцитов и является одной из основных причин увеличения лимфоузла в размерах.
Также важным является тот факт, что оттекающая от лимфоузла лимфа содержит в себе определенное количество активированных лимфоцитов, которые попадают в системный кровоток и достигают иммунных органов, обеспечивая развитие системного иммунного ответа на внедрение инфекции. В воспаленный лимфатический узел мигрирует большое количество других клеток иммунной системы, что также способствует увеличению его в размерах.
Почему возникают боли при увеличении лимфоузлов?
Возникновение болезненности тканей в области увеличенного лимфоузла связано с развитием в нем воспалительного процесса. Дело в том, что клетки иммунной системы, которые мигрируют в очаг воспаления (
то есть в воспаленный лимфатический узел), содержат в себе большое количество биологически активных веществ, таких как серотонин, гистамин, простагландины. При разрушении иммунных клеток данные вещества высвобождаются в окружающие ткани, обуславливая усиленное раздражение болевых нервных окончаний. Кроме этого, болевые нервные окончания могут раздражаться продуктами распада тканей, образующимися в результате прогрессирования воспалительного процесса, а также непосредственно патогенными микроорганизмами и их токсинами, ставшими причиной воспаления.
Также возникновению болей может способствовать отек тканей, к развитию которого приводят все те же биологически-активные вещества. Они обуславливают расширение кровеносных сосудов и выход жидкой части крови в окружающие ткани, что приводит к их сдавливанию и повреждению.
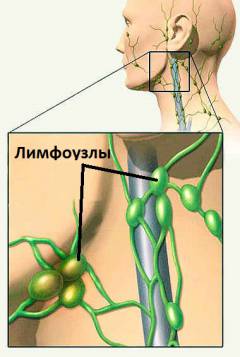
Анатомия и расположение на шее лимфоузлов
Как говорилось ранее, регионарные лимфатические узлы располагаются на пути оттока лимфы от различных тканей и органов. Это означает, что при воспалении той или иной группы лимфоузлов можно судить о локализации инфекционного процесса в организме (
то есть можно узнать, какой орган или какая ткань поражена).
Шейные лимфатические узлы «фильтруют» лимфу, образующуюся в тканях и органах головы и шеи. Важно отметить, что перед впадением в шейные лимфоузлы лимфа предварительно проходит через соответствующие группы лимфоузлов головы, поэтому в данном разделе будет описана анатомия лимфоузлов и головы и шеи.
В области головы различают: - Околоушные лимфоузлы – располагаются кпереди от уха и собирают лимфу от кожи волосистой части головы, передней части ушной раковины.
- Затылочные лимфоузлы – располагаются сзади на границе головы и шеи и собирают лимфу от затылочной части головы.
- Сосцевидные лимфоузлы – располагаются в области сосцевидного отростка височной кости (позади уха) и собирают лимфу от задних отделов ушной раковины и затылочной области головы.
- Поднижнечелюстные лимфоузлы – собирают лимфу от костей и мягких тканей лицевой области, в том числе, от органов полости рта, поднижнечелюстной и подъязычной слюнных желез.
- Подподбородочные лимфоузлы – собирают лимфу от кожи подбородка и нижней губы.
В области шеи различают: - Поверхностные лимфоузлы (передние и боковые). Собирают лимфу от кожи шеи, после чего впадают в глубокие шейные лимфоузлы.
- Глубокие лимфоузлы. В них собирается лимфа из всех органов шеи и головы. В зависимости от места расположения различают заглоточные, надключичные, щитовидные и другие лимфоузлы, собирающие лимфу от соответствующих тканей.
Исходя из вышесказанного, следует, что при первичном воспалении той или иной группы лимфоузлов можно довольно точно определить, где находится очаг инфекции. Гораздо сложнее дело обстоит при распространении инфекции, когда воспаляются не только регионарные, но и соседние с ними группы лимфоузлов. Это значительно затрудняет процесс диагностики, поэтому, чем раньше больной обратится к врачу, тем точнее будет диагноз и тем эффективнее будет лечение.
Почему воспаляются шейные лимфоузлы?
![]()
Как говорилось ранее, причиной воспаления шейных лимфатических узлов могут быть различные инфекционные и неинфекционные заболевания.
Причиной воспаления шейных лимфоузлов могут быть: - инфекции головы и шеи;
- инфекции ротовой полости;
- инфекции дыхательных путей;
- системные инфекционные заболевания;
- системные неинфекционные заболевания;
- заболевания системы крови;
- метастазы опухолей.
Инфекции головы и шеи
К данной группе относятся инфекции, вызываемые различными бактериями, вирусами и
грибками. В зависимости от локализации инфекционного процесса будет отмечаться первичное воспаление тех или иных групп лимфоузлов.
Инфекции головы и шеи
| Патология | Механизм увеличения лимфоузлов | Возможные последствия |
| Фурункул – гнойное воспаление волосяного фолликула, сальной железы и прилежащих тканей, обычно вызываемое гноеродными микроорганизмами (стафилококками). | При инфекционных заболеваниях кожи патогенные микроорганизмы могут проникать в лимфатические сосуды и достигать регионарных лимфатических узлов, обуславливая их увеличение. | Если регионарные лимфоузлы не справятся со своей функцией (например, при заражении особо опасными микроорганизмами, при ослаблении иммунитета больного), инфекция может перейти на другие группы лимфоузлов, попасть в системный кровоток и распространиться по всему организму. При этом если возбудителями заболевания являются гноеродные микроорганизмы, может произойти гнойное расплавление лимфоузла, сопровождающееся гибелью всех лимфоцитов в нем. Пораженный лимфоузел при этом замещается рубцовой (соединительной) тканью, то есть полностью разрушается и навсегда утрачивает свою функцию. |
| Карбункул – гнойное воспаление группы волосяных фолликулов, сальных желез и подкожно-жировой клетчатки, вызываемое гноеродными микроорганизмами (стафилококками, стрептококками). |
| Рожа (рожистое воспаление) – кожное заболевание, вызываемое пиогенным стрептококком и протекающее с симптомами общей интоксикации. |
| Абсцесс – характеризуется формированием ограниченной, заполненной гноем полости в мягких тканях (в мышцах, в подкожно-жировой клетчатке). | При формировании абсцесса происходит разрушение и гнойное расплавление (некроз) мягких тканей в области поражения. При этом защитные клетки окружают очаг воспаления и образуют вокруг него плотную капсулу, препятствующую распространению инфекции. При нарушении целостности данной капсулы (например, при самопроизвольном или насильственном вскрытии абсцесса) инфекция может попасть в лимфатические сосуды и регионарные лимфоузлы. |
| Флегмона – разлитое гнойное воспаление подкожно-жировой клетчатки, склонное к быстрому распространению на соседние ткани и органы. | Развитие флегмоны шеи характерно для людей с ослабленным иммунитетом, например, для больных СПИДом (синдромом приобретенного иммунодефицита). В данном случае иммунная система не может ограничить распространение инфекции в тканях, ввиду чего гноеродные микроорганизмы поражают обширные участки подкожно-жировой клетчатки, проникают в кровеносные и лимфатические сосуды. | - Инфицирование соседних органов – костей, связок, суставов и так далее.
- Менингит – воспаление оболочек головного мозга, связанное с распространением на них инфекционных агентов.
- Сепсис – системный воспалительный процесс, развивающийся при попадании гноеродных микроорганизмов и их токсинов в кровь и в различные органы. Сепсис является крайне тяжелым состоянием, нередко заканчивающимся смертью пациента.
|
| Герпес – вирусное заболевание, вызываемое вирусом герпеса 1 типа и протекающее с характерной кожной сыпью, иногда с симптомами дыхательной инфекции. | Вирусом герпеса обычно заражаются в раннем детском возрасте путем прямого контакта с инфицированным больным (например, в детском саду). При нормальной работе иммунной системы вирус обычно подавляется, однако полностью из организма не удаляется и при снижении защитных сил организма может начать усиленно размножаться.
Одним из характерных проявлений герпетической инфекции является поражение губ и углов рта, что приводит к воспалению подчелюстных, а в более тяжелых случаях и шейных лимфоузлов. | При выраженном нарушении защитных сил организма вирусная инфекция может распространяться и поражать структуры глаза, периферические нервные образования и даже головной мозг (герпетический энцефалит). |
| Опоясывающий лишай – вызывается вирусом ветряной оспы (ветрянки). | Вирусом обычно заражаются в раннем детском возрасте (передается воздушно-капельным путем). После перенесенной ветрянки вирус сохраняется в нервных клетках организма, где может находиться в течение десятков лет, не вызывая никаких симптомов.
При ослаблении иммунитета вирус вновь активируется, продвигается по нервным отросткам нервных клеток и поражает область кожи, которую иннервирует данный нерв. С током лимфы вирусные частицы переносятся в регионарные лимфоузлы, вызывая их болезненное увеличение. | - Поперечный миелит – воспалительное поражение спинного мозга, которое может привести к параличу (полной утрате чувствительности и движений в руках и ногах).
- Вирусная пневмония – воспаление легких, вызванное вирусом герпеса.
- Герпетический гепатит.
- Менингоэнцефалит – воспаление как мозговых оболочек, так и нейронов (нервных клеток) головного мозга.
|
| Грибковые инфекции (трихофития, парша, микроспория и так далее) – распространены преимущественно среди детей и передаются при совместном использовании головных уборов, расчески или других предметов личной гигиены. | Поражают волосистую часть головы, шею, лицо. Расчесывание кожи в области поражения способствует более глубокому проникновению патогенных грибов, они попадают в лимфатическую систему и с током крови переносятся в лимфоузлы. | - Кровоточащие расчесы – появляются вследствие сильного зуда.
- Облысение – обычно развивается при длительном течении заболевания или при неадекватном лечении.
- Присоединение гнойных инфекций.
- Системные проявления инфекции – развиваются крайне редко, обычно у детей с ослабленным иммунитетом.
|
| Отит – бактериальное или вирусное воспаление структур уха. | При поражении ушной раковины и наружного слухового прохода патогенные микроорганизмы с током лимфы попадают в околоушные лимфатические узлы, что может вызвать их воспаление. От барабанной полости (среднего уха) лимфа оттекает в глубокие шейные лимфоузлы, поэтому при среднем отите они будут воспаляться в первую очередь. | - Снижение слуха – может быть обусловлено разрывом барабанной перепонки или гнойным разрушением слуховых косточек в среднем ухе.
- Парез лицевого нерва – нарушение иннервации мышц и кожи лица в результате повреждения лицевого нерва, который проходит в непосредственной близости от барабанной полости.
- Менингоэнцефалит.
- Абсцесс мозга.
|
| Инфекционный тиреоидит – воспаление щитовидной железы, обычно являющееся осложнением гнойных или вирусных заболеваний. | С током лимфы инфекция переносится в щитовидные лимфатические узлы, расположенные в переднебоковой области шеи. | - Абсцесс щитовидной железы.
- Медиастинит – воспаление органов средостения (пространства, расположенного в грудной клетке между легкими и содержащего крупные кровеносные сосуды, нервы и другие органы), являющееся следствием прорыва абсцесса.
- Флегмона шеи – развивается при прорыве абсцесса и попадании гноя в подкожно-жировую клетчатку шеи.
- Менингоэнцефалит.
|
| Остеомиелит – гнойное расплавление костной ткани. | При остеомиелите нижней или верхней челюсти, а также костей черепа инфекция из очага нагноения может распространяться по кровеносным и лимфатическим сосудам, поражая регионарные (подчелюстные, шейные) лимфоузлы. | - Патологические переломы – возникающие в результате нарушения прочности ткани при воздействии силы, которая в обычных условиях не вызывает перелом.
- Менингоэнцефалит.
- Абсцесс.
- Флегмона шеи.
- Сепсис.
|
| Ранения головы и шеи | Любые, даже самые незначительные царапины и порезы кожи в области головы и шеи могут сопровождаться заражением гноеродными микроорганизмами, что приведет к нагноению раны и воспалению регионарных лимфоузлов. | При нагноении происходит гибель тканей в ране, что может привести к формированию соединительнотканного рубца. При глубоких ранениях могут развиться более грозные осложнения – менингит, абсцесс. |
Инфекции ротовой полости
Инфицирование структур ротовой полости может привести к воспалению подчелюстных или шейных лимфоузлов. Стоит напомнить, что незначительное увеличение подчелюстных лимфоузлов наблюдается у большинства взрослых людей. Это объясняется перенесенными ранее инфекциями, а также постоянным присутствием в ротовой полости определенного количества бактерий, продукты жизнедеятельности которых оказывают определенное стимулирующее влияние на лимфоидную ткань.
Инфекции ротовой полости
| Название заболевания | Механизм увеличения лимфоузлов | Возможные последствия |
| Гингивит | Воспаление слизистой оболочки десен, вызываемое бактериями, вирусами или грибами. Различные бактерии являются постоянными обитателями ротовой полости человека, однако в нормальных условиях они не вызывают никаких патологий. При нарушении правил личной гигиены на зубах образуется налет, в котором развиваются бактерии. При ослаблении организма они могут взять вверх над местными защитными барьерами слизистой оболочки десен, что приведет к развитию воспаления. | Инфекции полости рта могут осложниться: - Распространением гнойной инфекции – менингитом, энцефалитом, сепсисом.
- Абсцессом/флегмоной – могут поражаться ткани языка, мягкого неба, глотки и так далее.
- Пульпитом – воспалением сосудисто-нервного пучка зуба.
- Пародонтитом – воспалением альвеолярного отростка челюсти, в котором крепится зуб.
- Периоститом (флюсом) – гнойным воспалением надкостницы челюстных костей.
Важно отметить, что каждое из перечисленных осложнений также может являться источником распространения инфекции, усиливая воспалительные явления в регионарных лимфоузлах. |
| Инфекционный глоссит | Воспаление языка, связанное с проникновением инфекции в слизистый и более глубокий мышечный слой. Лимфа от языка оттекает сразу в несколько групп лимфоузлов (в поднижнечелюстные и глубокие шейные), которые могут воспаляться одновременно. |
| Кариес | Кариес характеризуется длительным, медленно прогрессирующим разрушением структур пораженного зуба, протекающим при непосредственном участии бактерий (преимущественно стрептококков). Данные бактерии и продукты их распада с током лимфы переносятся в подчелюстные и подподбородочные лимфоузлы, вызывая их увеличение (часто длительное, вялотекущее). |
| Стоматит | Данным термином обозначается любое инфекционное заболевание слизистой оболочки полости рта (внутренней поверхности щек, губ, неба и так далее), вызываемое бактериями, вирусами или грибами. |
Инфекции дыхательных путей
Инфекции дыхательных путей встречаются преимущественно в осенне-зимний период, что связано со снижением защитных сил организма и общим понижением температуры воздуха.
Инфекции дыхательных путей
| Название заболевания | Механизм увеличения лимфоузлов | Возможные последствия |
| Тонзиллит | Данным термином обозначается воспаление небных миндалин, представляющих собой скопление лимфоидной ткани. Заболевание может развиваться остро (острый тонзиллит, ангина) или переходить в хроническую форму. В любом случае отмечается увеличение шейных лимфоузлов на стороне поражения, которое может сопровождаться явлениями общей интоксикации организма. | |
| Фарингит | Воспаление слизистой оболочки глотки, которое может быть вызвано гноеродными бактериями, вирусами (например, вирусом гриппа) и грибами. Лимфа от стенок глотки оттекает в глубокие шейные лимфоузлы, увеличение которых диагностируется на поздних этапах заболевания. |
Ринит
(воспаление слизистой оболочки носа) | Воспаление слизистой оболочки носа, вызываемое патогенными микроорганизмами при снижении защитных функций организма или при воздействии неблагоприятных факторов окружающей среды (переохлаждения, загрязнения воздуха и так далее).
Слизистая оболочка носа и носовых пазух содержит богатую сеть лимфатических сосудов, ввиду чего практически любая инфекция данной области сопровождается увеличением подчелюстных и шейных лимфоузлов различной степени выраженности. |
Синусит
(воспаление околоносовых пазух) |
| Скарлатина | Инфекционное заболевание, проявляющееся ангиной (острым тонзиллитом), кожной сыпью и симптомами общей интоксикации. Проникновение возбудителя заболевания (стрептококка) в шейные лимфоузлы может вызвать их воспаление и даже гнойное расплавление. | Помимо перечисленных выше осложнений скарлатина может быть причиной: - абсцессов печени и почек;
- синусита;
- фарингита;
- гнойного отита;
- поражения суставов;
- поражения головного мозга (хореи Сиденгама);
- поражения клапанов и оболочек сердца (вплоть до развития сердечной недостаточности).
|
| Туберкулез | Микобактерии туберкулеза могут попасть в шейные лимфоузлы при развитии туберкулеза легких, а также непосредственно через поврежденные слизистые оболочки дыхательных путей, ротовой полости. В последнем случае микобактерии с током лимфы переносятся непосредственно в лимфатический узел, где и начинает развиваться патологический процесс. Признаки поражения других органов (легких, кишечника) при этом могут отсутствовать.
Воспаление лимфоузла при туберкулезе имеет свои особенности. В отличие от обычных гноеродных микроорганизмов, микобактерия туберкулеза не вызывает острого воспалительного процесса. В течение длительного времени (месяцев, лет) она может находиться в лимфоузле, стимулируя защитные реакции (то есть активное деление лимфоцитов). При этом лимфоузел будет увеличенным и безболезненным. Ввиду того что лимфоциты не могут окончательно уничтожить микобактерии туберкулеза, вокруг зараженного узла со временем формируется плотный вал из защитных клеток (гранулема), которая впоследствии уплотняется и надежно «запечатывает» возбудителя инфекции. Пораженный лимфоузел при этом разрушается, полностью утрачивая свои функции. | Туберкулез шейных лимфоузлов может осложниться распространением инфекции, что приведет к повреждению других органов и тканей (легких, кишечника, сердца). |
| Грипп | Грипп относится к вирусным заболеваниям, вызываемым аденовирусами. Проникая в дыхательные пути, данные вирусы повреждают их слизистую оболочку. Это приводит к значительному снижению местных защитных сил и присоединению вторичных (бактериальных) инфекций, что также может способствовать увеличению шейных лимфоузлов. | - Пневмония – воспаление легких.
- Эмпиема плевры – скопление гноя в плевральной полости, окружающей легкие человека.
- Абсцесс легких.
- Вирусный энцефалит.
- Менингит.
- Повреждение нервной системы.
|
Системные инфекционные заболевания
Данная группа заболеваний характеризуется первичным поражением различных органов и систем. По мере прогрессирования основного заболевания возбудители инфекции распространяются по всему организму, в том числе достигая лимфатических узлов шеи и вызывая их воспаление.
Системные инфекционные заболевания
| Название заболевания | Механизм увеличения лимфоузлов | Возможные последствия |
| СПИД | СПИД вызывается вирусом иммунодефицита человека. Характерной его особенностью является то, что он размножается в лимфоцитах человека и разрушает их, что обуславливает неизлечимый характер данного заболевания.
Первые признаки заболевания появляются в течение 1 месяца после инфицирования. В этом периоде иммунная система впервые контактирует с вирусом и пытается с ним бороться, что проявляется генерализованным (повсеместным) увеличением лимфатических узлов. Примерно через 2 недели острая фаза заболевания стихает и в организме устанавливается равновесие между скоростью разрушения и новообразования лимфоцитов. Наступает латентный (скрытый) период заболевания (может длиться от 1 до 10 лет), в течение которого периодически увеличиваются определенные группы лимфоузлов.
Однако рано или поздно вирус берет вверх, начинает активно размножаться и разрушать все больше лимфоцитов, что приводит к ослаблению иммунной системы (иммунодефициту) и делает организм человека практически беззащитным перед различными патогенными факторами. | Больные обычно погибают от развития сопутствующих инфекций или опухолей (в норме иммунная система борется не только с бактериями, но и с опухолевыми клетками, которые постоянно образуются в организме). |
| Инфекционный мононуклеоз | Возбудителем заболевания является вирус Эпштейна-Бара, который передается воздушно-капельным путем. Проникнув в лимфатический узел, вирус внедряется в В-лимфоциты, однако не разрушает их, а стимулирует бесконтрольное деление, что приводит к увеличению лимфоузлов в размерах. В составе лимфоцитов вирус попадает в системный кровоток и разносится по всему организму, приводя к поражению различных органов и тканей. | - Аутоиммунная гемолитическая анемия – разрушение эритроцитов (красных клеток крови), происходящее в результате нарушения функционирования иммунной системы.
- Тромбоцитопения – снижение количества тромбоцитов (клеток, ответственных за остановку кровотечений) из-за ускоренного их разрушения.
- Поражение сердца, печени, селезенки и других органов.
|
| Паротит (свинка) | Вирусное заболевание, поражающее железы организма (слюнные, поджелудочную, яички у мужчин), а также нервную систему. При этом отмечается воспаление поднижнечелюстных, шейных, иногда затылочных и других групп лимфоузлов. | - менингит;
- энцефалит;
- бесплодие (как следствие воспаления и последующей атрофии яичек).
|
| Цитомегалия | Вирусное заболевание, которое неактивно у людей с нормальной функцией иммунной системы, однако может вызвать серьезные осложнения у людей с иммунодефицитом (у больных СПИДом, у новорожденных, у ослабленных, пожилых пациентов). У таких людей вирус распространяется по всему организму и может поражать практически любой орган (печень, легкие, дыхательные и пищеводные пути и так далее), вызывая воспаление соответствующих регионарных лимфоузлов. | - Миокардит – воспаление сердечной мышцы.
- Плеврит – воспаление легочной плевры.
- Полиартрит – воспаление множества суставов во всем организме.
- Менингит.
- Энцефалит.
|
| Сифилис | Бактериальное заболевание, которое передается преимущественно половым путем. В начальной стадии воспаляются только регионарные лимфоузлы (обычно паховые), однако по мере распространения инфекции по организму могут воспаляться и другие группы лимфоузлов. | - изъязвления различных органов и тканей;
- поражение сердца и кровеносных сосудов;
- поражение головного мозга и мозговых оболочек;
- поражение легких;
- образование рубцов на коже.
|
Системные неинфекционные заболевания
К данной группе относится ряд патологий, возникновение которых не связано с патогенными микроорганизмами, однако при этом всегда отмечается увеличение шейных (
и других) лимфатических узлов.
Системные неинфекционные заболевания
| Название заболевания | Механизм увеличения лимфоузлов | Возможные последствия |
| Саркоидоз | Данное заболевание характеризуется формированием гранулем (плотных узловатых образований размерами от нескольких миллиметров до сантиметров) в различных органах и тканях – в легких, в печени, в почках, в лимфоузлах и так далее. Причина заболевания неизвестна. Не исключается роль инфекции, вредных факторов окружающей среды, генетической предрасположенности. | |
| Системная красная волчанка | Ревматическое заболевание, возникающее в результате сбоя в работе иммунной системы. В результате данного сбоя иммунная система начинает распознавать клетки собственного организма как «чужие» и атакует их. В лимфоузлах происходит чрезмерно активное деление лимфоцитов, что и приводит к их увеличению. | |
| Аллергические реакции | Аллергией называется повышенная чувствительность иммунной системы организма к различным веществам (медикаментам, продуктам питания, растениям и другим аллергенам). При частых и длительных контактах с такими аллергенами (например, при аллергии на цветочную пыльцу) может происходить увеличение всех групп шейных лимфоузлов. | Наиболее опасным осложнением аллергии является анафилактический шок, который характеризуется отеком дыхательных путей, нарушением дыхания и кровообращения, потерей сознания. Без экстренной медицинской помощи это может привести к смерти пациента. |
Заболевания системы крови
Опухолевые заболевания системы крови также могут приводить к генерализованному увеличению лимфатических узлов.
Болезни системы крови
| Название заболевания | Механизм увеличения лимфоузлов | Возможные последствия |
| Лимфогранулематоз | Данное заболевание характеризуется образованием опухолевой клетки из лимфоцита. Данная клетка по неустановленным причинам не уничтожается противоопухолевыми защитными механизмами и начинает бесконтрольно делиться, что и приводит к увеличению лимфоузлов во всем организме. | - Снижение активности иммунной системы.
- Повреждение различных органов (печени, селезенки, легких, почек), обусловленное закупоркой мелких кровеносных сосудов опухолевыми клетками.
- Анемия развивается при разрушении красных клеток крови в поврежденной селезенке, а также при нарушении кроветворной функции костного мозга (опухолевые клетки «вытесняют» кроветворное вещество из костей).
|
| Хронический лимфолейкоз | При данном заболевании также происходит образование опухолевого клона лимфоцита, однако лимфолейкоз характеризуется более агрессивным течением. |
Стоит отметить, что на поздних стадиях развития практически любое опухолевое заболевание системы крови может приводить к увеличению лимфоузлов. Это объясняется тем, что циркулирующие в крови мутантные клетки застревают в узлах, приводя к активации лимфоцитов, а в дальнейшем вытесняют нормальные клетки в процессе активного деления.
Метастазы опухолей
Метастазированием называется процесс распространения опухолевых клеток из очага возникновения по всему организму. Они задерживаются в различных тканях, где также начинают бесконтрольно делиться, приводя к повреждению органа. Причиной воспаления шейных лимфоузлов при этом могут быть не только опухоли структур головы и шеи, но и злокачественные новообразования другой локализации.
Метастазирование опухолей может происходить: - Лимфогенным путем. Опухолевые клетки проникают в лимфатическую систему и поражают регионарные, а в дальнейшем и другие группы лимфоузлов.
- Гематогенным путем. В данном случае опухолевые клетки попадают в кровеносные сосуды и с током крови разносятся в другие органы.
- Контактным путем. При непосредственном переходе опухолевых клеток на соседние структуры и ткани.
В том случае, если первичная опухоль располагается в области головы или шеи, метастазирование может происходить любым из описанных способов, при этом первично будут воспаляться именно шейные группы лимфоузлов. Если же первичный очаг располагается в другом органе (
например, в легких), гематогенному распространению опухолевых клеток будет предшествовать поражение и увеличение лимфатических узлов средостения (
любая опухоль в первую очередь метастазирует в регионарные лимфоузлы).
Подпишитесь на Здоровьесберегающий видеоканал


Диагностика болезней, при которых воспаляются шейные лимфоузлы
Выяснить конкретную причину увеличения шейных лимфоузлов не всегда удается. Иногда данное явление продолжается весьма недолго и проходит самостоятельно, без каких-либо последствий. В других случаях люди могут наблюдать у себя увеличенные подчелюстные лимфоузлы в течение длительного времени, но при этом не испытывать никаких неудобств по этому поводу, что также нормально. Однако важно помнить, что данный симптом может быть проявлением довольно грозных заболеваний, иногда опасных для здоровья и даже жизни.
Когда следует обращаться к врачу?
Существует ряд признаков и симптомов, наличие которых свидетельствует о неблагоприятном течении патологического процесса в увеличенных лимфоузлах.
К врачу рекомендуется обращаться: - При болезненном воспалении лимфоузлов. Острая боль в лимфоузле указывает на прогрессирование воспалительного процесса, обычно вызванного инфекцией.
- При прогрессирующем увеличении лимфоузлов. В данном случае имеется в виду постепенное увеличение лимфоузлов в размерах в течение определенного времени (дней, недель, месяцев).
- При уплотнении лимфоузлов. Это часто является симптомом опухолевых заболеваний.
- При повышении температуры тела. При резком повышении температуры и клинических проявлениях системной инфекции (слабости, обильном потоотделении, головных болях, болях в мышцах и так далее) диагноз не вызывает сомнений. В то же время незначительное (до 37 – 37,5ºС) повышение температуры, сохраняющееся в течение нескольких недель или месяцев подряд и сочетающееся с прогрессирующим увеличением различных групп лимфоузлов, может быть признаком развития злокачественного новообразования.
- Если лимфоузлы спаяны с окружающими тканями. В нормальных условиях даже слегка увеличенные лимфоузлы легко смещаются под кожей. Если же они неподвижны (спаяны с кожей или подкожной клетчаткой, смещаются вместе с ней), это может быть признаком гнойного или опухолевого процесса.
- Если воспалено несколько групп лимфоузлов. Генерализованное увеличение лимфоузлов может быть признаком системных инфекционных заболеваний, болезней крови, опухолей. В данном случае откладывать диагностику и лечение крайне нежелательно.
При наличии хотя бы одного из данных симптомов следует как можно скорее посетить семейного врача. В некоторых случаях он сам сможет провести диагностику и назначить лечение (
например, при простудных заболеваниях, гриппе). Если же в процессе обследования врач заподозрит более серьезную причину увеличения лимфоузлов, он может направить пациента на консультацию к другому специалисту.
При увеличении шейных лимфоузлов может понадобиться консультация: - Инфекциониста – при подозрении на инфекционные заболевания.
- Дерматовенеролога – при инфекциях кожи.
- Фтизиатра – при подозрении на туберкулез.
- Стоматолога – при заболеваниях зубов, десен.
- Оториноларинголога (ЛОРа) – при заболеваниях уха, горла или носа.
- Хирурга – при гнойных заболеваниях кожи и мягких тканей (например, при абсцессе или флегмоне шеи).
- Эндокринолога – при поражении эндокринных желез (например, при инфекционном тиреоидите).
- Аллерголога – при наличии аллергии.
- Ревматолога – при подозрении на системную красную волчанку.
- Гематолога – при заболеваниях системы крови.
- Онколога – при подозрении на наличие опухоли.
Если заболел ребенок, в процессе диагностики и лечения также должен участвовать педиатр.
Диагностика инфекций головы и шеи
Если причиной воспаления является инфекция кожных покровов, выставить точный диагноз можно на основании данных клинического обследования. В то же время некоторые грибковые и бактериальные инфекции требуют применения дополнительных диагностических мероприятий.
Диагностика инфекций головы и шеи
| Патология | Основные симптомы | Дополнительные исследования |
| Фурункул | Характеризуется появлением болезненного гнойничка, который через несколько дней вздувается и разрывается, выделяя большое количество гнойно-некротических масс. После вскрытия на месте фурункула образуется рубец. При множественных фурункулах (фурункулезе) возможны системные проявления инфекции (повышение температуры тела, общая слабость, головные и мышечные боли). | - Дерматоскопию. При помощи дерматоскопа (представляющего собой увеличительное стекло) врач исследует поврежденные кожные образования, что позволяет заподозрить ту или иную инфекцию.
- Общий анализ крови (ОАК). Изменения выявляются в случае при прорыве гнойного процесса в окружающие ткани (например, при попытке выдавить гнойник насильственно). В данном случае отмечается увеличение общего количества лейкоцитов более 9,0 х 109/л и повышение скорости оседания эритроцитов (СОЭ) более 10 – 15 миллиметров в час.
- Лабораторное исследование содержимого очага инфекции. Для того чтобы определить конкретный вид возбудителя заболевания производят забор материала (гнойных масс, отделяющихся чешуек и так далее), который затем исследуют в лаборатории.
Лабораторное исследование может включать: - Микроскопию – исследование материала под микроскопом, что позволяет выявить наличие бактерий, а иногда и выставить диагноз.
- Бактериологическое исследование – выращивание бактерий на особых питательных средах с целью дальнейшего изучения.
- Антибиотикограмму – определение чувствительности конкретного возбудителя к различным антибиотикам.
|
| Карбункул | Обычно образуется при слиянии нескольких близкорасположенных фурункулов, что приводит к формированию обширного, резко болезненного гнойно-некротического очага. Кожа в области карбункула отечна, ее температура повышена (по сравнению с другими участками кожи). Всегда присутствуют явления общей интоксикации. После вскрытия карбункула на его месте также формируется большой рубец. |
| Рожа | Заболевание начинается с покраснения определенного участка кожи, который вскоре уплотняется и отекает. Кожа в пораженной области болезненна, пациенты ощущают чувство распирания, жжения. Позднее на пораженной коже могут появляться вздутия и пузыри, заполненные кровью. Отличительной особенностью являются неровные, однако четкие границы зоны поражения. |
| Абсцесс | Абсцесс может формироваться на фоне глубокорасположенных гнойничковых заболеваний кожи либо развиваться первично. В любом случае отмечается припухлость, отечность и болезненность кожи над очагом воспаления. По мере развития абсцесса повышается температура тела, нарастают симптомы общей интоксикации.
Если абсцесс вскрывается наружу, из него изливается большое количество гнойно-некротических масс. Если же вскрытие происходит в окружающие ткани, состояние пациента резко ухудшается, что требует срочного хирургического вмешательства. |
| Флегмона | Развитие флегмоны всегда сопровождается повышением температуры тела более 39 – 40ºС и другими симптомами тяжелой интоксикации. Кожа в области поражения (чаще это задняя и боковая части шеи) отечна, воспалена, резко болезненна. Зона поражения быстро распространяется, что обуславливает необходимость в срочной операции. |
| Герпес | Чаще поражается кожа в области углов рта и губ, однако не исключена и другая локализация. Вначале определяется покраснение и зуд в зоне поражения. Через 1 – 2 дня на коже появляются мелкие пузырьки, которые вскоре лопаются, приводя к образованию эрозий (язвочек).
Системные проявления заболевания (повышение температуры до 39 – 40ºС) отмечаются у новорожденных или у пожилых, ослабленных больных. | Диагноз обычно выставляется на основании клинических данных и осмотра пациента. В отличие от бактерий, вирусы не растут на простых питательных средах и их нельзя обнаружить с помощью простого светового микроскопа (вирусные частицы в тысячи раз меньше бактерий), поэтому в особо тяжелых случаях для диагностики применяются специальные методы диагностики – электронная микроскопия, выращивание вирусов в куриных эмбрионах и так далее. |
| Опоясывающий лишай | Заболевание начинается с появления болей и зуда в области лица или шеи, соответствующей иннервации пораженным нервом. Через несколько дней на коже также появляются мелкие пузырьки, заполненные прозрачной или мутноватой жидкостью, после вскрытия которых образуются язвочки.
На протяжении всего периода заболевания сохраняется повышенная температура, общая слабость, головные боли и невралгии (боли по ходу пораженных нервов). |
| Грибковые инфекции | Каждое конкретное грибковое заболевание характеризуется определенными внешними проявлениями. К общим симптомам можно отнести очаговость поражения, зуд и образование чешуек, отсутствие эффекта от применения антибактериальных препаратов. | Ввиду схожести клинических проявлений диагноз грибкового заболевания выставляется только после лабораторного установления вида возбудителя инфекции (путем исследования соскобов и отпечатков с пораженного участка кожи). |
| Отит | - Боль в области уха – острая или жгучая, отдающая в зубы, в шею.
- Нарушение слуха – отмечается при перекрытии наружного слухового прохода (например, гнойными массами или из-за отека тканей), а также при повреждении барабанной перепонки и слуховых косточек.
- Чувство заложенности уха.
- Шум в пораженном ухе.
- Симптомы общей интоксикации.
| При наличии гнойного процесса берут пробу для анализа в лаборатории. При необходимости может назначаться рентген или компьютерная томография (иногда позволяет определить локализацию патологического процесса и выявить осложнения).
Если после выздоровления слух не восстанавливается, назначается аудиометрия (измерение остроты слуха). |
| Инфекционный тиреоидит | - Боль в области щитовидной железы (в передней части шеи, в области кадыка). Боль усиливается при пальпации, при поворотах и наклонах головы, может отдавать в челюсть, в область уха или затылка.
- Увеличение и уплотнение щитовидной железы.
- Покраснение кожи над очагом воспаления.
- Симптомы общей интоксикации (температура может повышаться до 40ºС).
| Клинических данных и результатов общего анализа крови обычно достаточно для установления диагноза. Уровни гормонов щитовидной железы (тироксина и трийодтиронина) в крови обычно не изменяются, поэтому не могут служить диагностическими критериями. |
| Остеомиелит | - Распирающая боль в области пораженной кости, резко усиливающаяся при прикосновении.
- Кожа над очагом воспаления красная, отечна, напряжена, ее температура повышена.
- Выраженные симптомы общей интоксикации.
- При прорыве гноя из кости в мягкие ткани может развиться флегмона.
| - Общий анализ крови – резкое увеличение количества лейкоцитов и повышение СОЭ.
- Рентгенологическое исследование и КТ – позволяют определить локализацию и распространенность гнойного процесса, характер поражения кости и окружающих тканей.
- Пункция кости – позволяет получить гнойные массы для исследования, а также снизить давление гноя на кость, что значительно уменьшает выраженность болей и способствует выздоровлению.
|
| Ранения головы и шеи | Через 1 – 2 дня после ранения отмечается отечность и болезненность тканей. Впоследствии в области раны могут появиться гнойные массы с неприятным запахом. При отсутствии лечения присоединяются и прогрессируют симптомы общей интоксикации. | Повышение количества лейкоцитов и СОЭ свидетельствуют о распространении гнойного процесса в организме. |
Диагностика инфекций ротовой полости
Чаще возникновение инфекций ротовой полости наблюдается у людей, которые не соблюдают личную гигиену, а также у курильщиков.
Диагностика инфекций полости рта
| Патология | Основные симптомы | Дополнительные исследования |
| Гингивит | - Кровоточивость, болезненность и зуд десен, усиливающиеся при прикосновении.
- Выраженное покраснение воспаленного участка десны.
- В области поражения могут появляться язвочки.
- Могут присутствовать системные проявления инфекции.
| Характерная клиническая картина и жалобы пациента позволяют поставить диагноз прямо в кабинете стоматолога. При подозрении на системную инфекцию назначается общий анализ крови и другие лабораторные исследования. При кариесе также назначается рентгенография зубов. |
| Инфекционный глоссит | - гиперемия (выраженное покраснение) языка;
- отечность;
- появление налета, трещин, изъязвлений;
- ощущение болезненности, зуда, жжения;
- нарушение восприятия вкуса;
- неприятный запах изо рта;
- нарушение речи;
- симптомы общей интоксикации.
|
| Кариес | - Наличие видимого дефекта зубной эмали (черного или темно-коричневого цвета).
- Болезненность зуба при жевании, а также при приеме горячей или холодной пищи.
- Неприятный запах изо рта.
|
| Стоматит | Симптоматика стоматита определяется вызвавшим его микроорганизмом.
В зависимости от возбудителя различают: - Грибковый стоматит. Характеризуется гиперемией и воспалением слизистой оболочки, а также появлением на ней белого, легко снимающегося налета.
- Вирусный стоматит. Характеризуется появлением на слизистой оболочке полости рта мелких пузырьков, после вскрытия которых образуются изъязвления.
- Бактериальный стоматит. Сопровождается неприятным запахом изо рта и характеризуется появлением на слизистой гнойничков, эрозий и язв. Сама слизистая отечна и гиперемирована, может кровоточить при прикосновении.
Системные проявления инфекции могут быть выражены в той или иной степени при любом виде заболевания. |
Диагностика инфекций дыхательных путей
Заболевания дыхательных путей могут привести к развитию весьма серьезных осложнений (
включая дыхательную недостаточность), поэтому своевременная их диагностика крайне важна.
Диагностика инфекций дыхательных путей
| Патология | Основные симптомы | Дополнительные исследования |
| Тонзиллит | - Боль в горле, усиливающаяся при глотании.
- Гиперемия и отечность ротоглотки и небных миндалин (гланд).
- Возможно появление налета на миндалинах (белого или желтоватого цвета).
- Появление гнойных пробок в миндалинах.
- Появление язвочек на поверхности миндалин.
- Выраженные симптомы общей интоксикации.
| Основой для постановки диагноза служит клиническая картина заболевания, лабораторные признаки инфекции (повышение СОЭ и количества лейкоцитов) и выявление гнойного налета на гландах (при тонзиллите). Обязательно назначаются забор материала (мазок из глотки) и определение вида возбудителя. |
| Фарингит | - першение и боль в горле;
- осиплость голоса;
- отек и покраснение задней стенки глотки;
- появление гнойного налета на задней стенке глотки;
- симптомы общей интоксикации.
|
| Ринит | - заложенность носа;
- покалывание и жжение в носу;
- обильное выделение слизи или гноя;
- боли и чувство распирания в области носовых пазух и лба;
- головные боли;
- частое чихание;
- симптомы общей интоксикации различной степени выраженности.
|
| Синусит |
| Скарлатина | - Выраженные симптомы интоксикации (температура тела может повышаться до 39ºС и более).
- Появление мелкой сыпи на кожных покровах по всему телу.
- Иногда отмечается тошнота и рвота.
- Боль в горле, усиливающаяся при глотании.
- Слизистая оболочка неба и задней стенки глотки воспалена, гиперемирована.
- Небные миндалины увеличены, покрыты белым налетом.
- Язык ярко-красный, также покрыт налетом.
|
| Туберкулез | | - Общий анализ крови. Выявляется анемия, снижение количества лейкоцитов менее 4 х 109/л.
- Аускультация (выслушивание) легких. Определяются влажные хрипы преимущественно в верхних отделах.
- Проба Манту (туберкулиновый тест). Данный тест заключается во внутрикожном введении туберкулина – вещества, в котором содержатся убитые (неопасные) микобактерии туберкулеза. Вызвать заболевание такая инъекция не может, однако обуславливает развитие характерного иммунного ответа. Если в организме человека нет микобактерий (то есть если он здоров), иммунный ответ будет умеренно выражен, что будет проявляться небольшим покраснением участка кожи вокруг места укола. Если же человек болеет туберкулезом, его иммунная система находится в состоянии борьбы с микобактериями, поэтому в месте введения туберкулина возникнет обширная гиперемия кожи, может отмечаться боль и жжение.
|
| Грипп | - Ярко выраженные симптомы общей интоксикации (слабость, озноб, сильные головные боли, ломота во всем теле и так далее).
- Температура тела может подниматься до 40ºС и выше.
- Боль и першение в горле.
- Мучительный сухой кашель.
- Заложенность носа.
| - Общий анализ крови. Отмечается снижение общего количества лейкоцитов, однако происходит повышение концентрации лимфоцитов и моноцитов. СОЭ нормальное или слегка увеличено.
- Лабораторная диагностика. Включает ряд методов (полимеразную цепную реакцию, иммуноферментный анализ и другие), позволяющих выделить вирусные компоненты.
- Рентгенография легких. Проводится при подозрении на вторичную бактериальную инфекцию (пневмонию), развившуюся вследствие ослабления защитных функций легких.
|
Диагностика системных инфекционных заболеваний
Системные инфекции опасны тем, что могут приводить к необратимому нарушению функций различных органов. Также стоит отметить, что начало лечения на ранних стадиях заболевания способствует более благоприятному течению и скорейшему выздоровлению.
Диагностика системных инфекций
| Патология | Основные симптомы | Дополнительные исследования |
| СПИД | Проявления СПИДа неспецифичны и характеризуются: - Появлением симптомов простудного заболевания во время инфицирования.
- Повышением температуры тела до 37 – 38ºС.
- Увеличением лимфоузлов, печени, селезенки.
- Истощением организма и снижением массы тела на последних стадиях заболевания.
- Повторными, тяжело протекающими инфекциями различных органов.
- Часто возникающими и быстропрогрессирующими опухолевыми заболеваниями.
| Диагностика ВИЧ-инфекции основана на лабораторных анализах (иммуноблоттинге, полимеразной цепной реакции и других), позволяющих выделить вирусные частицы или антитела, вырабатываемые организмом в ответ на внедрение вируса. |
| Инфекционный мононуклеоз | - повышение температуры тела до 38 – 40ºС;
- боль в горле;
- заложенность носа;
- увеличение небных миндалин;
- увеличение печени и селезенки;
- кожная сыпь (встречается не всегда);
- боли в области живота;
- возможна рвота.
| - Общий анализ крови. Повышение уровня лимфоцитов (более 40%) и моноцитов (более 10%). Также в крови определяются так называемые атипичные мононуклеары – лимфоциты, структура которых была изменена вирусом (повышение их количества до 10% и более является достоверным критерием мононуклеоза). СОЭ и количество лейкоцитов могут быть в норме или слегка повышены.
- Биохимический анализ крови. Определяется увеличение ферментов печени (аланинаминотрансферазы и аспартатаминотрансферазы) как результат повреждающего действия вируса на печеночные клетки.
- Специальные исследования. Для выявления вирусных частиц и антител к ним может применяться ПЦР (полимеразная цепная реакция), реакция иммунофлюоресценции и другие.
|
| Паротит (свинка) | - увеличение околоушных слюнных желез в размерах;
- припухлость и болезненность мягких тканей в области желез;
- повышение температуры тела до 40ºС;
- сухость во рту (из-за нарушения функции пораженных желез);
- симптомы поражения других органов (болезненное воспаление яичка у мужчин, тошнота и рвота и так далее).
| Для подтверждения диагноза необходимо выделить противовирусные антитела из крови пациента либо получить частицы вируса из биологических жидкостей организма (крови, слюны, спинномозговой жидкости, мочи). Для этого используется ПЦР, иммуноферментный анализ и другие методы исследования. |
| Цитомегалия | - Симптомы дыхательной инфекции. Характерно повышение температуры тела до 37 – 38ºС, общая слабость и повышенная утомляемость, насморк, головные боли и так далее.
- Кожные проявления. Характерны для детей и включают появление кожной сыпи, точечных кожных кровоизлияний, желтухи.
- Поражение других органов. Часто отмечается поражение печени (увеличение ее в размерах), легких, почек, слюнных желез, сопровождающееся нарушением их функции.
|
| Сифилис | - Твердый шанкр. Это плотная безболезненная язвочка, которая образуется в месте внедрения инфекции (обычно в области половых органов).
- Кожная сыпь. Кожа покрывается выпуклыми пятнами или пузырьками, внутри которых содержится большое количество возбудителей инфекции.
- Симптомы общей интоксикации. Может отмечаться незначительное повышение температуры, общая слабость.
- Признаки поражения различных органов и тканей. При прогрессировании заболевания могут поражаться суставы и хрящи, сердце, почки, нервная система и так далее.
| - Выявление бледной трепонемы (возбудителя заболевания). Проводится с помощью микроскопии (используется специальный темнопольный микроскоп). Также может применяться ПЦР, которая позволяет выделить ДНК трепонемы (дезоксирибонуклеиновую кислоту, являющуюся основой генетического аппарата).
- Выявление антител к антигенам возбудителя. Наиболее распространенной является реакция Вассермана, которая широко используется для скрининга сифилиса (диагностики заболевания до появления первых его симптомов).
|
Диагностика системных неинфекционных заболеваний
Не всегда удается сразу выяснить, какое заболевание привело к увеличению лимфоузлов шеи. Однако терапевтические мероприятия различаются при каждом из них, поэтому перед началом лечения необходимо провести полноценную диагностику.
Диагностика системных неинфекционных заболеваний
| Патология заболевания | Основные симптомы | Дополнительные исследования |
| Саркоидоз | - Поражение легких – одышка, сухой кашель, боли в грудной клетке.
- Поражение кожи – шелушение, образование плотных узелков и бляшек, появление язвочек, выпадение волос.
- Поражение сердца – аритмии, сердечная недостаточность.
- Нарушение зрения – является следствием воспаления различных структур глаза.
- Поражение желудочно-кишечного тракта – снижение аппетита, частые рвоты, запоры или диарея (понос).
- Поражение центральной нервной системы – нарушение чувствительности в различных участках кожи, параличи конечностей.
- Поражение костей – происходит размягчение костной ткани, что может стать причиной переломов.
| Диагноз выставляется на основании клинических проявлений и лабораторных данных. В общем анализе крови может отмечаться анемия, повышение уровня моноцитов, увеличение СОЭ (все эти данные неспецифичны и оцениваются лишь в комплексе с другими проявлениями).
При поражении определенных органов назначаются соответствующие исследования (рентген, КТ, ультразвуковые исследования и другие), позволяющие оценить степень нарушения их функции и назначить лечение. |
| Системная красная волчанка | - воспаление суставов;
- мышечные боли;
- кольцевидная кожная сыпь (часто шелушится);
- изъязвления на слизистых оболочках;
- светобоязнь;
- специфическая сыпь на лице (в форме бабочки);
- боль в груди при дыхании;
- судороги;
- психические расстройства (психозы).
| - Общий анализ крови. Повышение СОЭ и снижение количества всех клеток крови.
- Биохимический анализ крови. Повышение уровня белков острой фазы воспаления.
- Анализ мочи. Повышение уровня белка, лейкоцитов и эритроцитов.
- Специальные тесты. Позволяют выявить в крови пациента антитела к различным структурам человеческого организма (к ядрам клеток, к ДНК, к различным белкам).
|
| Аллергические реакции | - частое чихание;
- жжение и зуд в носу;
- обильное выделение жидкой слизи из носа;
- затрудненное дыхание (вплоть до приступов удушья);
- слезоточивость;
- кожные проявления (покраснение, зуд и жжение, отек);
- диарея или запор.
| Золотым стандартом в диагностике является выявление конкретного аллергена (вещества, вызывающего аллергию). После тщательного опроса пациента об обстоятельствах возникновения аллергических реакций выбирается группа «подозреваемых» аллергенов. Каждый из них (в растворенном виде) наноситься на отдельный участок кожи, после чего на коже делается небольшая царапина. В месте нанесения аллергена, являющегося причиной заболевания, у данного пациента будет отмечаться покраснение и отечность кожи, в то время как в области других проб никаких изменений не будет. |
Диагностика заболеваний системы крови
Диагностировать заболевания крови нужно как можно раньше, так как сроки начала лечения в данном случае играют крайне важную роль (
чем раньше оно начато, тем меньше опухолевых клеток имеется в крови пациента и тем больше шансов на выздоровление).
Диагностика заболеваний крови
| Патология | Основные симптомы | Дополнительные исследования |
| Лимфогранулематоз | - Поражение дыхательной системы – мучительный кашель, одышка.
- Поражение пищеварительной системы – затруднения при глотании, частые запоры.
- Поражение костей – снижение их прочности приводит к частым переломам.
- Поражение кроветворной системы – увеличение печени и селезенки.
- Симптомы общего истощения – снижение веса, повышенная утомляемость.
- Повышение температуры тела до 38 – 40ºС.
| - Общий анализ крови. Отмечается повышение количества моноцитов и снижение количества лимфоцитов. На поздних стадиях заболевания может отмечаться панцитопения (уменьшение количества всех клеток крови).
- Биохимический анализ крови. Увеличение концентрации белков острой фазы воспаления (С-реактивного белка, фибриногена и других).
- Биопсия лимфатического узла. При помощи специальной иглы берется образец ткани увеличенного лимфоузла, в котором обнаруживаются опухолевые клетки.
- Инструментальные исследования (рентгенография, КТ (компьютерная томография), ультразвуковое исследование (УЗИ)). Используются для определения степени поражения различных органов и систем.
|
| Хронический лимфолейкоз | - общая слабость;
- повышенная утомляемость;
- частые инфекционные заболевания;
- увеличение печени и селезенки;
- повышение температуры тела (до 37 - 38º);
- на поздних стадиях заболевания происходит снижение массы тела и общее истощение организма.
| - Общий анализ крови. Увеличение количества лейкоцитов и лимфоцитов, повышение СОЭ, анемия, на поздних стадиях – панцитопения.
- Миелограмма (исследование пунктата костного мозга). Отмечается уменьшение количества кроветворных клеток и их замещение опухолевыми.
- Иммунофенотипирование. Позволяет выявить специфические маркеры (антигены опухолевых клеток) в крови пациента.
|
Диагностика опухолей
На начальных этапах развития выявить опухоль довольно сложно, так как ее рост не сопровождается никакими клиническими проявлениями. Этим объясняется поздняя диагностика заболевания, когда лечение является довольно сложной задачей.
Симптомы опухолей появляются на более поздних стадиях и обусловлены: - Сдавливанием окружающих тканей. В процессе роста опухоль увеличивается и может достигать гигантских размеров, сдавливая близлежащие ткани и органы. Это приводит к нарушению функции последних, что может проявляться самыми разнообразными симптомами (в зависимости от пораженного органа).
- Метастазированием. В процессе роста опухолевые клетки могут разноситься с током крови по всему организму и закупоривать кровеносные сосуды в различных органах. Это приводит к ишемии (недостаточному кровоснабжению) последних, что сопровождается гибелью их клеток. Результатом является замещение погибших клеток рубцовой тканью, то есть в итоге пораженный орган утрачивает свою функцию.
Лабораторная диагностика опухолей включает: - Общий анализ крови – выявляет анемию, панцитопению, иногда повышение СОЭ и лимфоцитов.
- Биохимический анализ крови – часто отмечается повышение количества белков острой фазы воспаления, маркеров разрушения клеток печени (аланинаминотрансферазы, щелочной фосфатазы и других), уровня креатинина и мочевины (указывает на поражение почек).
- Инструментальные исследования. Рентгенологическое исследование, КТ и ультразвуковые методы диагностики позволяют определить расположение и размеры опухоли, а также степень повреждения различных органов.
- Биопсия. Позволяет выделить опухолевые клетки, что важно при назначении лечения.
В терминальных стадиях всех опухолей отмечается общее истощение организма, выраженная потеря в весе, полиорганная недостаточность (
то есть нарушение функционирования сразу нескольких жизненно важных органов), что приводит к смерти пациента.
Лечение инфекционных заболеваний головы и шеи
Обязательным условием эффективного лечения является остановка размножения патогенных микроорганизмов и удаление их самих и их токсинов из организма. В основном для этого используются медикаменты из различных фармакологических групп.
Важно помнить, что при воспалении регионарных лимфоузлов высока вероятность системного распространения инфекции, поэтому назначение противомикробных (
противовирусных, противогрибковых) препаратов считается обязательным.
Лечение инфекций кожи и мягких тканей
Основой лечения является медикаментозная терапия. Противомикробные препараты следует применять как системно, так и местно, нанося кремы и мази на кожу в области поражения.
Медикаментозное лечение инфекций кожи и мягких тканей
| Группа препаратов | Представители | Механизм лечебного действия | Способ применения |
| Антибактериальные препараты | Аугментин | Комбинированный препарат группы пенициллинов, защищенный клавулановой кислотой. Данная кислота защищает пенициллин от действия пенициллиназ – особых ферментов, вырабатываемых некоторыми бактериями, которые снижают эффективность данного антибиотика. Препарат действует бактерицидно (приводит к гибели бактерий, нарушая процесс образования бактериальных компонентов). | - Внутрь по 250 – 500 мг 3 раза в день.
- Внутривенно по 1200 мг 3 – 4 раза в сутки.
|
| Цефтриаксон | Бактерицидный антибиотик, эффективный в отношении многих бактерий. | - Внутримышечно по 500 – 1000 мг 2 – 4 раза в сутки. Максимальная суточная доза 4 грамма.
- Внутривенно по 2 грамма 1 раз в сутки.
|
| Эритромицин | Бактериостатический антибиотик широкого спектра действия. Повреждает генетический аппарат бактерий, тем самым останавливая процессы клеточного деления. | Внутрь по 250 – 500 мг 4 – 8 раза в сутки (в зависимости от тяжести инфекции). |
| Тетрациклиновая мазь | Тетрациклин – синтетический бактериостатический антибиотик широкого спектра действия, нарушающий работу генетического аппарата бактерий. | Мазь тонким слоем наносят на очаг инфекции 1 – 2 раза в сутки, после чего прикрывают стерильной марлевой салфеткой. |
| Противовирусные препараты | Ацикловир | Встраивается в ДНК вирусов, нарушая процесс их размножения. Эффективен при герпесе и опоясывающем лишае. | - Внутрь каждые 5 часов по 200 – 400 мг при простом герпесе и по 800 мг при опоясывающем лишае. Курс лечения 5 – 10 дней.
- Наружно наносить тонким слоем на пораженную кожу 4 – 6 раз в сутки. Курс лечения не более 10 дней.
|
| Противогрибковые препараты | Гризеофульвин | Подавляет процесс образования структурных компонентов патогенных грибов. | Внутрь в дозе 16 мг на килограмм массы тела в сутки в течение 3 – 4 недель. |
Хирургическое лечение Применяется при тяжелых гнойно-некротических процессах (
при глубокорасположенном абсцессе, флегмоне шеи). Целью операции является вскрытие очага инфекции, удаление всех гнойных масс и омертвевших тканей. После этого полость абсцесса несколько раз промывается растворами антибиотиков и дренируется (
в нее устанавливается специальная трубка, по которой в послеоперационном периоде будет оттекать скапливающаяся жидкость, а при необходимости через нее могут вводиться растворы антибиотиков).
Лечение отита
Лечение отита всегда включает консервативную терапию, а при необходимости проводится и хирургическое лечение. Также определенной эффективностью обладают физиопроцедуры, которые снижают активность воспалительного процесса и способствуют скорейшему рассасыванию гноя. Важно помнить, что при среднем отите рекомендуется соблюдать постельный режим, так как пребывание на холоде или на сквозняке может усугубить течение заболевания.
Медикаментозное лечение отита
| Группа препаратов | Представители | Механизм лечебного действия | Когда применять? |
| Антибиотики | Амоксиклав | Препараты широкого спектра, действующие бактерицидно. | Назначаются внутрь при бактериальных отитах. |
| Цефтриаксон |
| Анауран | Ушные капли, в состав которых входят антибактериальные препараты. | Капать в ухо по 5 капель каждые 8 – 12 часов в течение 5 – 7 дней. |
| Гаразон | Капать в ухо по 2 – 3 капли 3 – 4 раза в сутки. |
| Противогрибковые препараты | Флуконазол | Данные препараты нарушают процессы жизнедеятельности патогенных грибов, приводя к их гибели. | Внутрь по 200 – 400 мг 1 раз в сутки. |
| Кетоконазол | Внутрь по 200 мг 1 раз в сутки. Курс лечения до 8 недель. |
| Нитрофунгин | Применяется наружно. В растворе смачивают ватный тампон, который вставляют в наружный слуховой проход на несколько часов. |
| Клотримазол | Мазь наносится на поврежденный участок 2 – 3 раза в день. После нанесения мази ухо не мыть и не использовать другие препараты в течение нескольких часов. |
| Нестероидные противовоспалительные препараты (НПВП) | Парацетамол | Устраняют отек тканей и уменьшают выраженность болей в очаге воспаления. Также облегчают общее состояние пациента и снижают температуру тела. | Внутрь после еды по 500 мг 3 – 4 раза в сутки. |
| Нимесил | Внутрь по 100 мг 2 раза в сутки. Курс лечения не более 7 дней. |
К другим консервативным мероприятиям относятся: - Промывание наружного слухового прохода. С этой целью используется раствор фурацилина (антисептика, убивающего патогенные микроорганизмы), который с помощью шприца осторожно вводится в ухо. Процедура сопряжена с риском повреждения барабанной перепонки, поэтому должна выполняться врачом.
- Ультрафиолетовое облучение (УФО). Обладает антибактериальным и противовоспалительным действием.
- Ультравысокочастотная терапия (УВЧ). Улучшает циркуляцию крови в очаге воспаления и ускоряет процесс восстановления поврежденных тканей.
Хирургическое лечение Проводится при выраженном гнойном поражении барабанной полости, при формировании абсцесса или развитии флегмоны, а также при неэффективности медикаментозной терапии. Очаг инфекции вскрывают, удаляют гнойные массы и омертвевшие ткани, после чего в барабанную полость вводят растворы антисептиков.
Лечение инфекционного тиреоидита
Основой лечения инфекционного тиреоидита являются антибиотики широкого спектра действия (
цефалоспорины, эритромицин, гентамицин) и
НПВП (
нимесил, индометацин). Заместительная терапия тиреоидными гормонами обычно не проводится, так как функция железы не нарушена.
При негнойной форме заболевания медикаментозной терапии бывает достаточно, и пациент быстро идет на поправку. Сложнее вылечить гнойный тиреоидит, который часто осложняется формирование абсцесса щитовидной железы или даже флегмоны шеи. Данные осложнения являются абсолютными показаниями к операции - гнойный очаг вскрывают, удаляют гнойно-некротические массы и промывают растворами антисептиков. В послеоперационном периоде также обязательно лечение антибиотиками в течение не менее 14 дней.
При обширном поражении может быть удалена часть или целая доля железы, что может привести к снижению ее функциональной активности и уменьшению концентрации продуцируемых ею гормонов. В данном случае назначается заместительная терапия аналогами гормонов (
левотироксином, лиотиронином), доза которых высчитывается на основании уровня данных тироксина и трийодтиронина в крови пациента. Заместительная терапия проводится пожизненно.
Лечение остеомиелита
Лечение остеомиелита всегда должно быть комплексным (
медикаментозным, хирургическим и физиотерапевтическим), так как ни один из видов терапии самостоятельно не может обеспечить полного излечения.
Медикаментозное лечение Медикаментозное лечение должно начинаться с момента установления диагноза и проводиться на протяжении всего периода до операции и в течение минимум 2 – 4 недель после операции.
Лечение остеомиелита медикаментами
| Группа препаратов | Представители | Механизм лечебного действия | Способ применения |
| Антибиотики | Цефтриаксон | Антибактериальные препараты из разных групп, обладающие различными бактериостатическими и бактерицидными механизмами действия. Всегда назначается несколько антибиотиков одновременно в средних или максимальных дозах, чтобы обеспечить достаточную концентрацию препарата в очаге инфекции. |
| Эритромицин |
| Гентамицин |
| Левомицетин |
| НПВП | Нимесил | Механизм действия и дозировка описаны ранее. |
| Парацетамол |
| Наркотические болеутоляющие препараты | Морфин | Препарат из группы опиатов. Угнетает передачу боли на уровне центральных структур нервной системы. | Назначается при выраженных болях, которые не поддаются лечению НПВП. Морфин вводится подкожно в дозе 1мл 1% раствора. Препарат обладает рядом побочных эффектов, поэтому применяться может только в условиях стационара. |
| Антигистаминные препараты | Цетиризин | Поступление бактерий и их токсинов в кровоток, а также применение большого количества антибиотиков и других медикаментов может привести к чрезмерно выраженной активации иммунной системы и развитию аллергических реакций. Цетиризин предотвращает данное явление. | Внутрь по 10 мг 1 раз в сутки, запивая полным стаканом теплой воды. Принимать на протяжении всего периода лечения остеомиелита. |
Хирургическое лечение Пораженная кость разрезается, из нее удаляются гнойно-некротические массы. В кость устанавливаются две дренажные трубки, через которые в течение нескольких недель осуществляется промывание костного канала растворами антибиотиков. Когда гнойный процесс стихает (
о чем свидетельствует прекращение выделения гной по дренажным трубкам), производится повторная операция, во время которой закрывают костный дефект и ушивают рану. Также в процессе операции удаляются гнойные очаги в мышцах и других мягких тканях вокруг пораженной кости (
если таковые имеются).
Физиопроцедуры При остеомиелите назначают
электрофорез с антибактериальными и противовоспалительными препаратами, УФО (
ультрафиолетовое облучение),
УВЧ, лазеротерапию,
магнитотерапию. Данные процедуры снижают активность воспалительных процессов и способствуют скорейшему восстановлению тканей после операции.
Лечение инфекций ротовой полости
Обязательным условием в лечении и профилактике данной группы заболеваний является соблюдение гигиены полости рта. Если человек регулярно чистит зубы 2 раза в день, вероятность развития у него подобных заболеваний крайне мала.
Лечение гингивита
При легких формах заболевания бывает достаточно консервативных лечебных мероприятий, в то время как при изъязвлении слизистой десен и некрозе мягких тканей необходимо хирургическое лечение.
Консервативное лечение гингивита включает: - Удаление зубного налета. Проводится в кабинете у стоматолога с соблюдением всех правил гигиены и мер предосторожности, чтобы не травмировать десну и не занести дополнительную инфекцию.
- Лечение кариеса. Кариес может быть источником распространения бактериальной инфекции, что будет приводить к рецидивам (повторным обострениям) гингивита после окончания активного лечения.
- Местное антибактериальное лечение. Заключается в полоскании полости рта утром, после каждого приема пищи и перед сном. Для этого применяются 0,02% раствор фурацилина или 0,05% раствор хлоргексидина, которые можно приобрести в любой аптеке без рецепта. Также рекомендуется использовать противовоспалительные гели (например, асепта), которые нужно наносить на пораженный участок десны 3 раза в день. Данный препарат на основе прополиса обладает ранозаживляющим действием, а также снижает интенсивность болей в области воспаления.
- Системное применение антибиотиков. Обычно назначается при тяжелых формах заболевания в комплексе с хирургическим лечением. Назначаются антибиотики широкого спектра действия (пенициллины, азитромицин, левомицетин).
Хирургическое лечение Заключается в удалении некротизированных участков тканей, которое проводят под местным или общим обезболиванием. После операции проводятся все консервативные мероприятия, перечисленные выше.
Лечение инфекционного глоссита
Глоссит всегда развивается на фоне системных инфекционных заболеваний, травм или инфекций ротовой полости, поэтому лечебные мероприятия должны быть направлены не только на устранение воспаления, но и на лечение основного заболевания, так как, в противном случае, велика вероятность рецидива.
Лечение инфекционного глоссита включает: - Устранение причины заболевания. В зависимости от вида инфекции назначаются противовирусные (ацикловир, ганцикловир), антибактериальные или противомикробные (флуконазол, амфотерицин) препараты.
- Местное лечение. Заключается в соблюдении личной гигиены (то есть в регулярной чистке зубов). Кроме того, назначают промывание ротовой полости растворами антисептиков (фурацилином, хлоргексидином), настойками шалфея, календулы и других трав, обладающих противомикробным и противовоспалительным действием.
- Болеутоляющие препараты. НПВП (например, нимесил) назначаются в течение всего периода заболевания.
- Иммуностимуляторы (иммунал). Обычно назначаются детям или пожилым, ослабленным больным с целью укрепления иммунной системы.
- Хирургическое лечение. Применяется в запущенных случаях, когда развивается флегмона. Производится разрез языка и удаление гнойных масс и омертвевших тканей. Операция выполняется под общим наркозом, то есть пациент ничего не чувствует и не помнит.
Лечение кариеса
Лечение кариеса заключается в удалении поврежденных тканей зуба и восстановлении его целостности. При этом характер лечебных мероприятий различается в зависимости от глубины поражения и наличия осложнений.
Лечение кариеса в зависимости от глубины поражения зуба
| Степень кариеса | Характер повреждения зуба | Лечебные мероприятия |
| Стадия мелового пятна | Характеризуется изменением цвета эмали и началом разрушительных процессов в ней. | - Удаление зубного налета при помощи специальных инструментов.
- Восстановление зубной эмали (реминерализация). Для этого зубы обрабатываются специальными растворами (глюконатом кальция, фторидом натрия).
|
| Поверхностный кариес | Более глубокое повреждение эмали. | При повреждении более глубоких структур зуба удаление кариозного процесса производится с помощью специальной бормашины. Образовавшееся пространство несколько раз промывается растворами антисептиков, после чего пломбируется (заполняется особым веществом, по плотности не уступающим тканям зуба). Данная процедура относительно безболезненна, однако большинство пациентов предпочитают применение местного обезболивания. |
| Средний кариес | Повреждение дентина (костного вещества зуба). |
| Глубокий кариес | Патологический процесс достигает пульпы зуба (соединительной ткани, в которой располагаются нервы и сосуды). |
| Осложненный кариес | Развиваются осложнения – пульпит, периодонтит (воспаление структур, удерживающих зуб в челюсти) и другие. | При повреждении пульпы зуба обычно производится депульпация, то есть удаление нервов и сосудов, питающих зуб. Данная процедура всегда выполняется под местным обезболиванием. После удаления разрушенных тканей врач удаляет нерв из нервного канала, после чего пломбирует его. Обязательно назначается рентгенографическое исследование, для того чтобы убедиться, что весь канал заполнен пломбой. |
Лечение стоматита
У людей с нормально работающей иммунной системой стоматит может проходить самостоятельно в течение 5 – 7 дней. Если же этого не происходит, если поражение слизистой оболочки прогрессирует, и присоединяются признаки системной инфекции, необходимо начинать лечение, основу которого составляет уничтожение возбудителя и стимуляция восстановительных процессов в слизистой оболочке.
Медикаментозное лечение инфекционного стоматита
| Группа препаратов | Представители | Механизм лечебного действия | Способ применения и дозы |
| Антисептики | Фурацилин | Нарушают целостность клеточной мембраны бактерий, приводя к их гибели. | Промывать полость рта данными растворами следует 2 – 3 раза в сутки. |
| Хлоргексидин |
| Лизоамидаза | Ферментный препарат, разрушающий структурные компоненты бактерий. | 2 раза в сутки полоскать рот раствором лизоамидазы в течение 10 – 15 минут. |
| Антибиотики | Амоксиклав | Механизм действия и дозировка описаны ранее. Антибиотики следует принимать не менее 7 – 10 дней подряд и не менее 3 дней после исчезновения клинических проявлений заболевания. В противном случае часть бактерий может выжить, после чего у них появится устойчивость к данному виду антибиотика. |
| Цефтриаксон |
| Эритромицин |
| Противовирусные препараты | Ацикловир | Нарушает процесс образования вирусных частиц в клетках человека. | Внутрь по 200 – 300 мг 3 – 5 раз в сутки. |
| Противогрибковые препараты | Флуконазол | Механизм действия и дозировка описаны ранее. |
| Кетоконазол |
| Местные противовоспалительные препараты | Танин | Обладает противовоспалительным действием. Образует на поверхности дефекта пленку, которая защищает слизистую оболочку от повреждения. | Порошок растворяется в теплой кипяченой воде в пропорции 1г на 100 мл. Раствором необходимо полоскать полость рта 2 – 3 раза в сутки. |
Лечение инфекций дыхательных путей
Особую опасность данные инфекции представляют для детей, у которых еще не развита иммунная система, а также для пожилых и ослабленных пациентов, чьи защитные силы уже частично истощены.
Лечение тонзиллита и фарингита
Лечение острого тонзиллита и фарингита преимущественно медикаментозное, его целью является ликвидация инфекции и устранение воспалительных явлений. При хроническом тонзиллите также применяются антибактериальные препараты, однако радикальным методом считается хирургическое удаление миндалин.
Медикаментозное лечение тонзиллита включает: - Антибиотики – аугментин, цефотаксим, меропенем.
- Растворы антисептиков (для полоскания горла) – хлоргексидин, фурацилин.
- Местные противомикробные препараты – трахисан, терафлю.
- НПВП – индометацин, парацетамол, мелоксикам.
- Антигистаминные препараты – цетиризин, лоратадин.
Немедикаментозное лечение тонзиллита включает: - Постельный режим. В течение всего активного периода заболевания следует соблюдать постельный режим, так как активные движения могут привести к развитию осложнений со стороны опорно-двигательного аппарата, почек и других органов.
- Удаление гнойных пробок с миндалин. Для этого можно воспользоваться подручными средствами (ватным тампоном) либо прибегнуть к помощи специалиста. В медицинском учреждении пробки могут быть удалены путем промывания миндалин или с помощью вакуумного аппарата.
- Физиотерапевтические процедуры. Для удаления гнойных пробок может применяться ультразвуковая терапия, ультрафиолетовое или лазерное облучение, обладающее выраженным бактерицидным (убивающим бактерии) действием, а также улучшающие циркуляцию крови в очаге воспаления.
- Удаление миндалин. Данный метод позволяет раз и навсегда решить проблему тонзиллита. Удалить миндалины можно с помощью обычного скальпеля, лазера или холодового воздействия (путем криодеструкции). Последние два метода характеризуются наименьшей травматичностью и более быстрым заживлением послеоперационной раны.
Лечение ринита и синусита
Ринит и синусит практически всегда развиваются одновременно, поэтому лечебные мероприятия при данных заболеваниях схожи.
Медикаментозное лечение ринита и синусита включает: - Противовирусные препараты (кагоцел). Данный препарат эффективен при неосложненных вирусных инфекциях верхних дыхательных путей. Он стимулирует выработку в организме человека интерферона – вещества, обладающего мощной неизбирательной противовирусной активностью. Другими словами, данный препарат повышает устойчивость организма перед вирусами, что препятствует прогрессированию ринита и способствует скорейшему выздоровлению.
- НПВП (парацетамол). Применяется при выраженных проявлениях системной интоксикации (при повышении температуры тела, сильных головных болях, общей слабости). Стоит отметить, что применение препаратов из данной группы снижает активность естественных защитных механизмов, поэтому не следует принимать их, если температура тела ниже 38ºС.
- Местные сосудосуживающие препараты (ксилометазолин). Данные лекарства продаются в виде спреев или капель для носа. Их действие обусловлено сужением кровеносных сосудов слизистой оболочки, что уменьшает отек и способствует оттоку слизистого содержимого из носовых пазух, препятствуя, таким образом, развитию гнойных осложнений.
- Местные противовоспалительные препараты (протаргол). Нанесение данного препарата на воспаленную слизистую оболочку носа приводит к формированию особой пленки, которая защищает ее от дальнейшего повреждающего действия. Также оказывает противовоспалительное и антибактериальное действие (содержит частицы серебра, которые губительно воздействуют на патогенные бактерии).
- Антибиотики (аугментин, цефуроксим). Принимаются при наличии гнойных осложнений, а также в профилактических дозах, чтобы предотвратить возникновение осложнений. Дело в том, что вирусы в процессе развития разрушают слизистые оболочки верхних дыхательных путей, тем самым создавая благоприятные условия для присоединения различных бактерий.
Хирургическое лечение Назначается в тех случаях, когда медикаментозная терапия неэффективна либо не может обеспечить полного выздоровления пациента.
Хирургическое лечение показано: - При гипертрофическом рините. В данном случае происходит чрезмерное разрастание слизистой оболочки полости носа, что значительно затрудняет носовое дыхание. Удалить данные разрастания можно лазером или скальпелем.
- При скоплении гноя в пазухах носа. В данном случае специальной иглой прокалывается стенка пораженной пазухи и из нее шприцем высасываются гнойные массы, после чего полость ежедневно промывается растворами антисептиков до полного выздоровления пациента.
Лечение скарлатины
Основным этапом лечения
скарлатины является применение антибактериальных препаратов. При правильном выборе антибиотика облегчение состояния пациента отмечается уже на 2 – 3 день. Однако стоит помнить, что недостаточное по продолжительности применение антибактериальных препаратов может привести к развитию устойчивости бактерий к данному антибиотику, поэтому медикаментозное лечение скарлатины следует продолжать в течение не менее 7 – 10 дней.
Лечение скарлатины антибиотиками
| Группа антибиотиков | Представители | Способ применения и дозы |
| Пенициллины | Аугментин | Внутрь, 3 раза в сутки.
Рекомендуемые дозы: - Детям от 1 до 2 лет – по 62,5 мг.
- От 2 до 7 лет – по 125 мг.
- От 7 до 12 лет – по 250 мг.
- Старше 12 лет – по 500 мг.
- При тяжелой инфекции – по 1 грамму через каждые 12 часов.
|
| Амоксиклав | Внутрь, 3 раза в день.
Рекомендуемые дозы:
- Детям до 12 лет – по 10 – 15 мг/кг.
- Детям старше 12 лет – по 250 – 500 мг.
|
| Цефалоспорины | Цефуроксим | - Взрослым – по 750 – 1500 мг 3 раза в сутки внутривенно или внутримышечно.
- Детям – по 10 – 35 мг/кг 3 раза в сутки.
|
| Линкозамиды | Клиндамицин | - Детям – 3 – 10 мг/кг 3 – 4 раза в сутки внутримышечно или внутривенно.
- Взрослым – 150 – 300 мг 2 – 4 раза в сутки внутримышечно или внутривенно.
|
Помимо антибиотиков в лечении скарлатины применяется симптоматическая терапия – НПВП,
антигистаминные препараты, промывание носоглотки растворами антисептиков и так далее. В период выздоровления также назначаются физиопроцедуры – УФО, УВЧ, магнитотерапия.
Лечение туберкулеза
Лечение туберкулеза комплексное и длительное, требующее сотрудничества между пациентом и лечащим врачом. Если пациент не будет регулярно принимать препараты в течение всего срока лечения, а также не начнет вести здоровый образ жизни – лечение не даст абсолютно никаких результатов.
Немедикаментозное лечение туберкулеза включает: - Соблюдение режим труда и отдыха. Больным следует отказаться от тяжелого физического труда, регулярно высыпаться и вести здоровый образ жизни, ежедневно прогуливаться на свежем воздухе.
- Полноценное питание. Туберкулез никогда не развивается у здорового человека с нормально функционирующей иммунной системой. Полноценное и рациональное питание помогает восстановить силы ослабленного организма, что даст ему возможность бороться с распространением инфекции.
- Отказ от вредных привычек. Курение и злоупотребление алкогольными напитками неблагоприятно влияет на иммунную систему и на весь организм в целом.
Лечение туберкулеза антибиотиками
| Название препарата | Механизм лечебного действия | Способ применения и дозы |
| Изониазид | Угнетает образование структурных компонентов клеточной стенки микобактерий туберкулеза. | Внутрь по 300 мг ежедневно или по 600 мг через каждые 3 дня. |
| Рифампицин | Повреждает генетический аппарат микобактерий, что приводит к их гибели. | Внутрь по 600 мг ежедневно. |
| Стрептомицин | Блокирует процессы деления микобактерий туберкулеза и обуславливает их гибель. | Внутрь по 15 мг/кг ежедневно. |
| Этамбутол | Нарушает процессы обмена веществ в микобактериях туберкулеза, что приводит к их гибели. | Внутрь по 15 – 25 мг/кг в сутки. |
Медикаментозное лечение должно проводиться непрерывно по определенным схемам в течение 6 – 8 месяцев. При длительном перерыве лечение должно начинаться сначала.
Лечение гриппа
Лечение гриппа проводится противовирусными препаратами. Важно помнить, что чем раньше оно начато, тем более эффективным является и тем меньше вероятность развития осложнений. Также в период обострения следует соблюдать строгий постельный режим, употреблять много теплого питья (
до 3 – 4 литров в сутки), полноценно питаться.
Медикаментозное лечение гриппа
| Название препарата | Механизм лечебного действия | Способ применения и дозы |
| Тамифлю (осельтамивир) | Угнетает активность структурных компонентов вируса, ответственных за его проникновение в клетки эпителия дыхательных путей, тем самым препятствуя его распространению в организме. | Внутрь по 75 мг 2 раза в сутки. Курс лечение 5 дней. |
| Римантадин | Угнетает процесс размножения вируса в клетке, а также активирует противовирусную защиту организма (повышает выработку интерферона). | Внутрь по 100 мг 2 раза в сутки. Курс лечения 5 – 7 дней. |
| Арбидол | Препятствует проникновению вирусов в клетки, а также стимулирует выработку интерферона. | Принимать внутрь каждые 6 часов в течение 5 дней.
Рекомендуемые дозы: - От 3 до 6 лет – по 50 мг.
- От 6 до 12 лет – по 100 мг.
- От 12 лет и старше – по 200 мг.
|
Симптоматическое лечение включает применение противовоспалительных и антигистаминных препаратов, сосудосуживающих спреев для носа. При присоединении бактериальной инфекции назначаются антибиотики.
Лечение системных инфекционных заболеваний
![]()
При лечении заболеваний из данной группы важно не только бороться с инфекцией, но и своевременно и адекватно проводить лечение осложнений со стороны различных органов и систем.
Лечение СПИДа
Эффективного лечения, позволяющего раз и навсегда избавиться от данного заболевания, на сегодняшний день, не существует. Основной целью медикаментозной терапии является замедление скорости размножения вирусов, что позволит сохранить функциональную активность иммунной системы на определенный период времени.
Медикаментозное лечение СПИДа
| Название препарата | Механизм лечебного действия | Способ применения и дозы |
| Зидовудин | Данные препараты блокируют процессы размножения и распространения ВИЧ (вируса иммунодефицита человека), тем самым, замедляя прогрессирование заболевания. | Внутрь по 200 мг 6 раз в сутки. |
| Невирапин | Внутрь в начальной дозе 200 мг 1 раз в сутки. Через 2 недели увеличивают кратность приема до 2 раз в сутки в такой же дозе. |
| Индинавир | Внутрь по 800 мг 3 раза в сутки. Принимать препарат следует как минимум за 1 час до или через 2 часа после еды, запивая полным стаканом теплой воды или молока. |
| Энфувиртид | Вводится подкожно в области плеча, бедра или передней стенки живота по 90 мг каждые 12 часов. Место введения препарата следует каждый раз менять, чтобы в зоне укола не было аллергических явлений (покраснения и отечности кожи). |
Симптоматическое лечение заключается в борьбе с сопутствующими инфекциями и опухолями на последних стадиях заболевания. Назначаются противоопухолевые, антибактериальные и противогрибковые препараты, однако частота рецидивов заболеваний постоянно увеличивается, а число развивающихся осложнений растет, что в конечном итоге неминуемо приводит к смерти пациента.
Лечение инфекционного мононуклеоза и паротита
Специфического лечения, направленного на уничтожение возбудителей данных заболеваний, на сегодняшний день, не существует. Больным назначается общеукрепляющая и противовоспалительная терапия, а также проводится лечение различных осложнений. В течение острого периода заболевания показан строгий постельный режим, избегание
переохлаждения и переутомления. Назначается полноценное сбалансированное питание 4 – 5 раз в сутки (
малыми порциями).
Медикаментозное лечение при инфекционном мононуклеозе
| Группа препаратов | Представители | Механизм действия и особенности использования |
| НПВП | Ибупрофен | Механизм действия был описаны ранее. Препараты назначаются с целью уменьшения выраженности системных воспалительных явлений, что снижает риск повреждения внутренних органов и развития осложнений. |
| Парацетамол |
| Стероидные противовоспалительные препараты | Преднизолон | Гормональный препарат, оказывающий противовоспалительное и иммуносупрессивное действие (угнетает активность иммунной системы, тем самым, снижая вероятность повреждения тканей собственного организма). Доза и кратность применения определяется индивидуально в зависимости от выраженности воспалительных явлений. |
| Антигистаминные препараты | Цетиризин | Механизм действия и способы использования были описаны ранее. |
| Лоратадин |
| Витамины | Витамин С | Необходим для синтеза гормонов, аминокислот и для многих других процессов. |
| Витамины группы В | Участвуют в процессах кроветворения, функционирования нервной системы и во многих других жизненно важных процессах. |
| Витамин РР | Является необходимым компонентом для работы многих ферментных систем организма. |
| Антибиотики | Амоксиклав | Назначаются для лечения сопутствующих бактериальных инфекций, являющихся частым осложнением мононуклеоза. |
| Цефтриаксон |
| Тетрациклин |
Лечение цитомегалии
Для этиотропного (
направленного на устранение причины) лечения заболевания применяются препараты интерферонов, введение которых повышает общий противовирусный иммунитет организма. При поражении дыхательной, сердечно-сосудистой и других систем проводится соответствующая терапия.
Интерфероны, применяемые при цитомегалии
| Название препарата | Способ применения |
| Человеческий лейкоцитарный интерферон | Содержимое ампулы разводится теплой кипяченой водой и закапывается по 2 – 3 капли в каждую ноздрю с интервалом в 2 часа. Длительность лечения – 2 суток. |
| Вэллферон | Вводится внутримышечно в дозе 500 тысяч Международных Единиц (МЕ). Лечение проводится ежедневно в течение 2 недель. |
| Виферон | Мазь или гель наносят на поврежденные участки кожи 4 – 5 раз в день. Курс лечения составляет 1 неделю. |
| В виде ректальных свечей вводят по 1 миллиону МЕ 2 раза в сутки в течение 10 дней. |
Лечение сифилиса
Основным этапом лечения сифилиса является применение антибиотиков из группы пенициллинов, так как бледная трепонема чувствительна к ним. Другие антибактериальные препараты (
макролиды, тетрациклины) назначаются редко, при наличии у пациента аллергии на пенициллины.
Медикаментозное лечение сифилиса
| Группа препаратов | Представители | Механизм лечебного действия | Способ применения и дозы |
| Пенициллины | Бициллин-3 | Комбинированный препарат, включающий соли бензилпенициллина. Нарушает процесс образования клеточной стенки трепонем, что приводит к их гибели. | Вводится только внутримышечно в дозе 1,8 миллиона Единиц Действия (ЕД) 2 раза в неделю. Курс лечения состоит из 7 уколов. |
| | Бициллин-5 | Комбинированный препарат длительного действия, состоящий из солей бензилпенициллина. | Вводится внутримышечно: - Детям – по 600 тысяч ЕД каждые 3 недели.
- Взрослым – по 1,5 миллиона ЕД раз в месяц.
|
| Препараты висмута | Бисмоверол | Блокирует ферментные системы бледных трепонем, препятствуя их дальнейшему размножению. | Вводится внутримышечно 2 – 3 раза в неделю: - Детям – по 0,1 – 0,8 мл.
- Взрослым – по 1,5 мл.
|
| Иммуностимуляторы | Пирогенал | Повышает общую устойчивость организма, активирует клетки иммунной системы, усиливая выраженность иммунных реакций в ответ на внедрение патогенных микроорганизмов. | Препарат вводят внутримышечно 2 – 3 раза в неделю. Доза подбирается индивидуально в каждом конкретном случае (в зависимости от переносимости пациентом). |
Лечение системных неинфекционных заболеваний
![]()
Лечение данных заболеваний должно начинаться как можно раньше, потому что прогрессирование воспалительных реакций в организме может привести к повреждению легких, сердца, опорно-двигательного аппарата и других органов.
Лечение саркоидоза
Так как точная причина заболевания не установлена, этиотропного лечения также не существует. Больным назначается симптоматическая терапия, целью которой является замедление прогрессирования болезни, а также проводится лечение развивающихся осложнений со стороны различных органов.
Медикаментозное лечение саркоидоза
| Группа препаратов | Представители | Механизм лечебного действия | Способ применения и дозы |
| Стероидные противовоспалительные препараты | Преднизолон | Обладает выраженным противовоспалительным действием. | Внутрь по 0,5 – 1 мг/кг каждый день. По мере стихания воспалительных явлений суммарная суточная доза уменьшается на 5 мг каждые полтора – два месяца. Курс лечения – до года. |
| Цитостатики | Метотрексат | Препараты из данной группы блокируют процессы клеточного деления в организме человека, тем самым снижая чрезмерно выраженную активность иммунной системы при саркоидозе. | Внутрь в дозе 10 – 25 мг каждые 7 дней. |
| НПВП | Диклофенак | Механизм действия описан ранее. Назначаются в комплексе с гормональными препаратами. | Внутрь по 25 – 50 мг каждые 8 часов. |
| Мелоксикам | Внутрь по 7,5 мг 1 – 2 раза в сутки. |
Хирургическое лечение Назначается при выраженном повреждении легких (
возможна пересадка легкого), при развитии
кровотечений из желудочно-кишечного тракта, для удаления чрезмерно увеличенной селезенки и так далее. Важно понимать, что в данном случае операции не помогут излечиться от заболевания, а лишь снизят выраженность осложнений.
Некоторыми авторами описаны попытки лечения саркоидоза с помощью радиационного облучения, которые дали положительный результат, однако, на сегодняшний день, данный метод не нашел широкого применения из-за высокого риска развития тяжелых осложнений.
Лечение системной красной волчанки
Основным условием лечения всех ревматологических заболеваний является снижение системных воспалительных явлений в организме, что достигается путем назначения медикаментов из различных групп.
Медикаментозное лечение красной волчанки
| Группа препаратов | Представители | Способ применения и дозы |
| Стероидные гормоны | Преднизолон | Внутрь в дозе 0,5 – 1 мг/кг. |
| НПВП | Нимесил | Принимаются в течение непродолжительных периодов в обычных дозах, описанных ранее. |
| Мелоксикам |
| Цитостатики | Метотрексат | Внутрь в начальной дозе 7,5 мг в неделю. |
| Биологические препараты | Инфликсимаб | Данные препараты избирательно блокируют фактор некроза опухолей, который играет важную роль в развитии воспалительных реакций в организме. Назначаются в дозе 3 мг/кг 1 раз в неделю. |
| Адалимумаб | Вводится подкожно в дозе 40 мг каждые 14 дней. |
Из немедикаментозных методов лечения внимания заслуживают мероприятия по экстракорпоральному (
вне организма) очищению крови (
например, плазмаферез). Суть метода заключается в том, что кровь проходит через специальный аппарат, в котором происходит отделение плазмы и содержащихся в ней антител, а эритроциты и другие клетки возвращаются в кровяное русло.
Лечение аллергии
Основным условием успешного лечения тяжелых аллергий является полное исключение контакта пациента с аллергеном. В периоды обострения (
например, в весенний период при аллергии на цветочную пыльцу) рекомендуется максимально ограничить пребывание в садах и лесах. Для предотвращения появления и устранения симптомов аллергии назначаются противовоспалительные (
стероидные и нестероидные) и антигистаминные препараты, которые снижают выраженность и длительность приступов аллергических реакций.
Эффективным методом лечения является введение в организм больного специальных антител, которые связывают белок крови иммуноглобулин Е (
IgE), ответственный за развитие острых аллергических реакций. При его связывании концентрация свободного белка в крови уменьшится, что значительно ослабляет выраженность клинических проявлений аллергии при контакте с аллергеном.
Лечение заболеваний системы крови и опухолей
![]()
Лечение данных заболеваний описывается в одном разделе, так как принципы их развития и терапии во многом схожи. Основной задачей при этих заболеваниях является замедление процесса размножения атипичных (
опухолевых) клеток, удаление их из организма и лечение развившихся осложнений. С этой целью применяются различные противоопухолевые препараты и другие методы лечения.
Медикаментозное лечение болезней крови и опухолей
| Препараты | Механизм лечебного действия | Способ применения и дозы |
| Азатиоприн | Повреждают генетический аппарат клеток, что приводит к прекращению процесса их деления. | Внутрь в дозе 1,5 – 2,5 мг/кг. Принимается ежедневно в течение длительного времени. |
| Блеомицин | Внутривенно или внутримышечно в дозе 10 – 15 мг на 1 квадратный метр поверхности тела (мг/м2). |
| Этопозид | Внутрь по 50 мг/м2 в течение 3 недель. Курс лечения повторяется через месяц. |
| Циклофосфамид | Избирательно повреждает генетический аппарат опухолевых клеток, вызывая при этом меньше побочных реакций со стороны организма. | Внутривенно в дозе 50 – 100 мг/м2 в течение 2 – 3 недель. |
Немедикаментозное лечение включает: - Радиационное облучение – в некоторых случаях позволяет значительно снизить размеры опухоли.
- Хирургическое удаление – проводится в том случае, если опухоль не проросла в жизненно важные органы или крупные кровеносные сосуды, а также при отсутствии метастазов за пределы регионарных лимфатических узлов.
- Переливание препаратов крови (эритроцитов, тромбоцитов, плазмы) – для коррекции анемии и панцитопении.
![]()
Как понять, увеличены ли лимфоузлы на шее?
Понять, увеличены ли шейные лимфоузлы достаточно просто. В нормальных условиях ни одна группа лимфоузлов (
кроме подчелюстных) пальпаторно не определяется. Если пациенту или врачу удалось их пропальпировать (
нащупать), значит, они увеличены.
Лимфатические узлы шеи включают несколько групп регионарных лимфоузлов, играющих роль своеобразных фильтров на пути лимфы, оттекающей от всех органов и тканей головы и шеи. Структурно каждый из них представляет собой густую трехмерную сеть с мельчайшими щелевидными пространствами, через которые просачивается лимфа. Основная масса лимфоузла представлена лимфоцитами – клетками иммунной системы, ответственными за выявление «чужих» агентов в организме и развитие характерных защитных реакций.
Если в какой-либо области возникнет инфекционный или опухолевый процесс, патогенные бактерии и опухолевые клетки непременно попадают в ближайший лимфоузел, вызывая в нем усиленную пролиферацию (
размножение) лимфоцитов и развитие воспалительного процесса. Следовательно, увеличение той или иной группы лимфоузлов шеи может дать важную информацию о первичном расположении очага заболевания.
В области головы и шеи выделяют: - Заушные лимфоузлы. Располагаются кзади от ушной раковины. Чтобы их пропальпировать, необходимо слегка прижать кожу в заушной области пальцами, после чего вращательными движениями ощупать ее.
- Околоушные лимфоузлы. Располагаются преимущественно кпереди от ушной раковины. При пальпации пальцы должны перемещаться вниз и вперед по направлению к углу нижней челюсти. Определение заушных или околоушных лимфоузлов может свидетельствовать о наличии патологии волосистой части головы или ушной раковины.
- Затылочные лимфоузлы. Располагаются на границе головы и шеи. Для их выявления обе ладони следует приложить к ушам, а пальцами провести одновременное прощупывание затылочной области. Определение увеличенных лимфоузлов может свидетельствовать о наличии патологии в затылочной области головы.
- Подчелюстные лимфоузлы. Располагаются на внутренней границе нижней челюсти. Пальпацию данных лимфоузлов лучше проводить с чьей-то помощью. Исследуемый садится на стул и слегка сгибает голову, стараясь максимально расслабить мышцы шеи. Исследователь становится спереди, прижимает пальцы обеих рук к мягким тканям подбородочной области. Затем он слегка прижимает пальцы к краям нижней челюсти, пропуская между ними мягкие ткани. Лимфоузлы проскользнут между пальцами в виде небольших эластичных образований, при этом в норме пациент не будет испытывать никаких болезненных ощущений. Болезненное или чрезмерно выраженное (более 1 см в диаметре) увеличение лимфоузлов данной группы может указывать на патологию в области лица, ротовой полости или слюнных желез.
- Подподбородочные лимфоузлы. Для их пальпации следует слегка согнуть голову, после чего скользящим движением провести пальцем по мягким тканям по направлению к подбородку. Выявление лимфоузлов может говорить о патологии в области подбородка или нижней губы.
- Поверхностные шейные лимфоузлы. Делятся на передние и боковые. Для их пальпации нужно расслабить мышцы шеи, после чего последовательными скользящими движениями ощупать передние (от угла нижней челюсти до ключицы) и боковые (от ушной раковины вниз) поверхности шеи. Воспаление данных лимфоузлов может говорить о наличии инфекции в области кожи шеи.
- Глубокие шейные лимфоузлы. Расположены преимущественно в глубоких отделах шеи, поэтому пропальпировать их не представляется возможным. Об их выраженном увеличении могут свидетельствовать такие симптомы как осиплость голоса, затруднение дыхания и проглатывания пищи, что будет обусловлено сдавливанием голосовых связок, гортани и пищевода.
Опасно ли увеличение лимфоузлов на шее при беременности?
Воспаление шейных лимфоузлов во время
беременности, несомненно, должно считаться более опасным, чем в обычном состоянии. В первую очередь это объясняется тем, что иммунная система беременной женщины изначально ослаблена, поэтому любая инфекция будет переноситься тяжелее, чем в норме.
Во-вторых, опасность заключается в невозможности адекватного и полноценного лечения беременной женщины в случае прогрессирования инфекционных заболеваний, так как многие антибактериальные препараты могут проникать через плацентарный барьер и наносить вред растущему плоду.
В-третьих, некоторые инфекционные заболевания матери, вызывающие увеличение лимфоузлов, также могут передаваться плоду, приводя к появлению аномалий развития или его внутриутробной гибели. При любом, даже незначительном увеличении шейных лимфоузлов во время беременности следует как можно скорее обратиться к врачу и установить причину заболевания, а при необходимости принять меры по его устранению.
Заболеваниями матери, представляющими угрозу для плода, могут быть: - Цитомегаловирусная инфекция. Вирусное заболевание, характерное для людей с ослабленным иммунитетом и проявляющееся повреждением различных органов и тканей и генерализованным (по всему телу) воспалением лимфоузлов. Ребенок может заразиться как внутриутробно, так и при кормлении грудью.
- Инфекционный мононуклеоз. Вирусное заболевание, характеризующееся лихорадкой, увеличением печени, селезенки и многих групп лимфоузлов. Может перейти от матери к ребенку во время родов, а также при непосредственном их контакте в будущем.
- Сифилис. Бактериальное заболевание, возбудитель которого (бледная трепонема) может проникнуть через сосуды плаценты и поразить плод во внутриутробном периоде, что приведет к врожденному сифилису.
- Системная красная волчанка. Данное ревматологическое заболевание не передается от матери к плоду, однако может вызвать целый ряд осложнений во время самой беременности (наиболее опасными являются отслойка плаценты, внутриутробная гибель плода, выкидыш).
- СПИД (синдром приобретенного иммунодефицита). Научными исследованиями доказано, что ВИЧ (вирус иммунодефицита человека) передается плоду во время внутриутробного развития лишь в 15% случаев. Данный показатель можно снизить, если в течение всего периода беременности принимать противовирусные препараты, которые способны замедлить процесс размножения вируса. Однако стоит помнить, что ребенок может заразиться во время родов (контактируя с кровью матери), а также в первые дни жизни во время кормления грудью.
Когда можно прогревать воспаленные лимфоузлы на шее?
Прогревать лимфоузлы можно только в том случае, если исключена вероятность наличия опухолевых, гнойных и туберкулезных процессов в них. Нарушение этого правила может привести к ухудшению состояния пациента и развитию ряда грозных осложнений.
Положительными эффектами прогревания являются: - Улучшение микроциркуляции. Тепловое воздействие приводит к рефлекторному расширению кровеносных сосудов, что увеличивает кровоток в очаге воспаления и приводит к скорейшему разрешению воспалительного процесса.
- Повышение скорости обменных процессов. При нагревании ускоряется обмен веществ в клетках, что ускоряет процесс выздоровления.
- Стимуляция регенерации (восстановления) поврежденных тканей. Ускорение обмена веществ и улучшенное кровоснабжение способствует более быстрому заживлению ран в период выздоровления.
Все описанные эффекты благоприятно влияют на течение острых воспалительных заболеваний, когда увеличение лимфоузлов носит негнойный характер. Однако эти же эффекты могут стать причинно ухудшения состояния больного при других заболеваниях.
Прогревание лимфоузлов противопоказано: - При туберкулезе. Возбудители туберкулеза (микобактерии) хотя и задерживаются в лимфоузлах, однако полностью не уничтожаются. Улучшение микроциркуляции при воздействии тепла может привести к поступлению большого количества микобактерий в системный кровоток и распространению их по всему организму.
- При наличии гнойных процессов. Гной представлен преимущественно лейкоцитами, погибшими в процессе уничтожения гноеродных микроорганизмов, а также содержит определенное количество самих микроорганизмов. Улучшение микроциркуляции во время активного гнойного процесса (когда еще не все бактерии уничтожены) также может привести к попаданию гноя в кровь и развитию сепсиса.
- При опухолях лимфоузлов. Как известно, опухолевые клетки характеризуются бессмертием, то есть они способны делиться бесконечное количество раз, что и приводит к развитию осложнений. Повышение скорости обменных процессов в опухолевых клетках (в результате воздействия тепла) приведет к их более интенсивному делению, что может усугубить течение заболевания.
Прогревать лимфоузлы следует «сухим» теплом (
то есть никаких компрессов, примочек и тому подобного). Для этого можно использовать подручные средства (
например, нагреть мешочек с солью или песком и прикладывать к воспаленным лимфоузлам на 15 минут трижды в день) либо физиотерапевтические методы (
ультравысокочастотную терапию). Важно избегать пребывания на холоде в течение всего периода лечения.
Какие анализы нужно сдать, если увеличены лимфоузлы на шее?
Выбор необходимых лабораторных и инструментальных исследований диктуется клинической картиной заболевания и общим состоянием пациента. В то же время определенные анализы (
такие как общий анализ крови) должны выполняться абсолютно всем пациентам независимо длительности и тяжести патологии.
Дополнительные исследования при увеличении шейных лимфоузлов
| Название исследования | Какую информацию может дать? |
| Общий анализ крови | - Анемия (снижение количества эритроцитов и гемоглобина). Может наблюдаться при опухолевых и аутоиммунных заболеваниях, при нарушении кроветворения или при кровотечениях.
- Лейкоцитоз (увеличение количества лейкоцитов). Может наблюдаться при бактериальных инфекциях.
- Лейкопения (снижение общего числа лейкоцитов). Может наблюдаться при вирусных инфекциях (например, при гриппе).
- Лимфопения (снижение количества лимфоцитов). Может наблюдаться при заболеваниях системы крови (таких как лимфогранулематоз), а также при СПИДе (синдроме приобретенного иммунодефицита).
- Увеличение количества лимфоцитов и моноцитов. Может являться признаком инфекционного мононуклеоза.
- Панцитопения (снижение количества всех клеток крови). Может наблюдаться на последних стадиях развития опухолей, болезней системы крови, при системной красной волчанке.
- Увеличение скорости оседания эритроцитов. Признак наличия воспалительного процесса в организме.
|
| Биохимические анализы крови | В зависимости от исследуемых показателей дают информацию о состоянии и функциональной активности определенного органа (печени, почек, поджелудочной железы и так далее). |
| Анализ на СПИД | Позволяет подтвердить или исключить заражение вирусом иммунодефицита человека. |
| Анализ на сифилис | Проводится всем пациентам, которые должны быть госпитализированы. |
| Серологические исследования | Позволяют выделить из крови специфические антитела, которые появляются только при конкретном инфекционном заболевании. |
| Пункция лимфоузла | Позволяет исследовать гнойное содержимое воспаленных лимфоузлов, установить конкретного возбудителя инфекции и назначить максимально эффективное лечение. |
| Биопсия лимфатического узла | Позволяет исследовать структуру узла под микроскопом, что дает возможность выставить точный диагноз в случае опухолей, заболеваний системы крови и при некоторых других патологиях. |
Воспаление лимфоузлов – симптомы, причины, осложнения и что делать?